Suvestinė redakcija nuo 2016-01-01 iki 2016-01-06
Įsakymas paskelbtas: TAR 2014-07-18, i. k. 2014-10374
![]()
LIETUVOS RESPUBLIKOS SVEIKATOS APSAUGOS MINISTRAS
ĮSAKYMAS
DĖL SVEIKO SENĖJIMO UŽTIKRINIMO LIETUVOJE 2014–2023 M. VEIKSMŲ PLANO PATVIRTINIMO
2014 m. liepos 16 d. Nr. V-825
Vilnius
Įgyvendindamas Lietuvos sveikatos 2014–2025 metų programą, patvirtintą Lietuvos Respublikos Seimo 2014 m. birželio 26 d. nutarimu Nr. XII-964 „Dėl Lietuvos sveikatos 2014-2025 metų programos patvirtinimo“, Nacionalinės pažangos programą, patvirtintą Lietuvos Respublikos Vyriausybės 2012 m. lapkričio 28 d. nutarimu Nr. 1482 „Dėl 2014–2020 metų nacionalinės pažangos programos patvirtinimo“, 2014–2020 metų nacionalinės pažangos programos prioriteto „Sveikata visiems“ tarpinstitucinį veiklos planą, patvirtintą Lietuvos Respublikos Vyriausybės 2014 m. kovo 26 d. nutarimu Nr. 293 „Dėl 2014–2020 metų nacionalinės pažangos programos horizontaliojo prioriteto „Sveikata visiems“ tarpinstitucinio veiklos plano patvirtinimo“, Lietuvos Šešioliktosios Vyriausybės 2012–2016 metų programą, kuriai pritarta Lietuvos Respublikos Seimo 2012 m. gruodžio 13 d. nutarimu Nr. XII-51 „Dėl Lietuvos Respublikos Vyriausybės programos“, atsižvelgdamas į 2014–2020 m. Europos Sąjungos struktūrinių fondų investicijų veiksmų programos, kurios projektas, atsižvelgiant į Lietuvos Respublikos Vyriausybės 2014 m. vasario 12 d. pasitarimo protokolą Nr. 6, pateiktas Europos Komisijai derinti, nuostatas bei siekdamas gerinti vyresnio amžiaus žmonių sveikatą bei gerinti kompleksinių sveikatos priežiūros paslaugų prieinamumą ir kokybę pagyvenusiems ir senyvo amžiaus žmonėms:
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2014 m. liepos 16 d.
įsakymu Nr. V-825
SVEIKO SENĖJIMO UŽTIKRINIMO LIETUVOJE 2014–2023 M. VEIKSMŲ PLANAS
I SKYRIUS
BENDROSIOS NUOSTATOS
1. Vienas esminių iššūkių, su kuriuo susiduriama senėjant visuomenei, – užtikrinti produktyvios visuomenės narių, ypač vyresnio amžiaus asmenų, sveiką nepriklausomą senėjimą (angl. healthy ageing) siekiant sumažinti neigiamą sveikatos sutrikimų poveikį gyvenimo kokybei, savarankiškumui ir darbingumui ir atitinkamai užkirsti kelią socialinės atskirties bei skurdo rizikai. Vyresnio amžiaus asmenimis Sveiko senėjimo užtikrinimo Lietuvoje 2014–2023 m. veiksmų plane (toliau – Veiksmų planas) ) vyresnio amžiaus asmenimis laikytini 55 metų ir vyresni Lietuvos gyventojai, išskyrus Psichikos sveikatos gerinimo krypties apraše nurodytus asmenis, kurie dėl psichikos sveikatos ypatumų ir vykstančių pokyčių vyresnio amžiaus laikytini 45 metų ir vyresni asmenys, ir Kompleksinių slaugos ir geriatrinių sveikatos priežiūros paslaugų tinklo organizavimo krypties apraše nurodytus asmenis, kuriame nurodytos geriatrinės sveikatos priežiūros paslaugos iš esmės yra skirtos senyvo amžiaus žmonėms (60 metų ir vyresniems).
2. Veiksmų plano paskirtis – numatyti ir aprašyti tikslus, uždavinius ir strategines kompleksines priemones (priemonių vykdytojus ir išteklius), kurių įgyvendinimas sudarytų sąlygas pagerinti vyresnio amžiaus žmonių sveikatos priežiūros kokybę ir prieinamumą, mažinti jų sergamumą ir mirtingumą nuo pagrindinių neinfekcinių ligų bei išorinių priežasčių, ir tokiu būdu padėtų pagerinti vyresnio amžiaus žmonių sveikatą, jų gyvenimo kokybę, didinti jų integraciją į visuomenę, darbingumą ir fizinį aktyvumą.
3. Veiksmų planas įgyvendina ir papildo:
3.1. Valstybės pažangos strategiją „Lietuvos pažangos strategija „Lietuva 2030“, patvirtintą Lietuvos Respublikos Seimo 2012 m. gegužės 15 d. nutarimu Nr. XI-2015 „Dėl Valstybės pažangos strategijos „Lietuvos pažangos strategija „Lietuva 2030“ patvirtinimo“ (toliau – Lietuvos pažangos strategija);
3.2. Lietuvos sveikatos 2014–2025 metų programą, patvirtintą Lietuvos Respublikos Seimo 2014 m. birželio 26 d. nutarimu Nr. XII-964 „Dėl Lietuvos sveikatos 2014–2025 m. programos patvirtinimo“;
3.3. Psichikos sveikatos strategiją, patvirtintą Lietuvos Respublikos Seimo 2007 m. balandžio 3 d. nutarimu Nr. X-1070, „Dėl Psichikos sveikatos strategijos patvirtinimo“;
3.4. 2014–2020 metų nacionalinę pažangos programą, patvirtintą Lietuvos Respublikos Vyriausybės 2012 m. lapkričio 28 d. nutarimu Nr. 1482 „Dėl 2014–2020 m. nacionalinės pažangos programos patvirtinimo“;
3.5. 2014–2020 metų nacionalinės pažangos programos horizontaliojo prioriteto „Sveikata visiems“ tarpinstitucinį veiklos planą, patvirtintą Lietuvos Respublikos Vyriausybės 2014 m. kovo 26 d. nutarimu Nr. 293 „Dėl 2014–2020 metų nacionalinės pažangos programos horizontaliojo prioriteto „Sveikata visiems“ tarpinstitucinio veiklos plano patvirtinimo“;
3.6. 2014–2020 metų nacionalinės pažangos programos horizontaliojo prioriteto „Regioninė plėtra“ tarpinstitucinio veiklos plano, patvirtinto Lietuvos Respublikos Vyriausybės 2014 m. vasario 19 d. nutarimu Nr. 172 „Dėl 2014–2020 metų nacionalinės pažangos programos horizontaliojo prioriteto „Regioninė plėtra“ tarpinstitucinio veiklos plano patvirtinimo“, sveikatos srities priemones“;
3.7. Šešioliktosios Vyriausybės 2012–2016 metų programą, patvirtintą Lietuvos Respublikos Seimo 2012 m. gruodžio 13 d. nutarimu Nr. XII-51 „Dėl Lietuvos Respublikos Vyriausybės programos“;
3.8. Klinikinių laboratorinių tyrimų kokybės gerinimo programą, patvirtintą Lietuvos Respublikos sveikatos apsaugos ministro 2012 m. sausio 12 d. įsakymu Nr. V-17 „Dėl Klinikinių laboratorinių tyrimų kokybės gerinimo programos patvirtinimo“;
3.9. Sveikatos priežiūros sistemos reformos tęstinumo, sveikatos priežiūros infrastruktūros optimizavimo programą, patvirtintą Lietuvos Respublikos sveikatos apsaugos ministro 2008 m. vasario 29 d. įsakymu Nr. V-160 „Dėl Sveikatos priežiūros sistemos reformos tęstinumo, sveikatos priežiūros infrastruktūros optimizavimo programos patvirtinimo“;
3.10. Sergamumo ir mirtingumo nuo pagrindinių neinfekcinių ligų mažinimo 2007–2013 metų programą, patvirtintą Lietuvos Respublikos sveikatos apsaugos ministro 2007 m. spalio 9 d. įsakymu Nr. V-799 „Dėl Sergamumo ir mirtingumo nuo pagrindinių neinfekcinių ligų mažinimo 2007–2013 metų programos patvirtinimo“;
3.11. 2011–2020 metų valstybinę sporto plėtros strategiją, patvirtintą Lietuvos Respublikos Seimo 2011 m. kovo 24 d. nutarimu Nr. XI-1296, „Dėl 2011–2020 metų valstybinės sporto plėtros strategijos patvirtinimo“;
3.12. Psichikos sveikatos strategijos įgyvendinimo ir savižudybių prevencijos veiksmų planą 2014–2016 metams, patvirtintą Lietuvos Respublikos sveikatos apsaugos ministro 2014 m. kovo 28 d. įsakymu Nr. V-417 „Dėl Psichikos sveikatos strategijos įgyvendinimo ir savižudybių prevencijos veiksmų plano patvirtinimo“;
3.13. Profesinės sveikatos specialistų, galinčių dirbti įmonėse, kvalifikacinių reikalavimų aprašą, patvirtintą Lietuvos Respublikos sveikatos apsaugos ministro 2008 m. balandžio 8 d. įsakymu Nr. V-271 „Dėl Profesinės sveikatos specialistų, galinčių dirbti įmonėse, kvalifikacinių reikalavimų aprašo patvirtinimo“;
3.14. Profesinės sveikatos specialistų profesinio tobulinimo kursų programos turinio reikalavimų aprašą, patvirtintą Lietuvos Respublikos sveikatos apsaugos ministro 2010 m. rugpjūčio 9 d. įsakymu Nr. V-704 „Dėl Profesinės sveikatos specialistų profesinio tobulinimo kursų programos turinio reikalavimų aprašo patvirtinimo“;
4. Veiksmų planas parengtas atsižvelgiant ir į Pasaulio sveikatos organizacijos (toliau – PSO) strateginių dokumentų nuostatas:
4.1. PSO Europos regioninio komiteto posėdyje priimtą rezoliuciją „Strategija ir veiksmų planas dėl sveiko senėjimo Europoje 2012–2020 m.“;
II SKYRIUS
SITUACIJOS ANALIZĖ
5. 2013 m. pradžioje Lietuvoje gyveno 905,2 tūkst. 55 metų ir vyresnio amžiaus žmonių, tai sudarė 30,5 proc. visų gyventojų (šaltinis – Lietuvos statistikos departamento informacija). Per 2012 m. tokio amžiaus žmonių padaugėjo 7,7 tūkst. (0,9 proc.).
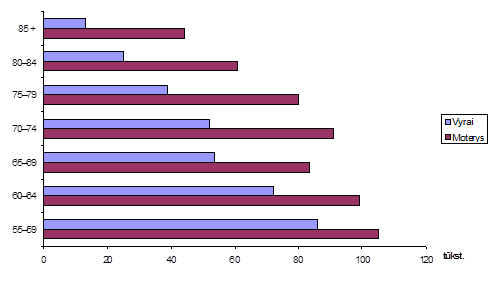
6. 55 metų ir vyresnio amžiaus moterų šalyje yra gerokai daugiau nei vyrų. 2013 m. pradžioje Lietuvoje gyveno 341,0 tūkst. 55 metų ir vyresnio amžiaus vyrų ir 564,2 tūkst. moterų, t. y. tokio amžiaus moterų buvo 1,65 karto daugiau nei vyrų.
1 paveikslas. 55 metų ir vyresnio amžiaus žmonės pagal lytį ir amžiaus grupes 2013 m. pradžioje, tūkst. (Lietuvos statistikos departamento duomenys)
7. Per pastaruosius trejus metus vyresnio amžiaus vyrų ir moterų vidutinė tikėtina gyvenimo trukmė šiek tiek pailgėjo. Moterys, 2012 m. sulaukusios 55 metų, tikėtina, dar gyvens vidutiniškai 27,21 metų, vyrai – 19,93 metų (2010 m. – atitinkamai 26,64 ir 19,43 metų).
8. Prognozuojama, kad 2030 m. pradžioje beveik trečdalį (28,9 proc.) Lietuvos gyventojų sudarys 60 metų ir vyresnio amžiaus žmonės (Europos Sąjungos (toliau – ES) 27 šalių vidurkis – 30,4 proc.). Tikėtina, kad vienam 60 metų ir vyresnio amžiaus asmeniui tada teks 2 darbingo amžiaus asmenys (šiuo metu – 3).
9. Remiantis ES statistikos tarnybos (Eurostat) prognozėmis, numatoma, kad Lietuvos gyventojai ir toliau sparčiai sens. Tikėtina, kad 2060 m. pradžioje beveik 37 proc. Lietuvos gyventojų bus 60 metų ir vyresni, ES (27 šalių vidurkis) – 35 proc.
10. Dėl tokių demografinių pokyčių reikia spręsti svarbius uždavinius: pritaikyti sveikatos sistemą prie senėjančios visuomenės poreikių ir užtikrinti jos tvarumą visuomenėje, kurioje bus mažiau darbingo amžiaus žmonių.
11. ES šalyse, taip pat ir Lietuvoje, kaip pagrindiniai minimi šie gyventojų senėjimo iššūkiai sveikatos apsaugai (Kanopienė V., Mikulionienė S., 2006, Gyventojų senėjimas ir jo iššūkiai sveikatos apsaugos sistemai):
11.2. ligų prevencijos, diagnostikos ir gydymo, ilgalaikės globos ir slaugos paslaugų subalansuotos plėtros užtikrinimas;
12. Sulaukusius vyresnio amžiaus žmones dažnai vargina įvairūs sveikatos sutrikimai. Higienos instituto Sveikatos informacijos centro duomenimis, 2010 m. stacionariose gydymo įstaigose gydėsi 269,2 tūkst. (2009 m. – 262,7 tūkst.) 65 metų ir vyresnių asmenų, arba kas antras šio amžiaus žmogus (iki 65 metų – kas penktas). Dažniausiai pagyvenusius žmones vargino kraujotakos sistemos ligos (42 proc.), navikai (11 proc.) ir kvėpavimo sistemos ligos (7 proc.).
13. Pablogėjus sveikatai ypač aktualios yra slaugos ir medicininės reabilitacijos paslaugos. 2010 m. iš Privalomojo sveikatos draudimo fondo biudžeto lėšų apmokamas slaugos ir palaikomojo gydymo paslaugas gavo 21,3 tūkst. 65 metų ir vyresnių gyventojų (2009 m. – 20,7 tūkst.). Medicininės reabilitacijos paslaugas 2010 m. gavo 21,2 tūkst. (2009 m. − 19,8 tūkst.) šio amžiaus gyventojų.
14. Lietuvoje atlikto pensinio amžiaus žmonių tyrimo duomenimis sveikų asmenų gyvenimo kokybė buvo geresnė, nei sergančiųjų. Gyvenančių su antrąja puse respondentų gyvenimo kokybė buvo geresnė, nei vienišų. Dirbančių pensininkų gyvenimo kokybės rodikliai taip pat geresni, nei nedirbančiųjų. Lyginant rodiklius tarp skirtingo išsilavinimo asmenų, reikšmingo skirtumo tarp bendros gyvenimo kokybės nebuvo rasta. Palyginus skirtingo išsilavinimo asmenų rodiklius, reikšmingo skirtumo tarp bendros gyvenimo kokybės nebuvo nustatyta. Palyginus vyrų ir moterų grupių rodiklius, reikšmingų bendros jų gyvenimo kokybės skirtumų nenustatyta. Tyrimų rezultatai parodė, kad gerai gyvenimo kokybei labai svarbu yra šeiminė padėtis, ligų nebuvimas, darbas pensijos metu ar aktyvus gyvenimas socialinėje aplinkoje (Juozulynas A. ir kt., 2009, Pensijinio amžiaus žmonių gyvenimo kokybės tyrimai Vilniaus mieste).
15. Gyventojų užimtumo tyrimo vertinimais, 2011 m. Lietuvoje dirbo 50,5 proc. 55–64 metų gyventojų – šios grupės asmenų užimtumo lygis buvo aukštesnis už ES vidurkį. Didėja 65 metų ir vyresnio amžiaus gyventojų užimtumo lygis (2010 m. – 4,5 proc., 2011 m. – 5,2 proc., 2012 m. – 5,8 proc.).
16. Atkreiptinas dėmesys, kad skirtingų profesijų pagyvenusio/vyresnio amžiaus darbuotojams priskiriami skirtingų amžiaus grupių asmenys (pvz., baleto šokėjai – nuo 35 metų, dauguma vidaus tarnybos sistemos pareigūnų (apie 50 proc. policininkų, ugniagesių ir kt. gali dirbti iki 50 metų, 40 proc. – iki 55 metų) – nuo 50–55 metų, teismo pirmininkai – nuo 75 metų).
17. Atsižvelgiant į tai, kad visuomenė sensta, labai svarbu pratęsti sveiką ir darbingą amžių ir sudaryti sąlygas vyresnio amžiaus žmonėms kuo ilgiau išlikti darbo rinkoje – stiprinti vyresnio amžiaus darbuotojų sveikatą, siekiant skatinti aktyvų bei sveiką senėjimą, mažinti vyresnių darbingo amžiaus žmonių sergamumą, neįgalumą ir mirtingumą.
III SKYRIUS
VEIKSMŲ PLANO TIKSLAI
19. Šio Veiksmų plano pagrindiniai tikslai:
19.1. gerinti vyresnio amžiaus žmonių sveikatą, daugiau dėmesio skiriant ligų profilaktikai, ankstyvajai ligų diagnostikai, sveikatos išsaugojimui ir stiprinimui, sveikatos atkūrimui;
IV SKYRIUS
VEIKSMŲ PLANO ĮGYVENDINIMO KRYPTYS
20. Siekiant numatytų Veiksmų plano tikslų, yra numatomos tokios Veiksmų plano įgyvendinimo kryptys:
20.1. sveikos gyvensenos ir kitų profilaktinės sveikatos priežiūros paslaugų plėtra (Veiksmų plano 1 priedas);
20.5. kompleksinių slaugos ir geriatrinių sveikatos priežiūros paslaugų tinklo optimizavimas (Veiksmų plano 5 priedas);
V SKYRIUS
BAIGIAMOSIOS NUOSTATOS
22. Sparčiai didėjant vyresnio amžiaus žmonių skaičiui visuomenėje, ateityje nepaliaujamai didės poreikis sveikatos priežiūros ir slaugos paslaugoms, dėl to sveikatos priežiūros ir socialinės paramos sistemoms netgi gali grėsti bankrotas. Todėl viena iš svarbiausių sėkmės prielaidų – užtikrinti sveikatos sistemos tvarumą, pritaikyti ją prie senėjančios visuomenės poreikių:
22.2. užtikrinti subalansuotą ligų prevencijos, gydymo, ilgalaikės globos ir slaugos paslaugų plėtrą;
23. Įgyvendinus Veiksmų planą iki 2023 m. pagerės sveikatos priežiūros prieinamumas vyresnio amžiaus žmonėms, užtikrinant jiems didesnes galimybes naudotis jų poreikius atitinkančiomis sveikatos priežiūros paslaugomis, kas sudarys prielaidas prailginti šalies gyventojų sveiko gyvenimo trukmę.
26. Šio Veiksmų plano finansavimo šaltiniai:
Sveiko senėjimo užtikrinimo Lietuvoje
2014–2023 metų veiksmų plano
1 priedas
SVEIKOS GYVENSENOS IR KITŲ PROFILAKTINĖS SVEIKATOS PRIEŽIŪROS PASLAUGŲ PLĖTROS KRYPTIES APRAŠAS
I SKYRIUS
SITUACIJOS ANALIZĖ
1. Vyresnio amžiaus žmonių sveikatos žinių lygis paprastai yra nepakankamas, ir tai turi įtakos jų sergamumui lėtinėmis neinfekcinėmis ligomis. Nepakankamai išprusę sveikatos srityje žmonės rečiau nei kiti profilaktiškai tikrinasi arba skiepijasi. Sukaupta pakankamai mokslinių įrodymų, kad sveikatinimo ir profilaktinės priemonės gali pailginti ne tik gyvenimo trukmę, bet ir pagerinti jo kokybę, turėdamos įtakos veiksniams, kurie yra svarbūs sveikam senėjimui. Todėl vyresnio amžiaus žmonės turi būti skatinami naudotis profilaktinėmis sveikatos priežiūros paslaugomis.
2. Lietuvos savivaldybių pateiktų sveikatos mokymo ir ugdymo 2012 m. ataskaitų duomenimis, tarp sveikatos mokymo renginių dalyvių vyresnio amžiaus (60 metų ir vyresni) žmonės sudarė tik 2,1 proc. Sveikatos mokymo renginių metu didžiausias dėmesys buvo skirtas pagyvenusių žmonių fiziniam aktyvumui skatinti (32,1 proc. nuo vyresnio amžiaus dalyvių), kraujotakos sistemos ligų profilaktikai (20,2 proc.), onkologinių ligų profilaktikai (15,1 proc.), sveikatos saugai ir stiprinimui (12,0 proc.), sveikai mitybai ir nutukimo prevencijai (5,8 proc.).
3. Vyresnio amžiaus žmonių, kurie priskiriami gripo komplikacijų rizikos grupei, skiepijimo nuo gripo apimtys nėra pakankamos. Per tris paskutinius sezonus (2010–2013 m.) vyresnių nei 65 metų amžiaus žmonių kasmet pasiskiepija 17,3−19,5 proc. Skiepijimosi nuo gripo apimtis reikia didinti, nes šie skiepai efektyviai mažina hospitalizacijos dėl širdies ligų, galvos smegenų kraujagyslių ligų, plaučių uždegimo, taip pat gripo atvejų skaičių ir mirties grėsmę.
4. Lietuvoje nėra atlikta vyresnių nei 65 metų gyventojų faktinė mitybos tyrimų, tačiau, remiantis Lietuvos suaugusių (19–65 metų amžiaus) gyventojų faktinė mitybos tyrimų (2007 m.) (Barzda A. ir kt., 2009, Suaugusių Lietuvos žmonių faktinės mitybos tyrimas ir vertinimas) duomenimis, galima daryti prielaidą, kad pagyvenusių žmonių mitybos problemos yra panašios į kitų suaugusių Lietuvos gyventojų.
5. Pagyvenusiems žmonėms energijos reikia mažiau nei jauniems žmonėms, tačiau maistinių medžiagų poreikis dažniausiai išlieka toks pat arba net išauga. Todėl ypač daug dėmesio reikia skirti sunaudojamos energijos ir suvalgomo maisto pusiausvyrai. Pagyvenusiems žmonėms kyla didesnė nutukimo komplikacijų (pvz.: vainikinių arterijų ligų, cukrinio diabeto ir vėžio) grėsmė. Tai, kad pagyvenęs žmogus išsaugo optimalų kūno svorį, gali būti laikoma geros sveikatos rodikliu.
6. Būtina skatinti sveiką mitybą, ypač daržovių vartojimą. Įrodyta, kad gausus daržovių vartojimas gerokai sumažina vėžio grėsmę 40−80 metų amžiaus žmonėms.
7. Sukaupta daug duomenų apie įvairiapusę fizinio aktyvumo naudą vyresnio amžiaus žmonėms, jų gyvenimo trukmei ir kokybei. Fizinis aktyvumas didina ištvermę, jėgą, pusiausvyrą ir judrumą – tai padeda ilgiau išsaugoti savarankiškumą, tokiu būdu vyresnio amžiaus žmogus netampa našta jį turintiems prižiūrėti artimiesiems arba valstybei (jei jis patenka į globos arba slaugos įstaigą). Fizinė veikla, susijusi su svorių kilnojimu, didina kaulų tankį ir gali padėti užkirsti kelią osteoporozei. Fiziškai aktyvūs žmonės geriau jaučiasi, nes fizinis aktyvumas mažina kraujospūdį ir tikimybę susirgti širdies kraujagyslių ligomis, insultu ir depresija.
8. Daugelis pagyvenusių žmonių norėtų būti judresni ir aktyvesni, tačiau kenčia dėl įvairių jų aktyvumą ribojančių sveikatos sutrikimų. Turintiems judėjimo sutrikimų ir neįgaliems žmonėms reabilitacijos paslaugos turi būti teikiamos netoli jų gyvenamosios vietos, „žaliųjų zonų“. Šių paslaugų prieinamumas ir galimybė būti lauke laikomi svarbiais geros sveikatos ir savijautos veiksniais. Mažiausiai aktyvūs yra vyresni nei 80 metų žmonės, sergantys ir geriantys vaistus, taip pat mažiau išsilavinę ir mažesnes pajamas gaunantys asmenys. Todėl būtina skatinti vyresnių žmonių fizinį aktyvumą.
9. Šiuo metu pirminės sveikatos priežiūros specialistai nepakankamai dėmesio skiria pagyvenusių žmonių informavimui ir konsultavimui apie sveiką gyvenseną, individualioms konsultacijoms. Pirminės sveikatos priežiūros priemonės – trumpa gydytojo konsultacija (3–10 min.), raštu teikiama informacija (atmintinė), visuomenės sveikatos biurų vykdomi mokymai – galėtų padėti didinti pagyvenusių žmonių fizinį aktyvumą.
10. Didžiausias sergamumas onkologinėmis ligomis yra tarp 65–80 metų grupės moterų ir 70–85 metų grupės vyrų. Tokio amžiaus gyventojai dažniausiai serga lėtinėmis ligomis, kurios trukdo pastebėti atsiradusios onkologinės ligos simptomus. Dėl to dažnai vėluojama diagnozuoti pirmines ar atsinaujinusias onkologines ligas.
11. Šeimos gydytojams yra deleguotos onkologijos funkcijos – diagnozuoti ikivėžines ligas ir stebėti sergančiuosius šiomis ligomis, išskyrus ikivėžines ligas, kurių diagnostika ir gydymas priskiriami kitų specialistų kompetencijai, vykdyti piktybinių navikų profilaktiką, o įtarus piktybinį naviką, nukreipti pacientą konsultuotis pas specialistą, gydyti onkologines ligas simptomiškai, slaugyti ligonius. Tačiau šeimos gydytojams trūksta žinių ir patirties įtarti onkologines ligas, todėl neretai pacientai patenka pas specialistus pavėluotai. Piktybinių navikų diagnostiką ir diferencinę diagnostiką vykdo įstaigos, kuriose yra kompleksinės navikų diagnostikos infrastruktūra. Įtarus arba diagnozavus onkologinę ligą asmens sveikatos priežiūros įstaigoje, neturinčioje galimybių teikti onkologines paslaugas, pacientai turi būti nukreipti į onkologinę pagalbą teikiančias gydymo įstaigas. Siekiant pagerinti sveikatos priežiūros paslaugų prieinamumą, reikia sustiprinti šeimos gydytojų kvalifikacijos gerinimą ir vystyti konsultacinę onkologinę pagalbą regionuose.
12. Siekiant didinti ambulatorinių apsilankymų skaičių ir didinti ambulatorinių sveikatos priežiūros paslaugų prieinamumą gyventojams, yra tikslinga siekti teikti visų lygių ambulatorines paslaugas (nuo pirminio iki tretinio lygio) toje pačioje vietoje, kur yra toks paslaugų koncentravimo poreikis, tokiu būdu sudarant palankias galimybes pacientams greičiau gauti visas reikalingas ambulatorines paslaugas.
13. Asmens sveikatos priežiūros įstaigų atliekami laboratoriniai tyrimai, jų atlikimo kokybė, rezultatų tikslumas, patikimumas daro tiesioginę įtaką pacientų sveikatos priežiūrai, t. y. lemia tinkamos diagnozės ir tolesnio gydymo nustatymo eigą, ligų kontrolę ir pan. Apie 70 proc. objektyvios informacijos apie paciento būklę gaunama vadovaujantis laboratorinių tyrimų duomenimis.
14. Lietuvos Respublikos sveikatos apsaugos ministro 2012 m. sausio 12 d. įsakymu Nr. V-17 „Dėl klinikinių laboratorinių tyrimų kokybės gerinimo programos patvirtinimo“ patvirtinta Klinikinių laboratorinių tyrimų kokybės gerinimo programa (toliau – Klinikinių laboratorinių tyrimų kokybės gerinimo programa), kurioje numatyti tikslai, uždaviniai ir konkretūs veiksmai ir priemonės klinikinių laboratorinių tyrimų kokybei gerinti, nes šioje srityje egzistuojančios problemos ne tik neužtikrina pakankamos klinikinių tyrimų kokybės, bet ir efektyvaus viešųjų lėšų panaudojimo. Senėjančioje visuomenėje didėja asmens sveikatos priežiūros paslaugų ir išlaidų joms kompensuoti poreikis, todėl labai svarbu išlaikant sveikatos priežiūros tvarumą užtikrinti kuo geresnę žmonių sveikatos būklę, lemiančią darbo jėgos apimtį, produktyvumą ir nepriklausomumą.
15. 37,2 proc. Lietuvos pensijinio amžiaus asmenų gyvena kaimiškose vietovėse, kuriose dirba tik 13,5 proc. šalies medikų (Lietuvos statistikos departamentas, 2012). Toks sveikatos priežiūros specialistų pasiskirstymo netolygumas egzistuoja nepaisant to, kad kaimiškose savivaldybėse dėl jose gyvenančio didesnio skaičiaus vyresnio amžiaus ir labiau socialiai pažeidžiamų gyventojų reikia daugiau sveikatos priežiūros paslaugų.
16. Lietuvos statistikos departamento 2013 m. duomenimis, kaimo vietovėse kas ketvirtas gyventojas priklauso 60 ir vyresnių amžiaus gyventojų grupei, o miestuose – kas penktas. Kaimiškų savivaldybių gyventojai turi blogesnį teritorinį sveikatos priežiūros paslaugų prieinamumą dėl didelių atstumų iki sveikatos priežiūros įstaigų, nepalankių viešojo transporto tvarkaraščių ir kitų priežasčių. Lietuvos sveikatos sistemos koncentravimas stambiuosiuose centruose neįtraukiant kaimiškų Lietuvos teritorijų į prevencijos bei stebėsenos programas gilina sveikatos paslaugų teikimo netolygumus. Lietuvos kaimiškųjų teritorijų gyventojai naudojasi pirminės sveikatos priežiūros paslaugomis paprastai tik susirgę, profilaktinių paslaugų apimtys yra nepakankamos.
II SKYRIUS
TIKSLAS
III SKYRIUS
UŽDAVINIAI
18. Padidinti vyresnio amžiaus žmonių sveikatos raštingumą, gerinti turimas žinias apie sveikatą, sveiką gyvenseną, pakeisti jų elgseną sveikatos labui.
IV SKYRIUS
VERTINIMO KRITERIJAI
20. Vyresnių nei 60 metų asmenų, dalyvavusių sveikatos mokymo renginiuose ir sveikatos stiprinimo programose, dalis.
V SKYRIUS
NUMATOMI PASIEKTI REZULTATAI
24. Vyresnių nei 60 metų asmenų, dalyvavusių sveikatos mokymo renginiuose ir sveikatos stiprinimo programose, suderintose su Sveikatos apsaugos ministerija, dalis padidės nuo 2,1 proc. (2013 m.) (šaltinis – Sveikatos mokymo ir ligų prevencijos centro (toliau – SMLPC) surinkti ir apibendrinti savivaldybių 2013 m. sveikatos ugdymo ir mokymo ataskaitų duomenys) iki 3,5 proc. (2023 m.).
27. Fiziškai aktyvių (ne mažiau 150 min. per savaitę skiriančių vidutinio intensyvumo fizinei veiklai) žmonių dalis tarp vyresnių nei 60 metų žmonių padidės 3 proc. (palyginti su 2015 m.).
VI SKYRIUS
PRIEMONĖS UŽDAVINIAMS ĮGYVENDINTI
29. Iškeltam Veiksmų plano krypties uždaviniui – padidinti vyresnio amžiaus žmonių sveikatos raštingumą, gerinti turimas žinias apie sveikatą, sveiką gyvenseną, pakeisti jų elgseną sveikatos labui įgyvendinti numatomos įgyvendinti priemonės:
29.1. parengti pagyvenusių žmonių sveikatos stiprinimo ir ligų profilaktikos vadovą (metodiką), skirtą šeimos medicinos paslaugas teikiantiems gydytojams, bendrosios praktikos slaugytojoms ir visuomenės sveikatos priežiūros specialistams apie vyresnių nei 60 metų amžiaus žmonių sveikatos stiprinimą ir ligų profilaktiką. Vykdytojas: SMLPC arba vykdytojas pasirenkamas viešojo pirkimo būdu;
29.2. organizuoti kvalifikacijos tobulinimo kursus (50 proc. savivaldybių bent po vienus kursus) asmens (šeimos medicinos paslaugas teikiantiems gydytojams, gydytojams specialistams, bendrosios praktikos slaugytojams) ir visuomenės (savivaldybių visuomenės sveikatos biurų visuomenės sveikatos stiprinimo) sveikatos priežiūros specialistams apie pagyvenusių žmonių sveikatos stiprinimo ir ligų profilaktikos vadovo taikymą dirbant su vyresniais nei 60 metų amžiaus žmonėmis. Vykdytojas – SMLPC;
29.3. ne mažiau nei 50 proc. savivaldybių įgyvendinti bent po vieną sveikatos stiprinimo savivaldybės lygiu programą, kurioje numatytos priemonės vyresniems nei 60 metų asmenims (pasinaudojant Pagyvenusių žmonių sveikatos stiprinimo ir ligų profilaktikos vadovo / metodikos rekomendacijomis). Vykdytojai: visuomenės sveikatos biurai, SMLPC (metodinė pagalba įgyvendinantiems programas);
29.4. organizuoti bendruomenėse sveikatos ugdymo renginius, skirtus vyresniems žmonėms (10 renginių/10 tūkst. 60 metų ir vyresniems gyventojams) sveikos gyvensenos ir ligų profilaktikos temomis. Vykdytojai: visuomenės sveikatos biurai, bendruomenės, asociacijos;
29.5. organizuoti praktinius fizinio aktyvumo užsiėmimus vyresniems nei 60 metų amžiaus asmenims ir taip didinti jų motyvaciją būti fiziškai aktyviems ir palaikyti normalų kūno svorį. Vykdytojai: visuomenės sveikatos biurai, bendruomenės, asociacijos;
29.6. išleisti informacinius leidinius (atmintines, skrajutes bendru 20 tūkst. egz. tiražu) apie skiepijimosi nuo gripo naudą vyresniems nei 65 metų žmonėms, taip pat periodiškai įvairiais būdais skleisti šią informaciją visuomenėje (interviu televizijai, radijui, interneto portaluose), tokiu būdu didinant vyresnio amžiaus žmonių sąmoningumą skiepytis. Vykdytojas – SMLPC;
29.7. skatinti nevyriausybinių organizacijų (toliau – NVO) (savivaldybių, seniūnijų bendruomenių, klubų, III amžiaus universitetų, savipagalbos grupių ir kt.) steigimąsi ir veiklą (remti jų projektus, teikti metodinę pagalbą, kaupti ir platinti gero darbo patirtį) vyresnio amžiaus (60 metų ir vyresnių) žmonių sveikatos stiprinimo srityje. Vykdytojas – SMLPC (teikti metodinę pagalbą);
30. Įgyvendinant uždavinį – padidinti profilaktinių sveikatos priežiūros paslaugų vyresnio amžiaus žmonėms prieinamumą ir kokybę, numatoma:
30.1. siekiant sveiko senėjimo, būtina išplėsti Lietuvoje vykstančios Asmenų, priskirtinų širdies ir kraujagyslių ligų didelės rizikos grupei, atrankos ir prevencijos priemonių finansavimo programos, patvirtintos Lietuvos Respublikos sveikatos apsaugos ministro 2005 m. lapkričio 25 d. įsakymu Nr. V-913 „Dėl Asmenų, priskirtinų širdies ir kraujagyslių ligų didelės rizikos grupei, atrankos ir prevencijos priemonių finansavimo programos patvirtinimo“ vykdymą, išplečiant programos apimtį ir įtraukiant vyresnio amžiaus asmenis, užtikrinant šios programos duomenų analizę ir veiklos koordinavimą. Taip pat tikslinga išplėsti programos turinį, įtraukiant į ją ir padidėjusios aterosklerozinio smegenų išeminio pažeidimo rizikos asmenis. Šios priemonės įgyvendinimas bus derinamas su Sveikatos netolygumų mažinimo Lietuvoje 2014–2023 m. veiksmų plano Sergamumo ir pirmalaikio mirtingumo nuo kraujotakos sistemos ligų mažinimo krypties apraše numatytomis atitinkamomis priemonėmis;
30.2. įgyvendinti priemones, numatytas Nacionalinėje vėžio profilaktikos ir kontrolės 2014–2025 metų programoje dėl vyresnio amžiaus gyventojų didesnio dalyvavimo atrankinėse vėžio profilaktikos programose, investuojant į šių programų naudos ir informacijos viešinimą bei sklaidą, infrastruktūrą ir specialistų kompetencijų didinimą. Vykdytojai: numatyti Nacionalinėje vėžio profilaktikos ir kontrolės 2014–2025 metų programos įgyvendinimo priemonių plane;
30.3. įvertinus Sveikatos priežiūros sistemos reformos tęstinumo, sveikatos priežiūros infrastruktūros optimizavimo programos, patvirtintos Lietuvos Respublikos sveikatos apsaugos ministro 2008 m. vasario 29 d. įsakymu Nr. V-160 „Dėl sveikatos priežiūros reformos tęstinumo, sveikatos priežiūros infrastruktūros optimizavimo programos patvirtinimo“, Ambulatorinių paslaugų plėtros krypties įgyvendinimo rezultatus, toliau optimizuoti ambulatorinių paslaugų teikimą nuo pirminio iki tretinio lygio Lietuvoje, didinant jų prieinamumą, mažinant patekimo pas gydytojus eiles šalies gyventojams ypatingą dėmesį skiriant vyresnio amžiaus šalies gyventojų sveikatos išsaugojimui; Vykdytojai: Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos, asmens sveikatos priežiūros įstaigos (toliau – ASPĮ), atitinkančios Sveikatos apsaugos ministerijos nustatytus reikalavimus;
30.4. pagal galimybes toliau įgyvendinti priemones, numatytas Klinikinių laboratorinių tyrimų kokybės gerinimo programoje, kurios nebuvo finansuotos 2007–2013 m. Europos Sąjungos struktūrinių fondų lėšomis arba iš kitų finansavimo šaltinių, pirmiausia investuojant į rajonų lygmens ASPĮ. Taip pat pagerinti valstybinio patologijos centro teikiamų paslaugų kokybę, įdiegiant informacines technologijas dėl duomenų keitimosi su ASPĮ, įsigyjant / atnaujinant reikalingą laboratorinę įrangą atrankinės patikros programoms vykdyti. Vykdytojai: numatyti Klinikinių laboratorinių tyrimų kokybės gerinimo programoje;
30.5. sukurti, išbandyti ir įdiegti vyresnio amžiaus Lietuvos gyventojams, gyvenantiems kaimiškose vietovėse, sveikatos priežiūros paslaugų teikimo ir organizavimo modelį, apimantį sveikatos technologijas, užtikrinančias tikslinės gyventojų grupės nuotolinį sveikatos būklės stebėjimą, konsultavimą, optimalių sveikatos palaikymo ir gydymo metodų pritaikymą. Vykdytojai: SMLPC (kaip partneris arba organizatorius, parenkantis kitus vykdytojus);
VII SKYRIUS
VYKDYTOJAI
31. Numatomi tokie pagrindiniai šios Veiksmų plano krypties vykdytojai: NVO, savivaldybių administracijos, visuomenės sveikatos biurai, pirminės sveikatos priežiūros įstaigos, bendruomenės, Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos, Vilniaus Universitetas, Lietuvos sveikatos mokslų universitetas, Lietuvos sporto universitetas bei vykdytojai, numatyti Klinikinių laboratorinių tyrimų kokybės gerinimo programos įgyvendinimo priemonių plane.
VIII SKYRIUS
NUMATOMOS SKIRTI LĖŠOS
32. Šiai Veiksmų plano krypčiai įgyvendinti skiriama iki 64,8 mln. litų. Numatomi finansavimo šaltiniai – valstybės ir savivaldybių biudžetų lėšos, privalomojo sveikatos draudimo biudžeto lėšos, Europos Sąjungos fondų ir tarptautinės paramos lėšos, nuosavos vykdytojų lėšos ir kt. šaltiniai.
_________________________
Sveiko senėjimo užtikrinimo Lietuvoje
2014–2023 metų veiksmų plano
2 priedas
GRIUVIMŲ PREVENCIJOS KRYPTIES APRAŠAS
I SKYRIUS
SITUACIJOS ANALIZĖ
1. Traumos daugelyje Europos šalių yra antroji priežastis, dėl kurios mažėja gyvenimo trukmė. Dėl sveikatos problemų, regėjimo, eisenos bei pusiausvyros sutrikimų vyresnio amžiaus žmonės dažniau negu jaunesni patiria traumas, iš kurių didelę dalį sudaro griuvimai. Be to, dėl osteoporozės ir prastos sveikatos vyresnio amžiaus žmonių traumos paprastai sunkesnės, dažniau sukelia mirtinas komplikacijas, po jų ilgiau sveikstama.
2. Kasmet nukritimą patiria nuo 30 iki 60 proc. suaugusių žmonių, maždaug pusė jų – daugiau negu vieną kartą. Moterys labiau pažeidžiamos negu vyrai, nes jų raumenys silpnesni ir jos dažniau serga osteoporoze.
3. Gydytojų traumatologų teigimu, žiemą dauguma traumatologų pacientų būna patyrę nukritimą slidžiose gatvėse. Dalis jų išleidžiama namo gydytis ambulatoriškai, tačiau nemažam skaičiui prireikia ir gydymo stacionare. Higienos instituto duomenimis, 2012 m. nukritimai sudarė beveik pusę (45 proc.) visų stacionare dėl traumų gydytų atvejų. Didžiausią dalį, tai yra net 55 proc. nukritimų sudarė griuvimai lygioje vietoje paslydus, einant ar užkliuvus. Didžiausias griuvimų lygioje vietoje paslydus, einant ar užkliuvus dažnis 100 000 gyventojų buvo amžiaus grupėse virš 75 metų iki 54 metų daugiau sužalojimų patyrė vyrai, o vyresnėse amžiaus grupėse – moterys. 2013 m. stacionare ir ambulatoriškai dėl traumų, patirtų dėl griuvimų lygioje vietoje paslydus, einant ar užkliuvus gydyti 99 256 pacientai, vyresni kaip 60 metų.
4. Didesnis fizinis aktyvumas yra kaulų lūžių prevencinė priemonė, o tam tikros fizinio aktyvumo programos gali sumažinti griuvimo grėsmę.
5. Didinant pagyvenusių žmonių informuotumą apie griuvimus sąlygojančius rizikos veiksnius (vaistų vartojimą, nepakankamą fizinį aktyvumą, nesaugią aplinką), pasitelkiant informavimo priemones, asmens sveikatos priežiūros įstaigas, organizuojant mokymus, seminarus griuvimų prevencijos tematika, galima būtų sumažinti griuvimų skaičių.
6. Griuvimų skaičių sumažinti padėtų ir nuolatinis slidžių šaligatvių, laiptų ir kitų paviršių, kuriais vaikšto žmonės, barstymas šaltuoju metu laiku. Tokios priemonės veiksmingai mažina vyresnių žmonių griuvimo ir su tuo susijusių traumų skaičių, nes žiemos metu į ligoninių priėmimo–skubiosios pagalbos skyrius patenka labai daug žmonių, susižalojusių dėl slidžios gatvių dangos, o jų gydymas ir reabilitacija valstybei brangiai kainuoja.
II SKYRIUS
TIKSLAS
III SKYRIUS
UŽDAVINYS
IV SKYRIUS
VERTINIMO KRITERIJAI
V SKYRIUS
NUMATOMI PASIEKTI REZULTATAI
VI SKYRIUS
PRIEMONĖS UŽDAVINIUI ĮGYVENDINTI
11. Iškeltam Veiksmų plano krypties uždaviniui įgyvendinti reikia tokių priemonių:
11.1. skleisti mokslo įrodymais pagrįstą informaciją apie fizinio aktyvumo naudą vyresnio amžiaus žmonėms. Šios priemonės įgyvendinimas derinamas su Sveikos gyvensenos ir kitų profilaktinės sveikatos priežiūros paslaugų plėtros krypties apraše numatyta atitinkama priemone. Vykdytojai: Sveikatos mokymo ir ligų prevencijos centras (toliau – SMLPC), visuomenės sveikatos biurai;
11.2. organizuoti teorinius ir praktinius mokymus vyresniems nei 60 metų žmonėms griuvimų prevencijos tematika pagal nacionaliniu lygiu parengtą metodiką. Numatoma apmokyti apie 3 000 asmenų. Vykdytojai: SMLPC, visuomenės sveikatos biurai, nevyriausybinės organizacijos (toliau – NVO);
11.3. parengti informacinius pranešimus, lankstinukus ir vaizdinę medžiagą (trumpą filmą) griuvimų prevencijos tema ir periodiškai juos platinti per informacines priemones Veiksmų plano įgyvendinimo laikotarpiu. Vykdytojas – SMLPC;
11.4. periodiškai skleisti informaciją (2 kartus kiekvienais metais rudens sezono viduryje ir žiemos sezono viduryje) savivaldybėse ir seniūnijose, siekiant paskatinti jas organizuoti nuolatinį slidžios gatvių, šaligatvių ir pan. dangos valymą ir barstymą. Vykdytojai: Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos, visuomenės sveikatos biurai, NVO.
VII SKYRIUS
VYKDYTOJAI
VIII SKYRIUS
NUMATOMOS SKIRTI LĖŠOS
Sveiko senėjimo užtikrinimo Lietuvoje
2014–2023 metų veiksmų plano
3 priedas
PSICHIKOS SVEIKATOS GERINIMO KRYPTIES APRAŠAS
I SKYRIUS
VARTOJAMOS SĄVOKOS
1. Šios Veiksmų plano krypties apraše vartojamos sąvokos ir jų apibrėžtys:
1.2. kognityvinės funkcijos – tai žmogaus gebėjimas gauti, perdirbti, išlaikyti ir atgaminti tam tikrą informaciją;
1.3. demencija – įgyto kognityvinio deficito sindromas, trikdantis socialinį ir profesinį funkcionavimą;
II SKYRIUS
SITUACIJOS ANALIZĖ
2. Psichikos sutrikimai yra labai paplitę tarp pagyvenusių žmonių. Pagrindinė pagyvenusių asmenų negalios priežastis yra senatvinė silpnaprotystė (demencija) ir emocijų sutrikimai. Demencijų gydymas brangus ir kasmet išlaidos demencijų gydymui didėja dėl senėjančios visuomenės. Europoje demencijų paplitimas 65 metų amžiaus grupėje sudaro 1 proc., 90 metų ir vyresnių – 29 proc. (Biologinė psichiatrija ir psichofarmakologija, 2011, Pasaulinės biologinės psichiatrijos draugijų federacijos (angl. WFSBP) Alzheimerio ligos ir kitų demencijų biologinio gydymo rekomendacijos). Kadangi gyvenimo trukmė ilgėja, demencijos ir emocinių sutrikimų paplitimas didėja. Prognozuojama, kad po 20 metų sergančių demencija asmenų skaičius bus dvigubai didesnis. Todėl vienam dirbančiam asmeniui tenka vis didesnė į pensiją išėjusių gyventojų dalis, t. y. didėja degeneracinių nervų ligų ir emocinių sutrikimų sąlygojama socialinė ir ekonominė našta.
3. Sergamumo demencija ir Alzheimerio liga rodikliai nuolat didėja. Higienos instituto duomenimis, sergamumas demencija ir Alzheimerio liga vyresnių nei 65 metų asmenų amžiaus grupėje 2001 m. buvo 478,95 atvejų 100 000 gyventojų, 2010 m. – 1102,73, 2012 m. – 1347,36. Toks augimas rodo pagerėjusią silpnaprotysčių diagnostiką, tačiau išlieka itin aktuali ankstyva silpnaprotysčių diagnostika, nes būtent tai gali užtikrinti palankesnę ligos eigą, pagerinti ligonio gyvenimo kokybę ir juo besirūpinantiems darbingo amžiaus žmonėms ir sumažinti ekonominę naštą valstybei.
4. Naujausi Alzheimerio ligos tyrimai rodo, kad įvairiapusė ir nuolatinė fizinė veikla gali sulėtinti pažinimo proceso silpnėjimą tarp pagyvenusių žmonių ir tuo pačiu atitolinti senatvinės silpnaprotystės atsiradimo patologinius procesus / reiškinius ir jų pasekmes.
5. Vienas iš labiausiai paplitusių psichikos sutrikimų tarp pagyvenusių žmonių yra depresija, ji pasireiškia vienam iš septynių 65 metų ir vyresnių žmonių. Tarp pagyvenusių žmonių ji 3 kartus dažnesnė nei kitose amžiaus grupėse (Davidonienė O., Adlienė R., 2012, Nacionalinės sveikatos tarybos metinis pranešimas: Sveikas senėjimas – nauji iššūkiai Lietuvai). Tai viena iš labiausiai paplitusių nedarbingumo ir ankstyvo išėjimo į pensiją priežasčių. Dažnai dėl depresijos padidėja savižudybės rizika. Ypač jei kartu pasireiškia keli rizikos veiksniai – sunkios lėtinės somatinės ar psichikos ligos, fizinė negalia, buvę ankstesni bandymai nusižudyti. Pažymėtina, kad savižudybių dažnis yra didesnis tarp vyresnio amžiaus žmonių, palyginti su visos populiacijos rodikliais. Higienos instituto 2011 m. duomenimis, Lietuvoje iš 1018 savižudybių 271 teko asmenims virš 60 metų amžiaus. 2012 m. duomenimis, iš 927 savižudybių 253 teko žmonėms virš 60 metų amžiaus.
6. Dažnai tuo pačiu metu pasireiškia sergamumas depresija ir kognityviniai sutrikimai. Esant emociniams sutrikimams, ypač depresijoms ar nerimo būsenoms subjektyviai konstatuojamas ir objektyviai fiksuojamas kognityvinių funkcijų pablogėjimas.
7. Senėjant visuomenei, vienas esminių uždavinių – užtikrinti vyresnio amžiaus asmenų sveiką, nepriklausomą senėjimą, siekiant sumažinti neigiamą psichikos sveikatos sutrikimų poveikį gyvenimo kokybei, savarankiškumui ir atitinkamai užkirsti kelią socialinei atskirčiai, sumažinti savižudybių riziką.
8. Gera psichikos sveikata leidžia žmonėms įveikti įprastinį gyvenimo stresą, našiai dirbti ir būti naudingais bendruomenės nariais. Psichikos sveikatos problemos nėra neišvengiama senėjimo dalis.
9. Pagyvenusių žmonių psichikos sveikata blogėja ne tik dėl fiziologinių senėjimą lemiančių priežasčių, paveldimos rizikos susirgti, bet ypač dėl socialinės aplinkos – vienatvės, saugumo stokos ir nepalankių aplinkos veiksnių, emocinių išgyvenimų, somatinių ligų, konfliktų šeimoje, finansinių problemų ir pan. Senstančio žmogaus būsena labai priklauso nuo paties žmogaus ir visuomenės požiūrio į senatvę bei pagyvenusius žmones.
10. Sveikas gyvenimo būdas, fizinis aktyvumas, nuolatinis mokymasis gali sumažinti pagyvenusiems asmenims riziką susirgti. Yra įrodyta, kad fizinis aktyvumas yra vienas iš efektyvių demencijos profilaktikos priemonių.
11. Tam, kad prevencinės priemonės, taikomos sveikam senėjimui skatinti, būtų veiksmingos, būtina, kad pats žmogus suvoktų senėjimo proceso neišvengiamumą kaip savo gyvenimo vientisumo ir tęstinumo etapą ir sąmoningai jį priimtų, tokiu būdu orientuodamasis į jam siūlomų prevencinių priemonių galimybių išnaudojimą. Reikėtų išskirti pirminę ir antrinę prevenciją:
11.1. pirminė prevencija – organizuojant žmonių nuo 45 metų amžiaus (skaičiavimo įgūdžiai ir sklandumas vartojant žodžius pradeda blogėti jau penkiasdešimtaisiais gyvenimo metais, Schaie, 2005) švietimą sveiko senėjimo srityje per visuomenės sveikatos biurus, socialinius darbuotojus, pirminės sveikatos priežiūros institucijas (šeimos medicinos paslaugas teikiančius gydytojus ir slaugytojus), nevyriausybines organizacijas (toliau – NVO). Švietimą organizuojančių institucijų atstovų apmokymą reikia organizuoti per universitetų specialistų paruoštas mokymų programas;
11.2. antrinė prevencija – leistų žmonėms, pirminės prevencijos metu suvokusiems senėjimo proceso neišvengiamumą ir susirūpinusiems savo sveikata, kreiptis į pirminės psichikos sveikatos priežiūros centrus, kuriuose jie gautų specializuotą konsultaciją ir ištyrimą pirminiame lygyje (pagal universitetų specialistų paruoštas tyrimų programas), ir, esant reikalui, būtų nukreipti į specializuotą centrą, kuris būtų pasirengęs diagnozuoti ankstyvus su senėjimo procesu susijusius psichikos sutrikimus.
III SKYRIUS
TIKSLAS
IV SKYRIUS
UŽDAVINIAI
13. Padidinti vyresnio amžiaus žmonių supratimą apie psichikos sveikatą, psichologinius sveiko senėjimo ypatumus bei apie veiksnius, turinčius įtakos gerai psichikos sveikatai vyresniame amžiuje.
V SKYRIUS
VERTINIMO KRITERIJAI
VI SKYRIUS
NUMATOMI PASIEKTI REZULTATAI
18. Vyresnių kaip 55 metų amžiaus grupės žmonėms suteiktų psichikos sveikatos paslaugų skaičiaus padidėjimas 30 proc.
19. Paruoštos ir išleistos 6 rekomendacijos / metodinės / mokomosios priemonės (sveikatos priežiūros ir kitiems specialistams) apie senstančio amžiaus asmenų pažintines funkcijas, emocijas, mąstymo ypatumus, bendravimo ypatumus, racionalią polifarmakoterapiją, priklausomybės nuo alkoholio mažinimą.
20. Surengta seminarų, mokymų vyresniems nei 65 metų asmenims ir jų artimiesiems – ne mažiau kaip 50 renginių.
VII SKYRIUS
PRIEMONĖS UŽDAVINIAMS ĮGYVENDINTI
22. Iškeltam veiksmų plano uždaviniui – pagerinti visuomenės žinių apie vyresnio amžiaus žmonėms būdingus psichikos sutrikimus lygį, padidinti vyresnio amžiaus žmonių supratimą apie psichikos sveikatą, psichologinius sveiko senėjimo ypatumus ir apie veiksnius, turinčius įtakos visavertei psichikos sveikatai vyresniame amžiuje – įgyvendinti numatomos tokios priemonės:
22.1. savivaldybių lygiu organizuoti psichikos sveikatos stiprinimo renginius (mokymai, seminarai) vyresniems nei 65 metų asmenims, šviečiamuosius renginius tokių asmenų artimiesiems ir globėjams, leisti informacinius leidinius. Vykdytojai: visuomenės sveikatos biurai, NVO;
22.2. tobulinti asmens sveikatos priežiūros specialistų (šeimos medicinos paslaugas teikiančių gydytojų, gerontologų, paliatyviosios terapijos ir skausmo centrų specialistų, bendrosios praktikos ir psichikos sveikatos slaugytojų) kvalifikaciją psichologinių sveiko senėjimo ypatumų, psichikos sutrikimų ypatumų vyresniame amžiuje bei jų prevencijos, diagnostikos ir biopsichosocialinės jų gydymo koncepcijos srityse. Vykdytojai: Lietuvos sveikatos mokslų universitetas (toliau – LSMU), Klaipėdos universitetas, Vilniaus universitetas (toliau – VU), Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos;
22.3. organizuoti podiplomines studijas universitetuose (36 valandos), skirtas šeimos medicinos paslaugas teikiantiems gydytojams, gerontologams ir kitiems sveikatos priežiūros specialistams, apie psichologinius sveiko senėjimo ypatumus, psichologinius bei socialinius veiksnius, turinčius įtakos sveikam senėjimui, psichikos sutrikimų ypatumus vyresniame amžiuje bei jų prevencija, diagnostiką ir biopsichosocialinę jų gydymo koncepciją. Vykdytojai: VU, LSMU, Klaipėdos universitetas;
22.4. informuoti visuomenę apie psichikos sveikatą vyresniame amžiuje teigiamai veikiančius veiksnius, depresijos vyresniame amžiuje atpažinimo svarbą, rizikos veiksnius bei pagalbos galimybes (socialinės reklamos sukūrimas ir platinimas, informacinių leidinių leidimas). Vykdytojas – Valstybinis psichikos sveikatos centras;
22.5. skirtingo lygmens (universitetinio lygmens, pirminės psichikos sveikatos priežiūros) psichikos sveikatos specialistus įtraukti į III amžiaus universitetų veiklą bei į įvairaus lygmens (savivaldybių, respublikinio ir t. t.) organizacijų ar bendruomenių veiklą, siekiant skleisti informaciją apie psichikos sveikatos ypatumus vyresniame amžiuje ir sveiko senėjimo galimybę, įgyvendinti bendradarbiavimo iniciatyvas. Vykdytojai: savivaldybių administracijos, visuomenės sveikatos biurai, Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos.
23. Įgyvendinant uždavinį – pagerinti senatvinę silpnaprotystę lemiančių psichikos sutrikimų ankstyvą diagnostiką ir savalaikės pagalbos teikimą vyresnio amžiaus žmonėms – numatoma:
23.1. sukurti, išbandyti ir įdiegti senatvinės silpnaprotystės profilaktikos, ankstyvosios diagnostikos ir gydymo bei sveikatos priežiūros paslaugų teikimo ir organizavimo modelį, apimantį gyventojų, turinčių rizikos veiksnių, atranką pirminiame ambulatoriniame asmens sveikatos priežiūros lygyje (pirminės asmens sveikatos priežiūros ir psichikos sveikatos priežiūros centruose), ir nukreipimą į kompleksinę pagalbą šiems pacientams teikiančius centrus. Vykdytojai: LSMU, LSMU ligoninė VšĮ Kauno klinikos, pirminės ambulatorinės sveikatos priežiūros įstaigos, Sveikatos apsaugos ministerija;
23.2. skatinti tarptautinį bendradarbiavimą, gerosios praktikos sklaidą, mokslinius tyrimus senatvinės silpnaprotystės profilaktikos srityje, pvz. taikant kompleksines fizinio aktyvumo skatinimo programas ir kt. Vykdytojas – Lietuvos sporto universitetas;
23.3. užtikrinant 2007–2013 m. Europos Sąjungos struktūrinių fondų ir kitų investicijų tęstinumą ir papildomumą, toliau mažinti psichiatrijos stacionarinių lovų skaičių, dalį jų pritaikant dėl senėjančios visuomenės atsirandantiems poreikiams, t. y. dalį stacionarinių psichiatrijos lovų perprofiliuojant į gerontopsichiatrijos. Vykdytojas – Sveikatos apsaugos ministerija.
VIII SKYRIUS
VYKDYTOJAI
IX SKYRIUS
NUMATOMOS SKIRTI LĖŠOS
25. Šiai Veiksmų plano krypčiai įgyvendinti skiriama iki 14 mln. litų. Numatomi finansavimo šaltiniai – valstybės ir savivaldybių biudžetų lėšos, privalomojo sveikatos draudimo fondo biudžeto lėšos, Europos Sąjungos fondų ir tarptautinės paramos lėšos, nuosavos vykdytojų lėšos ir kiti šaltiniai.
________________________
Sveiko senėjimo užtikrinimo Lietuvoje
2014–2023 metų veiksmų plano
4 priedas
sveikatai palankių sąlygų darbe kūrimo skatinimO KRYPTIES APRAŠAS
I SKYRIUS
VARTOJAMOS SĄVOKOS
1. Šios Veiksmų plano krypties apraše vartojamos sąvokos ir jų apibrėžtys:
1.1. profesinės sveikatos priežiūra – darbuotojų sveikatai išsaugoti ir stiprinti vykdoma darbo aplinkos rizikos veiksnių prevencija, darbo aplinkos pritaikymas darbuotojų fiziologinėms ir psichologinėms galimybėms, darbuotojų sveikatos priežiūra, įgyvendinamos sveikatos stiprinimo priemonės. Profesinės sveikatos priežiūra yra darbuotojų saugos ir sveikatos sistemos sudedamoji dalis;
1.2. profesinės sveikatos priežiūros (toliau – PSP) įstaigos– asmens ir visuomenės sveikatos priežiūros įstaigos, teisės aktų nustatyta tvarka turinčios teisę teikti bazines PSP paslaugas;
1.3. bazinės PSP paslaugos – profesinių pakenkimų sveikatai nustatymas, registravimas, ekspertizė, gydymas, slauga, reabilitacija ir profesinių sveikatos pakenkimų prevencijos bei sveikatos stiprinimo priemonių taikymas;
1.4. darbo medicinos gydytojas (toliau – DMG) – medicinos gydytojas, teisės aktų nustatyta tvarka įgijęs darbo medicinos gydytojo profesinę kvalifikaciją. Darbo medicinos gydytojo veiklą reglamentuoja Lietuvos medicinos norma MN 73:2007 „Darbo medicinos gydytojas. Teisės, pareigos, kompetencija ir atsakomybė“, patvirtinta Lietuvos Respublikos sveikatos apsaugos ministro 2007 m. birželio 20 d. įsakymu Nr. V-516 „Dėl Lietuvos medicinos normos MN 73:2007 „Darbo medicinos gydytojas. Teisės, pareigos, kompetencija ir atsakomybė“ patvirtinimo“;
1.5. darbuotojo (pareigūno) postvencinė medicininė psichologinė reabilitacija – medicininės reabilitacijos ir psichologinės pagalbos priemonės, kuriomis darbuotojui (pareigūnui) atkuriama iki darbo aplinkos (psichosocialinio profesinės rizikos veiksnio) poveikio sukeltos psichologinės krizės buvusi profesinei veiklai būtina psichikos sveikata ir psichologinė savijauta bei jų stiprinimas;
1.6. darbuotojo (pareigūno) prevencinė medicininė psichologinė reabilitacija – medicininės reabilitacijos ir psichologinės pagalbos priemonės, kuriomis ugdoma, palaikoma ir stiprinama darbuotojo (pareigūno) profesinei veiklai būtina psichikos sveikata ir psichologinė savijauta iki lygmens, būtino psichosocialinio profesinės rizikos veiksnio poveikiui darbo aplinkoje pašalinti arba jį sumažinti iki priimtino lygio.
II SKYRIUS
SITUACIJOS ANALIZĖ
2. Valstybė privalo rūpintis savo gyventojų darbingumu ir sveikata, nes žmonių sveikata ir darbingumas yra ekonominės ir socialinės visuomenės gerovės kūrimo pagrindas. Darbuotojų sveikata yra tiesiogiai susijusi su motyvacija dirbti, darbo našumu, pasitenkinimu darbu bei jo kokybe. Dėl kokybiškos darbuotojų saugos ir sveikatos apsaugos mažėja nedarbingumas dėl nelaimingų atsitikimų ir sergamumas, mažas draudimo ar kompensavimo išmokas, didėjantį įmonių produktyvumą ir verslo konkurencingumą, darbingo amžiaus ilgėjimą ir geresnę žmonių sveikatą senatvėje.
3. Lietuvoje yra virš 1,3 mln. darbuotojų, tai sudaro daugiau kaip trečdalį visų gyventojų. Dirbančius asmenis veikia papildomi veiksniai, su kuriais nesusiduria nedirbantys gyventojai: kenksmingos cheminės medžiagos, triukšmas, vibracija, jonizuojanti ir optinė spinduliuotė, ergonominiai veiksniai. Sveikatos aspektu svarbu tai, kad darbo jėga „senėja“. Gyventojų užimtumo tyrimo vertinimais, 2011 m. Lietuvoje dirbo 50,5 proc. 55–64 metų gyventojų – šios grupės asmenų užimtumo lygis buvo aukštesnis nei Europos Sąjungos (toliau – ES) vidurkis. Didėja 65 metų ir vyresnio amžiaus gyventojų užimtumo lygis (2010 m. – 4,5 proc., 2011 m. – 5,2 proc., 2012 m. – 5,8 proc.). 2012 m. duomenimis, 184,3 tūkst. visų užimtų gyventojų sudarė pagyvenę asmenys – nuo 55 iki 64 metų.
2 paveikslas. Užimtumo lygis pagal amžiaus grupes Lietuvoje 2008–2012 m. (Lietuvos statistikos departamento duomenys)

4. Sveikatos priežiūros tarnybos prie Vidaus reikalų ministerijos (toliau – VRM) duomenimis, nepaisant didesnių sveikatos reikalavimų, taikomų asmenims, pretenduojantiems tarnauti policijoje, kitose vidaus reikalų statutinėse įstaigose, šių pareigūnų sergamumo su laikinu nedarbingumu atvejų rodiklis yra apie 70 proc. didesnis už kitų profesijų darbuotojų. Apie 35 proc. išeinančių į pensiją pareigūnų pensijos gavėjais tampa neištarnavę iki nustatyto 50 ar 55 metų amžiaus dėl sveikatos būklės. Iš jų apie 47 proc. atleidžiami iš tarnybos dėl kraujotakos sistemos, 18 proc. – dėl skeleto – raumenų sistemos ligų, 8,5 proc. – dėl psichikos ir elgesio sutrikimų, 3 proc. – dėl cukrinio diabeto. Profesinės rizikos psichosocialiniai, ergonominiai ir fiziniai veiksniai darbe daro didžiausią įtaką šių žmonių sveikatai ir psichologinei savijautai. Įstatymu nustatyta, kad šiems pareigūnams vykdant specifines funkcijas darbuotojų saugos ir sveikatos reikalavimų normos netaikomos. Kompensacijų dėl patiriamų sužalojimų mokėjimas, ankstyvas valstybinių pensijų atleistiems iš tarnybos pareigūnams mokėjimas yra nemenka našta visuomenei ir valstybės finansams.
5. Penktojo Europos darbo sąlygų tyrimo duomenimis (2010 m.), 38,6 proc. Lietuvos dirbančiųjų teigia, kad darbas daro poveikį jų sveikatai; 29,3 proc. dirbančiųjų mano, kad dėl darbo sąlygų jų saugai ir sveikatai yra kilęs pavojus – abiem atvejais šie rodikliai didesni už ES vidurkį.
3 paveikslas. Darbuotojų, kurių sunkiausia su darbu susijusi sveikatos problema sąlygojo nedarbingumą per paskutinius 12 mėn., dalis Europos Sąjungos šalyse (Eurostat, 2007 m. gyventojų užimtumo tyrimo duomenys)
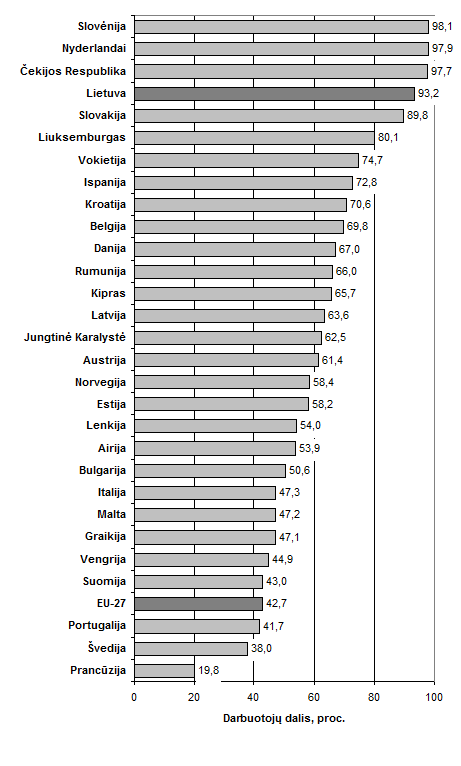
6. 2007 m. Gyventojų užimtumo tyrimo duomenimis, 40 proc. ES darbuotojų darbe susiduria su veiksniais, galinčiais neigiamai paveikti fizinę sveikatą, 27 proc. darbuotojų – su veiksniais, galinčiais neigiamai paveikti psichinę sveikatą. Apklausus 25 ES šalių darbuotojus, 8,6 proc. darbuotojų ES šalyse nurodė, jog turi skundų dėl su darbu susijusių sveikatos problemų, ir nustatyta, jog kaulų ir raumenų sistemos ligos, stresas bei depresija yra dažniausiai diagnozuojamos (Eurostat statistics in focus, 2009).
7. 2007 m. Europos saugos ir sveikatos darbe agentūros tyrimo duomenimis, 51 proc. Lietuvos dirbančiųjų nurodo darbą kaip pagrindinę sveikatos blogėjimo priežastį. Beveik 24 proc. 25 ES šalių darbuotojų skundžiasi nugaros skausmais, o 22 proc. – raumenų skausmais. Naujosiose ES valstybėse narėse su šiomis problemomis atitinkamai susiduria net 39 proc. ir 36 proc. darbuotojų (Fourth European working conditions survey. European Foundation for the Improvement of Living and Working conditions, 2007). Vienos iš dažniausių su darbu susijusių ligų yra kaulų ir raumenų sistemos ligos. Lietuvoje darbingo amžiaus žmonių sergamumas šiomis ligomis yra 3 vietoje po kraujotakos ir kvėpavimo sistemos ligų. Lietuvoje nuo kaulų ir raumenų sistemos ligų kenčia virš 250 tūkst. žmonių. Dėl šių ligų išrašoma beveik pusė visų nedarbingumo pažymėjimų, be to, šios ligos yra viena dažniausių negalios priežasčių. Socialinės ir ekonominės pasekmės, atsirandančios dėl nepakankamo sveikatos priežiūros prieinamumo pacientams su kaulų ir raumenų sistemos pažeidimais, Lietuvai ir jos piliečiams kasmet kainuoja net iki 1,8 mlrd. litų. PSO duomenimis, profesinės kilmės nugaros skausmus galima sumažinti 74 proc. įdiegiant ergonomines programas. Pasaulio bankas apskaičiavo, kad 2/3 išlaidų dėl su darbu susijusių ligų gali būti sumažintos įgyvendinant saugos ir sveikatos programas (Bending M., Beale S. and Hutton J., 2010, An Economic Analysis of Workplace Interventions that Promote Physical Activity).
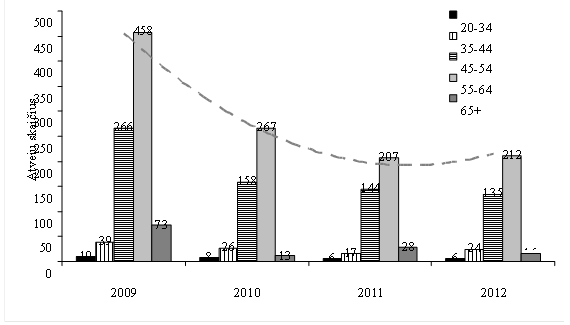
8. Profesinės kaulų ir raumenų sistemos ligos yra 5 vietoje ES ir 1 vietoje Lietuvoje (Projektas „Fit for Work“/„Pasiruošęs darbui“, vykdytas 2008–2009 m. Lietuvoje ir 25 ES šalyse). Daugiausia profesinių ligų Lietuvoje registruojama pagyvenusio amžiaus darbuotojams: 55–59 metų amžiaus grupėje sergamumo profesinėmis ligomis rodiklis 100 tūkst. užimtų gyventojų 2012 m. buvo 77,6, 60–64 metų amžiaus grupėje – 186,1, kai kitų amžiaus grupių sergamumo rodiklis svyravo nuo 1,3 iki 50,8 atvejo 100 tūkst. užimtų gyventojų.
9. Registruojamų profesinių ligų struktūroje taip pat dominuoja kaulų ir raumenų sistemos ligos: 2013 m. jos sudarė 59 proc. visų Lietuvoje nustatytų profesinių ligų atvejų, 2012 m. – 64 proc., 2011 m. – 52 proc. Sergamumo šiomis ligomis rodiklis 2012 m. buvo 19,7 atvejo 100 tūkst. užimtų gyventojų, kai sergamumas kitomis registruotomis profesinėmis ligomis (ausies, nervų, kvėpavimo sistemos ir kt.) svyravo nuo 0,2 iki 6,1 atvejo 100 tūkst. užimtų gyventojų. 2005–2009 m. laikotarpiu 88,5 proc. profesinių kaulų ir raumenų sistemos ligų užregistruota asmenims virš 50 metų; 55–59 metų amžiaus asmenims teko 25,3 proc., panaši dalis teko 60–64 metų amžiaus bei 65 metų ir vyresnių asmenų grupėms.
4 paveikslas. Lietuvos Respublikos profesinių ligų valstybės registro duomenys: profesinių ligų struktūra 2012 m.

5 paveikslas. Profesinių ligų skaičius pagal amžiaus grupes. Duomenų šaltinis: Lietuvos Respublikos profesinių ligų valstybės registras. Statistinės ataskaitos
10. Profesinių ligų valstybės registro duomenys rodo, kad profilaktiškai tikrinant sveikatą įtariama labai mažai profesinių ligų, pavyzdžiui, 2011 m. – 12 proc., 2012 m. – 14,5 proc. visų užregistruotų profesinių ligų atvejų. Daugumai žmonių liga įtariama, kai jie patys kreipiasi į gydytojus, kai liga užleista ir žmogus jau iš dalies arba visiškai nedarbingas. Taip yra dėl keleto priežasčių. Viena iš jų – darbuotojai patys vengia profesinės ligos nustatymo, bijodami prarasti darbą ir pajamų šaltinį. Tačiau kita svarbi priežastis yra prasta periodinių darbuotojų sveikatos tikrinimų kokybė. Higienos instituto atlikti tyrimai rodo, kad daugiau negu pusė šeimos gydytojų savo žinias, susijusias su periodiniais darbuotojų sveikatos tikrinimais bei profesinėmis ligomis, vertina kaip vidutines arba nepakankamas. 19,3 proc. šeimos medicinos paslaugas teikiančių gydytojų šiuos tikrinimus atlieka neišklausę jokių darbo medicinos kursų, o trečdalis nėra gilinę darbo medicinos žinių jau penkerius metus (tyrimas atliktas 2011–2012 metais, publikuotas Higienos instituto leidinyje „Mokslo darbai“ Nr. 11, Vilnius, 2014 m., 95 p., „Darbuotojų periodinių sveikatos tikrinimų ir profesinių ligų nustatymo įvertinimas“, prieiga internete: http://www.hi.lt/content/moksliniai_leid.html). Darbo medicinos kursų kokybė vertinama nepalankiai, pagrindiniai gydytojų nurodomi kursų trūkumai yra prasta dėstymo kokybė ir priemonės, pateikiama neatnaujinta informacija bei nepakankama kursų trukmė.
11. Remiantis tarptautinėmis rekomendacijomis, profesinės sveikatos paslaugos turi būti prieinamos kuo platesniam ratui dirbančiųjų (visų ekonominės veiklos šakų ir visų įmonių darbuotojams), tačiau efektyvi ir tarptautinius standartus atitinkanti profesinės sveikatos priežiūros sistema Lietuvoje iki šiol nesukurta. Remiantis 2004 m. Pasaulio sveikatos organizacijos (toliau – PSO) duomenimis, Europos Sąjungos šalyse vidutiniškai yra apie 50 proc. darbuotojų, gaunančių profesinės sveikatos paslaugas. Ypač aukštas šis rodiklis yra Šiaurės šalyse, pvz., Suomijoje profesinės sveikatos paslaugų prieinamumas siekia net 90 proc. Tyrimai rodo, kad šios paslaugos atskirose Europos šalyse prieinamos nuo 10 iki 90 proc. darbuotojų.
12. Lietuvoje profesinės sveikatos paslaugų prieinamumas teisiškai reglamentuotas tik 12 proc. įmonių dirbančiųjų, t. y. profesinės sveikatos specialistų paslaugos privalomos tik didelėse įmonėse, kuriose darbuotojų skaičius yra daugiau kaip 100 arba 200 dirbančiųjų, priklausomai nuo įmonės vykdomos ekonominės veiklos pobūdžio (Lietuvos Respublikos socialinės apsaugos ir darbo ministro ir Lietuvos Respublikos sveikatos apsaugos ministro 2011 m. birželio 2 d. įsakymas Nr. A1-266/V-575 „Dėl Įmonių darbuotojų saugos ir sveikatos tarnybų pavyzdinių nuostatų patvirtinimo“). Remiantis Higienos instituto atlikto tyrimo duomenimis (2012), faktinis profesinės sveikatos paslaugų prieinamumas sudaro vos 2–4 proc. Įmonės, neturinčios 100 arba 200 darbuotojų (priklausomai nuo ekonominės veiklos), apskritai neįpareigotos samdyti profesinės sveikatos specialisto. Dėl to ypač mažų ir vidutinių įmonių darbuotojams nesudaromos galimybės gauti profesinės sveikatos priežiūros paslaugų. Šiuo metu vienintelė profesionalias profesinės sveikatos priežiūros paslaugas teikianti ir šių paslaugų teikimą koordinuojanti valstybinė institucija yra Higienos instituto Profesinės sveikatos centras (toliau – PSC), turintis 20 darbuotojų. PSC vykdomi tyrimai profesinės sveikatos srityje nuo 1993 m., teikiami siūlymai rengiamiems teisės aktams šioje srityje, rengiamos metodinės rekomendacijos, specialistų mokymo programos, vedami mokymai, užmegzti ryšiai ir aktyviai dalyvaujama tarptautinių organizacijų veikloje (BSN, NDPHS, EU-OSHA). Palyginimui Suomijoje, kuri turi bene geriausiai išplėtotą profesinės sveikatos tarnybų (toliau – PST) tinklą, koordinuojanti institucija yra Profesinės sveikatos institutas (300 darbuotojų), o didelės įmonės turi vidines tarnybas – tai sudaro 2 proc. įmonių (28 proc. darbuotojų). Vidutinio dydžio įmonės kooperuojasi, savo lėšomis steigdamos išorines tarnybas arba perka privačių tarnybų paslaugas, kurios kartu aprūpina 33 proc. įmonių (32 proc. darbuotojų). Mažoms įmonėms ir neformalaus sektoriaus darbuotojams paslaugas teikia sveikatos priežiūros įstaigos, priklausančios savivaldos institucijoms, kurios aptarnauja 65 proc. įmonių (40 proc. darbuotojų).
13. Vadovaujantis PSO rekomendacijomis, profesinės sveikatos paslaugas turėtų teikti komanda, susidedanti iš: darbo medicinos gydytojo; profesinės sveikatos slaugytojo; higienisto; saugos inžinieriaus; darbo organizavimo specialisto; psichologo; konsultanto; psichoterapeuto; ergonomijos specialisto; sveikatos ekonomisto; mokslo tyrėjo ir kt. Vadovaujantis sveikatos apsaugos ministro 2008 m. balandžio 8 d. įsakymu Nr. V-271 „Dėl profesinės sveikatos specialistų, galinčių dirbti įmonėse, kvalifikacinių reikalavimų aprašo patvirtinimo“ patvirtintu Profesinės sveikatos specialistų, galinčių dirbti įmonėse, kvalifikacinių reikalavimų aprašu, profesinės sveikatos specialistu dirbti gali: 1) darbo medicinos gydytojas (toliau – DMG); 2) medicinos gydytojas; 3) visuomenės sveikatos specialistas; 4) bendrosios praktikos slaugytojas ar bendruomenės slaugytojas, išklausę profesinės sveikatos priežiūros tema tobulinimo kursus pagal Profesinės sveikatos specialistų profesinio tobulinimo kursų programos turinio reikalavimų aprašą.
14. Policijos ir kitų pareigūnų profesinės sveikatos priežiūros praktika apsiriboja profilaktiniais sveikatos patikrinimais įsidarbinant ir periodiškai, kas 2–3 metai, bei pareigūnų imunizavimu. Pareigūnams profesinės sveikatos priežiūros paslaugas teikiantys subjektai neturi partnerių vidaus reikalų sistemos įstaigose, nes ten nesukurtos darbuotojų saugos ir sveikatos tarnybos, jų infrastruktūra, nepaisant to, kad vienoje vidaus reikalų įstaigoje vidutiniškai tarnauja apie 360 pareigūnų (nuo 17 pareigūnų iki 2500 pareigūnų). Tik vienoje iš esamų 49 vidaus reikalų įstaigų (Viešojo saugumo tarnyba prie VRM) dirba sveikatos priežiūros specialistai, atliekantys PSP funkcijas. Pareigūnų PSP nėra grįsta ligų ir kitų su profesine veikla susijusių sveikatos problemų prevencija, be to, pažeistos fizinės, psichikos sveikatos ir psichologinės savijautos pareigūnai neturi tinkamų sveikatos atkūrimo galimybių, neužtikrintas tolygus profesinės sveikatos paslaugų prieinamumas visų teritorinių vidaus reikalų įstaigų pareigūnams. 2014 metais Sveikatos priežiūros tarnyba prie VRM organizuoja Streso, nerimo, lėtinio nuovargio įveikimo programos, skirtos pareigūnams, parengimą. Tačiau minėtoje programoje numatomoms priemonėms įgyvendinti turima medicininės, medicininės-psichologinės reabilitacijos infrastruktūra Sveikatos priežiūros tarnybos prie VRM Trakų medicininės reabilitacijos centre (toliau – Trakų MRC) nepakankama. Trakų MRC turimą 30 vietų skaičių būtina padidinti iki 35, iš kurių 5 vietos būtų skirtos postvencinei medicininei psichologinei reabilitacijai pareigūnams, patyrusiems ypatingą streso protrūkį tarnyboje (gelbėjamų žmonių, nusikaltimų aukų žūtis, tarnybinio ginklo panaudojimas pataikant į žmogų ir kt.).
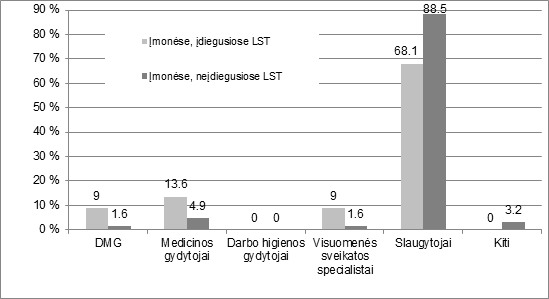
15. Daugelyje iš apklaustų įmonių profesinės sveikatos specialistais dirbo slaugytojai (83,1 proc.); darbo medicinos gydytojų buvo labai mažai (3,6 proc.), kiti specialistai, kaip visuomenės sveikatos specialistas, kitų specialybių gydytojai, dirbo 14,4 proc. įmonių. Lietuvoje darbuotojų saugos ir sveikatos funkcijas vykdo daugiausia techninį išsilavinimą turintys specialistai. Atlikti tyrimai rodo, kad ir medicininį išsilavinimą turintiems specialistams, dirbantiems profesinės sveikatos priežiūros srityje, labai trūksta žinių ir kompetencijos (Eičinaitė-Lingienė R, Venckienė R, Markevičė R, Kartunavičiūtė J, Poderienė K, Januškevičius V. Lietuvos darbuotojų sveikatos priežiūros funkcijas vykdančių specialistų kompetencijų vertinimas. Visuomenės sveikata. 2012;4(59):76-83).
6 paveikslas. PSP specialistai, dirbantys įmonėse (įdiegusiose LST 1977:2008 standartą ir neįdiegusiose LST 1977:2008 standarto).
16. Nuo 2013 m. įmonėms, turinčioms daugiau nei 500 darbuotojų, privalu turėti DMG (vadovaujantis Lietuvos Respublikos socialinės apsaugos ir darbo ministro ir Lietuvos Respublikos sveikatos apsaugos ministro 2011 m. birželio 2 d. įsakymu Nr. A1-266/V-575 „Dėl Įmonių darbuotojų saugos ir sveikatos tarnybų pavyzdinių nuostatų patvirtinimo“). Pagal tokių įmonių skaičių Lietuvai reikėtų apie 100 šių specialistų, tačiau Valstybinės akreditavimo sveikatos priežiūros veiklai tarnybos (toliau – VASPVT) duomenimis, 2012 m. Lietuvoje buvo tik 16 licencijuotų DMG. Remiantis naujausia informacija, galiojančias DMG licencijas turi tik 7 gydytojai, ir 4 iš jų yra virš 70 metų amžiaus (2014 m. vasario 24 d. Lietuvos Respublikos sveikatos apsaugos ministerijos duomenys). Taigi, šiuo metu darbo medicinos gydytojų skaičius 10 000 Lietuvos gyventojų yra tik 0,02. Eurostato duomenimis, pagal šių specialistų skaičių 1 000 gyventojų ES esame paskutinėje vietoje, nors pagal kitų sričių specialistų skaičių lenkiame kitas valstybes.
7 paveikslas. DMG skaičius 1000 gyventojų Šiaurės šalių 2010–2011 m. duomenimis

17. Darbuotojų saugos ir sveikatos valstybės politiką įgyvendina Socialinės apsaugos ir darbo ministerija ir Sveikatos apsaugos ministerija, vadovaudamosi Lietuvos Respublikos Konstitucija, Lietuvos Respublikos darbo kodeksu, įstatymais, Lietuvos Respublikos Vyriausybės nutarimais, EEB Tarybos 1989 m. birželio 12 d. direktyva dėl priemonių darbuotojų saugai ir sveikatos apsaugai darbe gerinti nustatymo (Direktyva 89/391/EEB) ir kitais norminiais teisės aktais. Lietuvos Respublikos valstybinė darbo inspekcija prie Socialinės apsaugos ir darbo ministerijos tikrina, kaip įmonėse vykdoma darbuotojų saugos ir sveikatos (toliau – DSS) veikla, o pasibaigus kalendoriniams metams rengia DSS būklės ataskaitą ir iki birželio 1 d. pateikia ją Socialinės apsaugos ir darbo ministerijai bei Lietuvos Respublikos darbuotojų saugos ir sveikatos komisijai. Sveikatos apsaugos ministerija neturi įgaliotos institucijos, kuri pagal jai priskirtą kompetenciją vertintų įmonėse vykdomą PSP veiklą, taip pat samdomų įstaigų teikiamas PSP paslaugas įmonėms, o pasibaigus kalendoriniams metams rengtų PSP būklės ataskaitą ir teiktų ją Sveikatos apsaugos ministerijai bei Lietuvos Respublikos darbuotojų saugos ir sveikatos komisijai.
18. Šiuo metu efektyviai plėtoti PSP, taip pat, trukdo tai, kad neužtikrintas profesinės sveikatos paslaugų prieinamumas visų įmonių darbuotojams, nėra garantuotas bazinių profesinės sveikatos priežiūros paslaugų asortimentas, profilaktiniai darbuotojų sveikatos patikrinimai ir profesinių ligų nustatymo tvarka yra neefektyvūs, nesukurti instituciniai pajėgumai profesinės sveikatos priežiūros veiklai koordinuoti nacionaliniu ir regioniniu lygmenimis, nenumatyti profesinės sveikatos specialistų kompetencijos užtikrinimo mechanizmai, nėra sukurta efektyvaus asmens ir visuomenės sveikatos priežiūros bei darbų saugos įstaigų veiklos sinergijos modelio, nukreipto darbuotojų sveikatos stiprinimui ir ligų prevencijai, nesukurta informacijos apie PSP tarnybų veiklą ir gerąją PSP praktiką sklaidos sistema.
19. 2014 m. Nacionalinės sveikatos tarybos ir Lietuvos verslo darbdavių konfederacijos organizuotos apskritojo stalo diskusijos „Sveikos gyvensenos skatinimo, sveikatos stiprinimo galimybės darbo kolektyvuose“, darbdavius atstovaujanti Lietuvos verslo darbdavių konfederacija 2014 m. vasario 26 d. nutarimu Nr. N-1 siūlo:
19.1. inicijuoti kompleksinių, ilgalaikių, moksliškai pagrįstų sveikos gyvensenos programų, metodikų rengimą, pasinaudojant kitų šalių gerąja patirtimi, įtraukiant į šį procesą aukštąsias mokyklas, mokslininkų grupes, darbdavių atstovus;
19.2. skirti ES struktūrinių fondų lėšas moksliniais įrodymais pagrįstų metodikų ir efektyvių priemonių kūrimui;
19.3. parengti Profesinės sveikatos koncepciją, ypatingą dėmesį skiriant sveikatos stiprinimui, ligų prevencijai, o darbovietė gali būti išnaudota kaip galimybė esminėms visuomenės sveikatos intervencijoms, ypač sveikatos stiprinimui;
20. Lietuva kaip ES, Tarptautinės darbo organizacijos (toliau – TDO) ir PSO narė siekia, kad jos profesinės sveikatos priežiūros praktika atitiktų tarptautinius standartus (Europos Sąjungos Tarybos direktyva 89/391/EEB dėl priemonių darbuotojų saugai ir sveikatos apsaugai darbe gerinti nustatymo; TDO konvencija Nr. 161 „Dėl profesinės sveikatos tarnybų“ ir konvencija Nr. 187 „Dėl darbuotojų saugos ir sveikatos gerinimo skatinimo koncepcijos“; PSO Globalusis 2008–2017 m. veiksmų planas darbuotojų sveikatai).
III SKYRIUS
TIKSLAS
IV SKYRIUS
UŽDAVINIAI
22. Pagerinti profesinės sveikatos paslaugų prieinamumą vyresnio amžiaus darbuotojams, pertvarkant profesinės sveikatos paslaugų teikimo ir organizavimo sistemą.
V SKYRIUS
VERTINIMO KRITERIJAI
24. Pagerėjęs profesinės sveikatos paslaugų prieinamumas: padidėjęs bendras skaičius darbuotojų, kurie gauna profesinės sveikatos paslaugas.
25. Profesinės sveikatos specialistų, dalyvavusių mokymuose, skaičius per 3 metus (profesinės sveikatos paslaugas teikiančių specialistų skaičius turi būti tolygiai pasiskirstęs pagal regionuose registruotų įmonių darbuotojų skaičių):
25.1. 100 šeimos medicinos paslaugas teikiančių gydytojų, išklausiusių ne mažiau kaip 200 val. trukmės specializuotus profesinės sveikatos / darbo medicinos mokymų kursus ir gavusių sertifikatą dirbti šioje srityje;
VI SKYRIUS
NUMATOMI PASIEKTI REZULTATAI
27. Laikinojo nedarbingumo dėl skeleto raumenų (jungiamojo audinio, kaulu raumenų sistemos) ligų, kuris 2012 m. sudarė 171,84 ligos atvejų/1 000 gyventojų, sumažėjimas 10 proc. 2023 metais.
28. Bendras darbuotojų kuriems profesinė liga buvo įtarta profilaktinių sveikatos tikrinimų metu, skaičius nuo 12 proc. (2011 m.) iki 15 proc. 2023 m. (nuo visų nustatytų ligų).
29. Darbuotojų, kurie gauna profesinės sveikatos paslaugas, didėjimas nuo 3–4 proc. (2012 m.) iki 25 proc. (2023 m.).
30. Pareigūnų, kuriems suteikta medicininė ir (ar) medicininė ir psichologinė prevencinė, postvencinė reabilitacija, dalis (proc.) nuo 5,3 proc. (2013 m.) iki 6,5 proc. (2023 m.).
VII SKYRIUS
PRIEMONĖS UŽDAVINIAMS ĮGYVENDINTI
32. Iškeltam Veiksmų plano uždaviniui – pagerinti profesinės sveikatos paslaugų prieinamumą vyresnio amžiaus darbuotojams, pertvarkant profesinės sveikatos paslaugų teikimo ir organizavimo sistemą – įgyvendinti, numatomos šios priemonės:
32.1. organizuoti specialistų kvalifikacijos tobulinimą ir gebėjimų stiprinimą pagal su Sveikatos apsaugos ministerija suderintas mokymo programas (Profesinės sveikatos specialistų profesinio tobulinimo kursų programos turinio reikalavimų aprašas, patvirtintas Lietuvos Respublikos sveikatos apsaugos ministro 2010 m. rugpjūčio 9 d. įsakymu Nr. V-704 „Dėl Profesinės sveikatos specialistų profesinio tobulinimo kursų programos turinio reikalavimų aprašo patvirtinimo“) sveiko senėjimo, ergonomiškai saugios darbo aplinkos užtikrinimo, profesinės sveikatos ir darbo medicinos srityje. Vykdytojai: Higienos instituto Profesinės sveikatos centras (toliau – PSC), nevyriausybinės organizacijos (toliau – NVO), švietimo įstaigos pagal joms priskirtą kompetenciją šioje srityje:
32.1.1. parengti mokymo programas, skirtas šeimos medicinos paslaugas teikiantiems gydytojams, slaugytojoms, visuomenės sveikatos ir kitiems profesinės sveikatos specialistams;
32.1.2. remiantis Lietuvos Respublikos sveikatos apsaugos ministro patvirtintu kvalifikacinių reikalavimų aprašu profesinės sveikatos specialistams, organizuoti kvalifikacijos tobulinimo renginius (kursus, seminarus, konferencijas), pasamdyti lektorius, įsigyti reikalingą techninę įrangą, įrengti ar nuomoti patalpas, vykdyti kitas mokymų organizavimui reikalingas veiklas;
32.1.3. organizuoti ir įgyvendinti kitas profesinės sveikatos specialistų kvalifikacijos tobulinimo priemones: profesinės sveikatos specialistų ir gydytojų, atliekančių darbuotojų profilaktinius sveikatos tikrinimus, kvalifikacijos tobulinimas užsienyje (dalyvavimas tarptautinėse konferencijose, seminaruose, kursuose, stažuotėse), kartu su Suomijos darbo medicinos institutu parengti specialų kursų modulį šių specialistų gebėjimų stiprinimui ir kt. Vykdytojas – Higienos Instituto PSC (veiklos koordinavimas);
32.2. siekiant užtikrinti veiksmingą specialistų poreikio planavimą ir jų kvalifikacijos tobulinimą laiku bei sudarant galimybes efektyviam jų paslaugų panaudojimui (įdarbinimui), nuolat rinkti informaciją apie profesinės sveikatos specialistus, vykdyti jų skaičiaus stebėseną. Vykdytojai: Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos;
32.3. parengti reikalavimus ir patvirtinti PSP veiklos ir specialistų licencijavimą, užtikrinant praktinį jų taikymą tiek fiziniams, tiek juridiniams asmenims, dirbantiems profesinės sveikatos paslaugų teikimo srityje. Daugelyje šalių yra nustatyti reikalavimai ir procedūros PSP tarnybų akreditavimui, kurie užtikrina teikiamų paslaugų kokybę. Lietuvoje reikalavimų licencijavimui nėra. Vykdytojai: Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos;
32.4. siekiant teikti metodinę pagalbą, konsultacijas, mokymus įmonėms, organizacijoms ir profesinės sveikatos specialistams, dirbantiems įmonėse, išoriniuose profesinės sveikatos priežiūros centruose (kurie bus nustatyti pakeitus teisės aktus, reglamentuojančius profesinės sveikatos paslaugų prieinamumą visiems dirbantiesiems), sustiprinti Higienos instituto PSC materialinę ir techninę bazę bei žmogiškuosius išteklius, įsteigiant atskirą skyrių šių paslaugų organizavimui. Vykdytojas – Higienos instituto PSC:
32.4.2. įsigyti automobilį su pritaikyta įranga teikti išvažiuojamąsias profesinės sveikatos paslaugas (viešinimo priemonės, demonstravimo priemonės, diagnostinė įranga ir kt.), užtikrinant metodinę pagalbą, konsultavimą ir geros praktikos pavyzdžių sklaidą PSP specialistams, dirbantiems įmonėse, išorinėse PSP įstaigose. Numatomas bendradarbiavimas su darbdavių asociacijomis, profesinėmis sąjungomis, įmonių PSP tarnybomis, visuomenės sveikatos centrais, visuomenės sveikatos biurais, NVO, švietimo įstaigomis, vidaus reikalų įstaigomis ir kt.;
32.4.3. suformuoti profesinės sveikatos paslaugų teikimo komandą (pagal reikalavimus, nustatytus Lietuvos Respublikos sveikatos apsaugos ministro įsakymu Nr. V-271 „Dėl profesinės sveikatos specialistų, galinčių dirbti įmonėse, kvalifikacinių reikalavimų aprašo patvirtinimo”), kurią sudaro visi arba dauguma anksčiau išvardintų specialistų (šeimos medicinos paslaugas teikiantys gydytojai, slaugytojos, visuomenės sveikatos ir kitų profesinės sveikatos priežiūros specialistai), kurių užduotys – konsultavimas, mokymai profesinės sveikatos paslaugų teikimo įmonėse temomis: darbo aplinkos stebėjimas, darbuotojų sveikatos stebėjimas, konsultavimas dėl rizikos prevencijos ir kontrolės priemonių, sveikatos ir saugos rizikos veiksnių valdymo ir kontrolės prevenciniai veiksmai, profesinių ir su darbu susijusių ligų diagnozavimas, bendroji sveikatos priežiūra, gydymo ir reabilitacijos paslaugos vyresnio amžiaus darbuotojams; įdarbinti šiuos specialistus vykdant projektą pagal šią Veiksmų plano veiklos kryptį projekto trukmės laikotarpiui. Vykdytojai: Higienos Instituto PSC, partneriai – darbdavių asociacijos, profesinės sąjungos, įmonių PSP tarnybos, visuomenės sveikatos centrai, visuomenės sveikatos biurai, NVO, švietimo įstaigos, vidaus reikalų įstaigos, Sveikatos mokymo ir ligų prevencijos centras;
32.5. periodiškai iki 2023 m. pabaigos viešinti išvardintas veiklas, populiarinti žinias apie PSP naudą, rengti pristatymus ir teikti konsultacijas regionuose dirbantiems specialistams ir įmonėms; taip pat vertinti papildomų specializuotų profesinės sveikatos priežiūros įstaigų skirtinguose regionuose kūrimo tikslingumą. Vykdytojai: Higienos Instituto PSC, visuomenės sveikatos centrai, visuomenės sveikatos biurai, NVO, švietimo įstaigos pagal joms priskirtą kompetenciją šioje srityje, vidaus reikalų įstaigos;
33. Iškeltam Veiksmų plano uždaviniui – pagerinti profesinės sveikatos saugos ir priežiūros, skirtos policijos ir kitiems vidaus tarnybos sistemos pareigūnams, sistemos, atsižvelgiant į darbo veiklos specifiką, funkcionavimą – įgyvendinti, numatomos šios priemonės:
33.1. pareigūnams nustatytų profesinių sveikatos pakenkimų postvencinei medicininei ir psichologinei reabilitacijai bei sveikatos stiprinimui skirtos infrastruktūros atnaujinimas ir plėtra, paslaugų tolygiam prieinamumui užtikrinti. Vykdytojas – Sveikatos priežiūros tarnybos prie VRM Trakų MRC, bendradarbiaujant su VRM Medicinos centru:
33.1.1. Trakų MRC turimą 30 vietų skaičių padidinti iki 35. Tuo tikslu reikalinga išplėsti patalpų plotą 120 m2 , panaudojant šiuo metu kitiems tikslams naudojamas erdves, įrengti pacientų nakvynei, psichologinei reabilitacijai skirtas patalpas, jas aprūpinti bendros paskirties, individualios ir grupinės psichoterapijos paslaugoms teikti būtinais baldais, garso ir vaizdo, kompiuterine ir programine psichologinės diagnostikos ir ugdymo įranga ir kt. priemonėmis, kurių šiuo metu Trakų MRC nėra;
33.1.2. VRM Medicinos centro Medicininės reabilitacijos skyriuje būtina įrengti 5 patalpas (apie 100 m2) pacientams ir psichoterapijos kabinetą (apie 25 m2), panaudojant kitiems tikslams naudojamas patalpas. Tikslinga atnaujinti fizinės medicininės reabilitacijos įrangą (ergometrinis treniruoklis ir kt.), nes turimas yra 19 m. senumo, fiziškai susidėvėjęs ir moraliai pasenęs, įsigyti spiroveloergometrą, kitą fizinės medicininės reabilitacijos (judėjimo-atramos aparato tempimo ir kt.), psichoterapijos kabineto (antidepresinės lempos ir kt.) įrangą, baldus;
33.2. Sukurti ir įdiegti įnovatyvų ir darbinės veiklos specifinius poreikius atitinkantį profesinės sveikatos saugos ir priežiūros modelį, skirtą policijos ir kitiems vidaus tarnybos sistemos pareigūnams. Viešinti įdiegto modelio įgyvendinimo rezultatus, teikiant informaciją kitoms suinteresuotoms ES šalių teisėsaugos institucijoms. Vykdytojas – Sveikatos priežiūros tarnyba prie VRM, bendradarbiaujant su kitomis vidaus reikalų įstaigomis, pareigūnus atstovaujančiomis profesinėmis sąjungomis.
VIII SKYRIUS
VYKDYTOJAI
34. Numatomi tokie pagrindiniai šios Veiksmų plano krypties vykdytojai: Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos, Sveikatos priežiūros tarnyba prie VRM, Sveikatos priežiūros tarnybos prie VRM Trakų medicininės reabilitacijos centras. Galimi partneriai: darbdavių asociacijos, profesinės sąjungos, įmonių PSP tarnybos, visuomenės sveikatos centrai, visuomenės sveikatos biurai, NVO, švietimo įstaigos pagal joms priskirtą kompetenciją šioje srityje, vidaus reikalų įstaigos, VRM Medicinos centras.
IX SKYRIUS
NUMATOMOS SKIRTI LĖŠOS
Sveiko senėjimo užtikrinimo Lietuvoje
2014–2023 metų veiksmų plano
5 priedas
KOMPLEKSINIŲ SLAUGOS IR GERIATRINIŲ SVEIKATOS PRIEŽIŪROS PASLAUGŲ TINKLO OPTIMIZAVIMO KRYPTIES APRAŠAS
I SKYRIUS
VARTOJAMOS SĄVOKOS
1. Šios Veiksmų plano krypties apraše vartojamos sąvokos ir jų apibrėžtys:
1.1. geriatrinė medicina – medicinos specialybė, nagrinėjanti senyvo amžiaus asmenų fizinius, psichikos, funkcinius ir socialinius sutrikimus bei teikianti skubias, ilgalaikes, reabilitacines bei profilaktines asmens sveikatos priežiūros paslaugas;
1.2. geriatrinis pacientas – asmuo, kuris greta normalaus senėjimo procesų serga keletu ligų (polipatologija), mažinančių jo biologines funkcijas, ir kuriam reikalingas kompleksinis sveikatos įvertinimas ir gydymas funkciniam lygiui pagerinti ar išlaikyti;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
1.3. geriatrinė priežiūra – asmens sveikatos priežiūros dalis, apimanti senyvo amžiaus žmonių ligų profilaktiką, diagnostiką ir konservatyvųjį gydymą;
1.6. gydytojas geriatras – medicinos gydytojas, teisės aktų nustatyta tvarka įgijęs gydytojo geriatro profesinę kvalifikaciją, dirbantis pagal Lietuvos Respublikos sveikatos apsaugos ministro 2006 m. rugpjūčio 30 d. įsakymu Nr. V-734 „Dėl Lietuvos medicinos normos MN 71:2006 „Gydytojas geriatras. Teisės, pareigos, kompetencija ir atsakomybė“ patvirtinimo“ patvirtintą medicinos normą, išmanantis normalų ir patologinį organizmo senėjimą, senyvo amžiaus žmonių ligas ir jų profilaktiką, mokantis kompleksiškai šiuos žmones tirti, vertinti ir gydyti;
1.7. geriatrija – mokslas apie senyvo amžiaus žmonių ligų profilaktiką, etiologiją, patogenezę, klinikinę eigą, diagnostiką, gydymą;
1.8. gerontologija – mokslo šaka, vykdanti senyvo amžiaus žmonių fizinio senėjimo proceso bei jam turinčių įtakos socialinių ir kultūrinių veiksnių tyrimus;
1.9. geriatrijos klasteris – teritoriniu principu veikiančių, senyvo amžiaus žmonėms sveikatos priežiūros ir sveikatos stiprinimo paslaugas teikiančių Lietuvos nacionalinės sveikatos sistemos sveikatos priežiūros įstaigų, gerontologijos srityje dirbančių mokymo institucijų ir kitų paslaugų teikėjų bei nevyriausybinių organizacijų (toliau – NVO) visuma, skirta kompleksinių geriatrinių sveikatos priežiūros paslaugų efektyviam organizavimui, apimančiam didelį mirtingumą ir neįgalumą sukeliančių ligų prevenciją ir (arba) ankstyvą diagnostiką, gydymą ir reabilitaciją, siekiant užtikrinti gerą vyresnio ir senyvo amžiaus žmonių kokybę, pacientų srautų valdymą ir paslaugos priartinimą prie paciento, privalomojo sveikatos draudimo fondo lėšų racionalų panaudojimą;
II SKYRIUS
SITUACIJOS ANALIZĖ
2. Nepaisant to, kad daugumoje išsivysčiusių šalių gyvenimo trukmė ilgėja, dauguma senyvo amžiaus žmonių kelis paskutinius savo gyvenimo metus praleidžia kentėdami nuo lėtinių ligų ir negalios. Tai lemia, kad būtent šiai grupei pacientų yra teikiama daugiausia finansinių resursų ir medicininių paslaugų. Dėl šios priežasties Europos Sąjungos geriatrinė sveikatos priežiūra tampa prioritetine sritimi.
3. Dėl visuomenės senėjimo didėja sveikatos paslaugų poreikis, kyla poreikis pritaikyti sveikatos priežiūrą prie didėjančio senyvo amžiaus žmonių skaičiaus.
4. Senyvo amžiaus pacientai pasižymi sergamumu lėtinėmis ligomis (polipatologija), priverstiniu daugelio vaistų vartojimu (polipragmazija), kitokiu organizmo atsaku į daugelį veiksnių, taip pat specifinėmis ligomis ar sindromais. Todėl jų priežiūrai ir gydymui reikia tikslingai paruoštų specialistų.
5. Europos geriatrinės medicinos draugijų sąjunga (angl. European Union Geriatric Medicine Society, EUGMS), rekomenduoja, kad kiekviena pagrindinė, antrinio lygio sveikatos priežiūros paslaugas teikianti asmens sveikatos priežiūros įstaiga turėtų geriatrinės medicinos skyrius, kuriuose dirbtų kvalifikuoti geriatrai ir pagalbinis personalas. Be to, ji rekomenduoja, kad kiekviena aukštoji mokykla būtų įsteigusi Geriatrinės medicinos akademinį padalinį. Šeimos ir vidaus ligų gydytojai rezidentūros studijų metu turėtų galimybę įgyti geriatrinės medicinos žinių (Nacionalinės sveikatos tarybos metinis pranešimas, 2012, „Sveikas senėjimas – nauji iššūkiai Lietuvai“).
6. Pirmieji žingsniai kuriant geriatrinę sistemą Lietuvoje buvo padaryti 1999 metais. Lietuvos Respublikos sveikatos apsaugos ministro įsakymais patvirtinta gydytojo geriatro medicinos norma, geriatrija įteisinta kaip atskira specialybė. Šiuo metu gydytojus geriatrus Lietuvoje ruošia du universitetai: Vilniaus universitetas ir Lietuvos sveikatos mokslų universitetas. Geriatrijos rezidentūros studijos trunka ketverius metus.
7. Gydytojas geriatras gali dirbti asmens sveikatos priežiūros įstaigose, turinčiose licenciją teikti geriatrijos paslaugas. Gydytojo geriatro darbą reglamentuoja Lietuvos Respublikos sveikatos apsaugos ministro 2006 m. rugpjūčio 30 d. įsakymas Nr. V-734 „Dėl Lietuvos medicinos normos MN 71:2006 „Gydytojas geriatras. Teisės, pareigos, kompetencija ir atsakomybė“ patvirtinimo“.
8. Pagal Didžiosios Britanijos geriatrijos draugijos rekomendacijas turėtų būti 35–40 geriatrų 1 mln. gyventojų (Lesauskaitė V. Geriatrijos rezidentūros studijų programos aprašas), todėl Lietuvoje geriatrijos paslaugų teikimui reikėtų apie 100 geriatrų. Gydytojų geriatrų darbo krūvis dar nėra patvirtintas. Yra nustatytas tik geriatrijos skyrių slaugytojų, dirbančių be / ir su padėjėju, darbo krūvis. Atitinkamai, dirbančiajam be padėjėjų tenka 6 pacientai, su padėjėju – 10 (Lietuvos sveikatos apsaugos ministro 2012 m. gegužės 9 d. įsakymas Nr. V-400 „Dėl Slaugytojų darbo krūvio nustatymo tvarkos aprašo tvirtinimo“).
9. Valstybinės akreditavimo sveikatos priežiūros veiklai tarnybos duomenimis, 2014 m. pradžioje Lietuvoje galiojančias geriatrų licencijas turėjo 20 gydytojų. Vienam geriatrui vidutiniškai tenka 35 693 senyvo amžiaus žmonės. Lietuvos Respublikos sveikatos apsaugos ministro 2011 m. vasario 10 d. įsakymu Nr. V-117 „Dėl Geriatrijos profilio paslaugų teikimo specialiųjų reikalavimų ir bazinės kainos patvirtinimo“, nustatyta, kad geriatrijos skyriuose gali dirbti gydytojai, įgiję gydytojo geriatro profesinę kvalifikaciją.
10. Geriatrijos profilio paslaugų teikimą reglamentuoja Lietuvos Respublikos sveikatos apsaugos ministro 2011 m. vasario 10 d. įsakymas Nr. V-117, kuriame nurodyta, kad geriatrijos paslaugų specifiką sudaro geriatrijos skyriuose gydomi ligoniai – 60 metų ir vyresni asmenys, kai senėjimo proceso sukeltus pakitimus lydi keletas ligų (ūmių ir paūmėjusių lėtinių), kurios mažina paciento funkcinį savarankiškumą. Šiems ligoniams reikia išsamaus geriatrinio tyrimo (minimali programa – tyrimas standartizuotomis tarptautinėmis anketomis, tyrimas gali būti plečiamas, panaudojant mitybos, pusiausvyros, griuvimų rizikos, institucionalizavimo rizikos bei kitas standartines anketas) ir gydymo medikamentais, atsižvelgiant į senyvame amžiuje pakitusį vaistų pasiskirstymą organuose ir audiniuose, jų pasišalinimą ir pan., bei fiziniais ir psichologiniais metodais.
11. Geriatrijos skyriuose integruojama senyvų žmonių medicininė, psichologinė ir socialinė priežiūra, atliekamas visapusiškas paciento ištyrimas, diagnozuojami ir gydomi specifiniai geriatriniai sindromai ir lėtinių ligų paūmėjimai, stengiamasi pagerinti pacientų funkcinę būklę, gyvenimo kokybę, teikiamos rekomendacijos dėl tolimesnio gydymo. Tokiuose skyriuose teikiama specializuota pagalba, juose puoselėjamas tinkamas požiūris į seną žmogų, dėl kompleksinės pagalbos ir komandinio darbo (psichologo, socialinio darbuotojo, geriatro, logoterapeuto, šeimos narių) užsibrėžti tikslai pasiekiami daug greičiau ir efektyviau. Dažniausios indikacijos stacionarizuoti į skubios geriatrinės pagalbos skyrių yra šios: somatinės ir (arba) psichogeriatrinės ligos, kurioms reikia stacionarinio gydymo; funkcinės būklės pablogėjimas, mažinantis paciento savarankiškumą; reabilitacijos paslaugų poreikis (Nacionalinės sveikatos tarybos metinis pranešimas, 2012, „Sveikas senėjimas – nauji iššūkiai Lietuvai“).
12. Teritorinių ligonių kasų duomenimis, šiuo metu stacionarinės geriatrinės paslaugos teikiamos VšĮ Mykolo Marcinkevičiaus ligoninėje, VšĮ Kauno klinikinėje ligoninėje, VšĮ Zarasų ligoninėje, VšĮ Alytaus apskrities S. Kudirkos ligoninėje, VšĮ Klaipėdos jūrininkų ligoninėje, VšĮ Gargždų ligoninėje, VšĮ Jonavos ligoninėje. Ambulatorinės geriatrijos paslaugos teikiamos VšĮ Kauno klinikinėje ligoninėje, VšĮ Naujosios Akmenės ligoninėje, Respublikinėje Kauno ligoninėje.
13. Lietuvoje neteikiamos geriatrijos dienos stacionaro paslaugos, tačiau teikiant jas pacientams, kuriems hospitalizacija nereikalinga arba pacientas jos atsisako, pusės ar visos dienos laikotarpyje galima būtų išspręsti daugelį geriatrinių problemų (judėjimo sutrikimų, blogos mitybos korekcija, griuvimo rizikos įvertinimo, šlapimo nelaikymo, pažintinių funkcijų sutrikimo įvertinimo, vidurių užkietėjimo gydymo ir įvertinimo ir t. t.).
14. Ambulatorinės geriatrijos tikslai: teikti konsultacijas geriatrinių sindromų, lėtinių ligų klausimais, skirti gydymą, taikyti profilaktines priemones (pirminė, antrinė, tretinė), mažinti institucionalizacijos dažnumą, gerinti pagyvenusių žmonių gyvenimo kokybę, mažinti neįgalumą.
15. Nors geriatrinė sistema Lietuvoje pradėta vystyti prieš keturiolika metų, tačiau šių paslaugų Lietuvoje dar nepakanka. Reikia didinti stacionarinių lovų skaičių, plėsti ambulatorinių paslaugų skaičių, pradėti kurti dienos stacionarus. Geriatrijos skyrius galima steigti reorganizuojant dalį kitų terapinio profilio skyrių. Pereinamuoju laikotarpiu, kuriantis skyriams, dalį gydytojų personalo galėtų sudaryti vidaus ligų gydytojai, išklausę universitetinius tobulinimosi geriatrijos srityje kursus. Siekiant šių tikslų, būtina užtikrinti tinkamą geriatrijos finansavimą, plėsti infrastruktūrą, supažindinti visuomenę su geriatrijos paslaugomis, paruošti reikiamą skaičių kvalifikuotų geriatrų.
16. Palaikomojo gydymo ir slaugos paslaugų plėtra yra viena iš efektyvių asmens sveikatos priežiūros paslaugų teikimo priemonių, kuri gerina sveikatos priežiūros paslaugų prieinamumą ir daro teigiamą įtaką visuomenės senėjimo procesui bei pacientų gyvenimo kokybei.
17. 2007–2013 m. investavus Europos Sąjungos struktūrinių fondų bei valstybės biudžeto lėšas į palaikomojo gydymo ir slaugos paslaugų plėtrą, buvo siekiama padidinti palaikomojo gydymo ir slaugos lovų skaičių, tenkantį 1 000 šalies gyventojų, vidutiniškai iki 1,5 lovos (Lietuvos sveikatos apsaugos ministro 2008 m. balandžio 29 d. įsakymu Nr. V-342 „Dėl slaugos ir palaikomojo gydymo lovų skaičiaus“ nustatyta, kad slaugos ir palaikomojo gydymo lovų, tenkančių 1000 gyventojų, skaičius esant poreikiui gali siekti 2,0). Šiam rodikliui pasiekti buvo numatyta gerinti viešosiose asmens sveikatos priežiūros įstaigose teikiamų paslaugų kokybę bei jas plėtoti, įsteigiant papildomas palaikomojo gydymo ir slaugos lovas, aprūpinant jas medicinos ir slaugos įranga.
18. 2007–2013 m. finansavimo laikotarpiu pagal pasirašytas projektų finansavimo ir administravimo sutartis, numatoma iki 2015 m. pabaigos papildomai įsteigti 116 palaikomojo gydymo ir slaugos lovų.
19. Nuolat senstant visuomenei ir ilgėjant gyvenimo trukmei slaugos paslaugų poreikis išlieka didelis, šių paslaugų nepakanka. Siekiant didinti šių paslaugų prieinamumą, artinti jas prie pacientų, reikia plėtoti dienos slaugos paslaugas bei slaugos paslaugas namuose (kaip jos apibrėžtos Lietuvos Respublikos sveikatos apsaugos ministro 2007 m. gruodžio 14 d. įsakyme Nr. V-1026 „Dėl Slaugos paslaugų ambulatorinėse asmens sveikatos priežiūros įstaigose ir namuose teikimo reikalavimų patvirtinimo“).
20. Lietuvoje nėra asmens sveikatos priežiūros įstaigų (toliau – ASPĮ), teikiančių kompleksines slaugos paslaugas gyventojams, tačiau kai kurios poliklinikos, pirminės sveikatos priežiūros įstaigos teikia skirtingas slaugos paslaugas namuose ar paliatyviosios pagalbos paslaugas ir pan.
21. Lietuvoje, kaip ir visame pasaulyje, sergančiųjų 2 tipo cukriniu diabetu (toliau – CD) skaičius sparčiai didėja. Epidemiologiniais tyrimais įrodyta, kad dabar Lietuvoje 2 tipo CD serga apie 5 proc. gyventojų. Tai dvigubai daugiau nei prieš 20 metų. Ligotumas cukriniu diabetu vyresnių nei 65 m. amžiaus grupėje 100 000 gyventojų pastaruoju metu nuolat didėja ir 2012 m. sudarė 9 315,44/100 000 gyventojų (Higienos instituto duomenys). Ligotumas cukriniu diabetu vyresnių nei 65 m. amžiaus asmenų grupėje 100 000 gyventojų nuo 2001 iki 2012 metų padidėjo nuo 3 775,95 iki 9 315,44 (tai yra apie 2,5 karto).
22. Keičiantis sergančiųjų CD poreikiams, keičiasi ir sveikatos priežiūros sistema, todėl ir slaugytojams diabetologams keliami nauji reikalavimai ir iššūkiai. Slaugytojai diabetologai kasdieniame darbe turi spręsti sergančiųjų CD problemas, atsižvelgdami į mokslu pagrįstas žinias, įgūdžius ir kompetencijas, siekiant pagerinti pacientų priežiūrą ir gyvenimo kokybę.
23. Nors slaugos paslaugas sergantiems CD Lietuvoje teikia 50 ASPĮ, tačiau paslaugos labiau koncentruotos didžiuose Lietuvos miestuose ir ASPĮ nėra tolygiai pasiskirsčiusios savivaldybėse (paslaugos teikiamos tik 26 savivaldybėse iš 60), todėl paslaugų prieinamumas Lietuvos gyventojams išlieka netolygus.
24. Taip pat išlieka slaugytojų diabetologų kompetencijų gilinimo tęstinumo problema, nes šiuo metu teisės aktuose nenustatytas reikalavimas privalomai tobulinti profesinę kvalifikaciją einantiems slaugytojo diabetologo pareigas. Todėl išlieka rizika, kad slaugytojai vieną kartą pabaigia 160 val. mokymo programą ir toliau nesitobulina.
III SKYRIUS
TIKSLAS
IV SKYRIUS
UŽDAVINIAI
27. Parengti medicinos personalą naujai įsteigtiems geriatriniams padaliniams ir užtikrinti jo nuolatinį kvalifikacijos tobulinimą; suteikti galimybes ne medicininių įstaigų darbuotojams, nevyriausybinių organizacijų savanoriams ir geriatrinių pacientų (asmenų su polipatologija ir polipragmazija) šeimos nariams, artimiesiems ir globėjams įgyti praktinių geriatrinių ligonių priežiūros žinių.
28. Pagerinti slaugos paslaugų namuose ir (ar) paliatyviosios pagalbos paslaugų namuose, ir (ar) paliatyviosios pagalbos dienos stacionaro paslaugų prieinamumą vyresnio amžiaus žmonėms, siekiant pagerinti šių asmenų gyvenimo kokybę.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
V SKYRIUS
VERTINIMO KRITERIJAI
29. Įsteigti geriatrijos centrai su dienos stacionaro lovomis.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
30. Įkurti ir teikiantys paslaugas geriatrijos skyriai su dienos stacionaro lovomis rajoninio lygmens ligoninėse.
31. Asmens sveikatos priežiūros įstaigose, kuriose užtikrinamos antrinio lygio asmens sveikatos priežiūros paslaugos, įkurti geriatrijos konsultaciniai kabinetai ambulatorinėms geriatrijos paslaugoms teikti.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
33. Pagal universitetų parengtus kvalifikacijos įgijimo kursus papildomą kvalifikaciją įgiję vidaus ligų gydytojai.
34. Pagal aukštųjų mokyklų ir (ar) Sveikatos priežiūros ir farmacijos specialistų kompetencijų centro parengtus geriatrijos krypties kvalifikacijos tobulinimo kursus mokyti slaugytojai, dirbantys su geriatriniais pacientais.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
35. Parengta mokomoji medžiaga ir mokymo programos geriatrinių pacientų, kurie turi išreikštą polipatologiją ir kartu vartoja daug įvairių grupių vaistų, šeimos nariams, artimiesiems ir globėjams.
36. Lietuvos nacionalinės sveikatos sistemos ASPĮ geriatrijos profilio padaliniuose (geriatrijos centruose, geriatrijos skyriuose su geriatrijos dienos stacionaro lovomis, geriatrijos konsultaciniuose kabinetuose) asmens sveikatos priežiūros paslaugas gavusių geriatrinių pacientų skaičius.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
37. Neteko galios nuo 2016-01-01
Punkto naikinimas:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
VI SKYRIUS
NUMATOMI PASIEKTI REZULTATAI
38. Padidėjęs asmenų virš 60 metų pasitenkinimas viešosiomis asmens sveikatos priežiūros paslaugomis.
39. Įsteigti du geriatrijos centrai Vilniuje ir Kaune.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
41. Įkurta / atnaujinta apie 30 geriatrijos konsultacinių kabinetų ambulatorinėms geriatrijos paslaugoms teikti asmens sveikatos priežiūros įstaigose, kuriose užtikrinamos antrinio lygio asmens sveikatos priežiūros paslaugos.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
42. Pagal universitetų parengtus kvalifikacijos įgijimo kursus papildomą kvalifikaciją įgiję ne mažiau kaip 120 vidaus ligų gydytojų, dirbsiančių geriatrijos centruose ir skyriuose, taip pat 600 šeimos gydytojų.
43. Pagal aukštosios mokyklos ir (ar) Sveikatos priežiūros ir farmacijos specialistų kompetencijų centro parengtus geriatrijos krypties kvalifikacijos tobulinimo kursus patobulinta ne mažiau kaip 600 slaugytojų, dirbančių su geriatriniais ligoniais, kvalifikacija;
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
44. ASPĮ geriatrijos profilio padaliniuose (geriatrijos centruose, geriatrijos skyriuose su geriatrijos dienos stacionaro lovomis, geriatrijos konsultaciniuose kabinetuose) asmens sveikatos priežiūros paslaugas gavusių geriatrinių pacientų skaičius – apie 70 tūkst. per metus.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
45. Neteko galios nuo 2016-01-01
Punkto naikinimas:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
46. Savivaldybių, kuriose teikiamos paslaugos sergantiesiems cukriniu diabetu, skaičiaus didėjimas iki 50.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
47. Naujai apmokyti ne mažiau kaip 60 slaugytojų diabetologų ir patobulinta jau dirbančiųjų slaugytojų diabetologų kvalifikacija.
48. Sveikatos priežiūros specialistų, teikiančių slaugos paslaugas, patobulinusių kvalifikaciją pagal aukštosios mokyklos ar Sveikatos priežiūros ir farmacijos specialistų kompetencijų centro parengtą mokymo programą – apie 500.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
VII SKYRIUS
PRIEMONĖS UŽDAVINIAMS ĮGYVENDINTI
49. Veiksmų plano krypties uždaviniui – pagerinti geriatrinių paslaugų prieinamumą ir plėtoti šias paslaugas“ įgyvendinti – numatoma:
49.1. dviejų geriatrijos centrų, glaudžiai bendradarbiaujančių su dviem universitetais, kurie ruošia gydytojus geriatrus, t. y. Vilniaus universiteto Medicinos fakulteto Vidaus ligų, šeimos medicinos ir onkologijos klinikos gerontologijos centru ir Lietuvos sveikatos mokslų universiteto Geriatrijos klinika, kūrimas Vilniaus ir Kauno respublikos lygmens ligoninėse, kuriose teikiamos antrinio ir tretinio lygio ambulatorinės ir stacionarinės paslaugos, dirba įvairių sričių sveikatos priežiūros specialistai, yra tinkama aplinka senyvo amžiaus žmonėms, pagal poreikį sukuriant reikalingą infrastruktūrą (modernizuojant patalpas ir įsigyjant / atnaujinant įrangą), stacionaro, dienos stacionaro ir ambulatorinėms paslaugoms koordinuoti ir teikti. Vykdytojai: Lietuvos Respublikos sveikatos apsaugos ministerija, VšĮ Kauno klinikinė ligoninė;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
49.2. stacionarinių geriatrinių skyrių įkūrimas rajonų lygmens ligoninėse, kadangi būtent rajonų savivaldybėse sveikatos priežiūros paslaugų prieinamumas yra blogesnis palyginti su didžiaisiais miestais. Atsižvelgiant į turimus ir planuojamus išteklius, skyriai būtų kuriami / atnaujinami visų pirma 11 rajono lygmens ligoninių, kuriose per I–III sveikatos priežiūros įstaigų ir paslaugų restruktūrizavimo etapus buvo panaikintos ir nebeteikiamos stacionarinės chirurgijos paslaugos, modernizuojant ir pritaikant patalpas ir įsigyjant reikalingą įrangą geriatrijos paslaugų teikimui. Įkūrus geriatrijos skyrių jame turi būti užtikrinami visi reikalingos kvalifikacijos žmogiškieji ištekliai bei teikiamos viešosios (apmokamos iš privalomojo sveikatos draudimo fondo lėšų) asmens sveikatos priežiūros paslaugos. Vykdytojai: VšĮ Gargždų ligoninė, VšĮ Ignalinos r. ligoninė, VšĮ Kaišiadorių ligoninė, VšĮ Kupiškio ligoninė, VšĮ Molėtų ligoninė, VšĮ N. Akmenės ligoninė, VšĮ Pakruojo ligoninė, VšĮ Prienų ligoninė, VšĮ Šilalės r. ligoninė, VšĮ Širvintų ligoninė, VšĮ Zarasų ligoninė;
49.3. ambulatorinių antrinio lygio geriatrijos paslaugų plėtra (paslaugos plėtojamos užtikrinant tolygų prieinamumą Lietuvos teritorijoje, apie 30 teikimo vietų, išskyrus tas savivaldybes, kuriose steigiamas stacionarinis geriatrijos skyrius), pagal poreikį konsultacinių kabinetų patalpų įrengimas / atnaujinimas bei jų aprūpinimas reikalinga įranga. Teikimo vietos atrinktos vadovaujantis šiais kriterijais: savivaldybėje ir šalia esančių savivaldybių gyventojų, vyresnių kaip 60 metų, procentinė dalis nuo visų gyventojų (Statistikos departamento 2015 m. gegužės 1 dienos duomenys); tolygus paslaugų prieinamumas visoje Lietuvoje pagal apskritis, t. y. apie 50 km nuo didžiųjų Lietuvos miestų (Vilniaus, Kauno, Klaipėdos, Šiaulių ir Panevėžio); geriatrijos kabinetai steigiami tose savivaldybėse, kuriose užtikrinamos antrinio lygio asmens sveikatos priežiūros paslaugos; geriatrijos kabinetai steigiami tose savivaldybėse, kuriose nebus steigiami stacionariniai geriatrijos skyriai. Vykdytojai: Alytaus apskrityje: VšĮ Alytaus apskrities Kudirkos ligoninė, VšĮ Lazdijų ligoninė, VšĮ Varėnos ligoninė; Kauno apskrityje: VšĮ Kėdainių ligoninė, VšĮ Raseinių ligoninė; Klaipėdos apskrityje: VšĮ Jūrininkų ligoninė (Palangos filialas), VšĮ Respublikinė Klaipėdos ligoninė (Skuodo filialas), VšĮ Šilutės ligoninė; Marijampolės apskrityje: VšĮ Marijampolės ligoninė, VšĮ Vilkaviškio ligoninė, VšĮ Šakių ligoninė; Panevėžio apskrityje: VšĮ Biržų ligoninė, VšĮ Respublikinė Panevėžio ligoninė, VšĮ Pasvalio ligoninė, VšĮ Rokiškio rajono ligoninė; Šiaulių apskrityje: VšĮ Joniškio ligoninė, VšĮ Kelmės ligoninė, VšĮ Radviliškio ligoninė, VšĮ Šiaulių centro poliklinika, VšĮ Kuršėnų ligoninė; Tauragės apskrityje: VšĮ Jurbarko ligoninė, VšĮ Tauragės ligoninė; Telšių apskrityje: VšĮ Mažeikių ligoninė, VšĮ Regioninė Telšių ligoninė; Utenos apskrityje: VšĮ Anykščių rajono savivaldybės ligoninė, VšĮ Utenos ligoninė; Vilniaus apskrityje: VšĮ Ukmergės ligoninė, VšĮ Švenčionių rajono ligoninė, VšĮ Šalčininkų rajono savivaldybės ligoninė, VšĮ Nemenčinės poliklinika;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
49.4. pagal poreikį atvykstančių konsultantų komandos paslaugų prieinamumo užtikrinimas rajonų pirminės sveikatos priežiūros įstaigose. Šios paslaugos rajonų pirminės sveikatos priežiūros įstaigose bus teikiamos ASPĮ, kuriose įsteigti specializuoti geriatriniai centrai ir geriatriniai skyriai, suformuotos specialistų komandos ir teikiamos paslaugos, pagal bendradarbiavimo sutartis. Vykdytojai: ASPĮ, kuriose įsteigti specializuoti geriatriniai centrai ir geriatriniai skyriai;
49.5. geriatrijos klasterio įkūrimas. Šios krypties apraše numatytų priemonių įgyvendinimo pradžioje klasterį sudarytų bendradarbiavimo sutarčių pagrindu susijusios įstaigos, numatytos šiame apraše: 2 ligoninės, kuriose įsteigti specializuoti geriatriniai centrai, 11 rajoninio lygmens ligoninių, kuriose įsteigti geriatriniai skyriai ir geriatrijos dienos stacionaro lovos, 30 pirminės sveikatos priežiūros įstaigų, kuriose įsteigti geriatriniai konsultaciniai kabinetai. Geriatrijos klasterio veiklą koordinuoja Sveikatos apsaugos ministerija. Vykdytojai: Sveikatos apsaugos ministerija, ASPĮ, teikiančios geriatrijos paslaugas;
49.6. suvienodinti skirtingose ASPĮ teikiamų geriatrinių paslaugų pacientams reikalavimus. Tuo tikslu parengti vieningus visai Lietuvai diagnostikos ir gydymo algoritmus remiantis Europos ir (ar) kitų šalių gerontologų / gydytojų geriatrų draugijų rekomendacijomis ir įrodymais pagrįsta medicina. Vykdytojai: Vilniaus universitetas, Lietuvos sveikatos mokslų universitetas, Sveikatos apsaugos ministerija.
8 paveikslas. Asmenų virš 60 metų skaičius apskrityse 2013 m. pradžioje. Lietuvos statistikos departamento duomenys.

50. Veiksmų plano krypties uždaviniui – parengti naujai įsteigtiems geriatriniams padaliniams medicinos personalą ir užtikrinti jo nuolatinį kvalifikacijos tobulinimą, suteikti galimybes ne medicininių įstaigų darbuotojams, NVO savanoriams ir geriatrinių pacientų (asmenų su polipatologija ir polipragmazija) šeimos nariams, artimiesiems ir globėjams įgyti praktinių geriatrinių ligonių priežiūros žinių – įgyvendinti, numatoma:
50.1. tobulinti geriatrinius ligonius gydančių, slaugančių ir prižiūrinčių asmenų kvalifikaciją, plėtojant neformaliasias geriatrijos studijas, skirtas papildyti ar tobulinti jau įgytą kvalifikaciją:
50.1.1. parengti geriatrijos profesinės kvalifikacijos tobulinimo programas ir pagal jas apmokyti vidaus ligų ir šeimos gydytojus. Mokymo būdas – kontaktinis darbas (paskaitos, seminarai, pratybos, praktika, konsultacijos, savarankiškas darbas). Kontaktinis darbas gali būti ir nuotolinis. Numatoma apmokyti apie 120 vidaus ligų gydytojų ir 600 šeimos gydytojų. Vykdytojai: Vilniaus universitetas, Lietuvos sveikatos mokslų universitetas, NVO;
50.1.2. parengti geriatrijos profesinės kvalifikacijos tobulinimo programas ir pagal jas mokyti slaugos specialistus. Mokymo būdas – kontaktinis darbas (paskaitos, seminarai, pratybos, praktika, konsultacijos, savarankiškas darbas). Mokymas taip pat gali būti vykdomas ir nuotoliniu būdu. Numatoma, kad mokymuose dalyvaus apie 600 slaugytojų. Vykdytojai: Sveikatos priežiūros ir farmacijos specialistų kompetencijų centras ir (ar) Klaipėdos universitetas;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
50.1.3. parengti mokomąją medžiagą / programas geriatrinių pacientų slaugos ir priežiūros tematika bei vykdyti mokymus ne sveikatos priežiūros įstaigose dirbantiems asmenims, NVO, savanoriams ir geriatrinių pacientų (asmenų, kuriems nustatyta polipatologija ir polipragmazija) šeimos nariams, artimiesiems ir globėjams. Mokymo būdas – kontaktinis darbas (paskaitos, seminarai, pratybos, praktika, konsultacijos, savarankiškas darbas). Mokymas taip pat gali būti vykdomas ir nuotoliniu būdu. Vykdytojai: Sveikatos priežiūros ir farmacijos specialistų kompetencijų centras ir (ar) Klaipėdos universitetas;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
51. Veiksmų plano krypties uždaviniui – pagerinti slaugos paslaugų namuose ir (ar) paliatyviosios pagalbos paslaugų namuose, ir (ar) paliatyviosios pagalbos dienos stacionaro paslaugų prieinamumą vyresnio amžiaus žmonėms, siekiant pagerinti šių asmenų gyvenimo kokybę – įgyvendinti, numatoma:
51.1. ASPĮ, kuriose bus teikiamos slaugos paslaugos namuose ir (ar) paliatyviosios pagalbos paslaugos namuose, ir (ar) paliatyviosios pagalbos dienos stacionaro paslaugos, atitinkamų tarnybų / padalinių įkūrimas, pagal poreikį tokioms paslaugoms teikti reikalingų patalpų remontas ir įrangos bei automobilių įsigijimas. Vykdytojai: įstaigos, pirminės sveikatos priežiūros paslaugas teikiančios savivaldybėse, kuriose yra didžiausia vyresnio amžiaus asmenų dalis skaičiuojant procentais nuo visų savivaldybės gyventojų;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
51.2. sveikatos priežiūros specialistų, teikiančių slaugos paslaugas, kvalifikacijos tobulinimas pagal aukštosios mokyklos ar Sveikatos priežiūros ir farmacijos specialistų kompetencijų centro parengtą mokymo programą. Tikslinga tobulinti apie 500 sveikatos priežiūros specialistų (gydytojų, slaugytojų, socialinių darbuotojų ir kt.), teikiančių šias paslaugas, kvalifikaciją. Vykdytojas – Sveikatos priežiūros ir farmacijos specialistų kompetencijų centras;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
51.3. mažinant sergančiųjų CD slaugos paslaugų prieinamumo netolygumus savivaldybėse, plėtoti slaugos paslaugas sergantiesiems CD, įkuriant asmens sveikatos priežiūros įstaigose, kuriose užtikrinamos antrinio lygio asmens sveikatos priežiūros paslaugos, sergančiųjų CD slaugos kabinetus (kabinetų įkūrimas, patalpų remontas, diabetinės pėdos priežiūros medicinos įrangos įsigijimas, metodinės priemonės pacientų mokymo paslaugoms ir pan.). Asmens sveikatos priežiūros įstaigos atrinktos vadovaujantis šiais kriterijais: įstaigoje užtikrinamos antrinio lygio asmens sveikatos priežiūros paslaugos, įstaiga yra savivaldybėje, kurioje šiuo metu nėra teikiamos sergančiųjų cukriniu diabetu slaugos paslaugos ir kurioje sergančiųjų cukriniu diabetu asmenų skaičius yra ne mažesnis kaip 500. Vykdytojai: VšĮ Biržų ligoninė, VšĮ Druskininkų ligoninė, VšĮ Jurbarko ligoninė, Kretingos rajono savivaldybės viešoji įstaiga Kretingos ligoninė, VšĮ Kupiškio ligoninė, VšĮ Lazdijų ligoninė, VšĮ Molėtų ligoninė, VšĮ Pakruojo ligoninė, VšĮ Širvintų ligoninė, VšĮ Švenčionių rajono ligoninė, VšĮ Trakų ligoninė, VšĮ Varėnos ligoninė, Zarasų rajono savivaldybės viešoji įstaiga Zarasų ligoninė;
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
51.4. organizuoti slaugytojų diabetologų rengimą pagal 160 val. mokymo programą ir papildomus tęstinius profesinės kvalifikacijos tobulinimo kursus slaugytojų diabetologų kompetencijai palaikyti, atsižvelgiant į slaugos mokslo pažangą. Būtų tikslinga ne mažiau kaip 60 slaugytojų diabetologų mokyti papildomai (3 dienų seminaras (24 val.) ar 1 savaitės kursai (40 val.). Vykdytojas – Sveikatos priežiūros ir farmacijos specialistų kompetencijų centras.
Papunkčio pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
8 skyrius. Neteko galios nuo 2016-01-01
Skyriaus naikinimas:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
IX SKYRIUS
NUMATOMOS SKIRTI LĖŠOS
53. Šiai Veiksmų plano krypčiai įgyvendinti skiriama iki 14,19 mln. eurų. Numatomi finansavimo šaltiniai: valstybės ir savivaldybių biudžetų lėšos, Privalomojo sveikatos draudimo fondo biudžeto lėšos, Europos Sąjungos fondų ir tarptautinės paramos lėšos, nuosavos vykdytojų lėšos ir kiti finansavimo šaltiniai.
Punkto pakeitimai:
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
Sveiko senėjimo užtikrinimo Lietuvoje
2014–2023 metų veiksmų plano
6 priedas
UŽDEGIMINIŲ IR DEGENERACINIŲ REUMATINIŲ SUSIRGIMŲ IR NEGALIOS DĖL JŲ PREVENCIJOS KRYPTIES APRAŠAS
I SKYRIUS
SITUACIJOS ANALIZĖ
1. Pagal savo mastą degeneracinės sąnarių ligos yra tiesiogiai susijusios su senėjimo procesais, o uždegiminės sąnarių ligos yra viena iš dažniausių laikiną ir nuolatinį neįgalumą sukeliančių ligų. Daugiau kaip 250 000 žmonių Lietuvoje serga skeleto ir raumenų bei jungiamojo audinio sistemos ligomis. Tarp darbingo amžiaus Lietuvos gyventojų šios sistemos ligos yra antra pagal dažnumą neįgalumą sukelianti priežastis. 20–30 proc. sergančiųjų reumatoidiniu artritu per dvejų–trejų metų laikotarpį tampa nedarbingi. Palyginti su visais Lietuvos gyventojais, reumatoidiniu artritu sergantys pacientai žymiai dažniau yra laikinai nedarbingi. Pavyzdžiui, sergantieji reumatoidiniu artritu yra nedarbingi 31,9 dienas per metus, o vidutinė laikino nedarbingumo trukmė Lietuvoje – 10,8 dienos per metus. Su šiomis ligomis susijusios ekonominės išlaidos Europos Sąjungos (toliau – ES) valstybėse siekia iki 2 proc. bendrojo vidaus produkto (BVP).
2. Lietuvoje šių ligų paplitimo valstybės statistikos duomenys yra neišsamūs. Mokslo institucijose atliktų epidemiologinių tyrimų duomenys apima tik atskirus regionus, dažniausiai tuos, kuriuose reumatologinė pagalba yra prieinama lengviausiai, dėl to tol, kol skirtingose šalies regionuose reumatologinių paslaugų prieinamumas labai skirtingas, epidemiologinę situaciją vertinti yra sunku (šiuo metu reumatologų daugiausia yra Vilniaus, Kauno, Klaipėdos, Panevėžio, Šiaulių miestuose. Publikuoti moksliniai tyrimai (epidemiologiniai sisteminės raudonosios vilkligės, reumatoidinio artrito, uždegiminių spondiloartropatijų, kardiovaskulinės sistemos pažeidimo dėl sisteminių reumatinių ligų) ir kt. srityse ir jų rezultatų palyginimas su kitomis Europos valstybėmis parodė, kad šios ligos neretai prasideda ne senyvame amžiuje, tačiau yra susijusios su blogesne eiga ir rezultatais tokių vyresniame amžiuje atsirandančių ligų, kaip infarktas, insultas, osteoporozė, onkologinės ligos. Šie duomenys pateikiami ir leidinyje „Pasiruošęs darbui. Kaulų ir raumenų sistemos ligos ir Lietuvos darbo rinka“, skirtame 30 Europos valstybių vykdomam projektui „Fitforwork“ (angl.).
3. Šiuolaikinio neuždegiminių sąnarių ligų gydymo koncepcijos pagrindas yra visuomenės ir medicininio personalo švietimas, ankstyvas, laiku atliktas profilaktikos priemonių parinkimas, ligų diagnozavimas ir gydymas. Todėl, siekiant šiomis ligomis sergančiųjų darbingumo išsaugojimo ir adaptacijos visuomenėje, svarbus yra ne tik šiuolaikinis gydymas, bet ir specialistų, galinčių su pacientu dirbti komandinio darbo principu, teikiamų paslaugų prieinamumas. Prieinamumui gerinti būtina sukurti bendrą, gerai koordinuotą, garantuojančią tolygų paslaugų tiekimą pacientams sistemą. Koordinatoriais galėtų būti ne mažiau kaip du koordinaciniai reumatologijos centrai, turintys reikalingų specialistų komandas, įsteigti universitetinėse ligoninėse, kur yra koncentruojamas ne tik sunkiausių pacientų komandinis gydymas, bet ir personalo mokymai. Centruose būtų užtikrinama kokybiška diagnostika, o procedūrų ir tyrimų (sąnarių echoskopijos, kapiliaroskopijos, injekcijų, biopsijų ir kt.) atlikimas laiku optimizuotų gydymą, leistų sudaryti tolesnės paciento priežiūros programą. Komandos, kurios reikia kokybiškoms paslaugoms teikti, sudėtyje turi būti reumatologas, reabilitologas, ortopedas, kineziterapeutas ir specializuotas slaugytojas pacientams mokyti. Paslaugos turi būti lokalizuotos, kad pagalba būtų teikiama greitai ir individualiai. Centras taip pat atliktų šeimos gydytojų, slaugytojų, reabilitologų ir kitų susijusių specialistų mokymo funkcijas. Koordinaciniai centrai kaip padalinius galėtų įkurti ligų gydymo referencinius centrus. Centrai turėtų atlikti nuotolinio konsultavimo funkcijas.
4. Šiuolaikinio uždegiminių reumatinių ligų gydymo koncepcijos pagrindas yra ankstyvas aktyvus gydymas, kuriuo siekiama ligos remisijos ar bent kontroliuojamo minimalaus ligos aktyvumo. Tarptautinių ekspertų nuomone (projektas „Fitforwork“ (angl.) „galimybių langas“ (t. y. laikotarpis, per kurį diagnozavus uždegimines reumatines ligas ir pradėjus tinkamą gydymą, geriausiai pavyksta užtikrinti ligos kontrolę ir išvengti ankstyvos negalios vystymosi bei darbingumo praradimo) tėra trys mėnesiai. Todėl, siekiant uždegiminių sąnarių ligų remisijos ir žmonių darbingumo išsaugojimo, svarbu ne tik laiku taikomas šiuolaikinis gydymas, bet ir įvairių sričių specialistų paruošimas, paslaugų kokybė ir prieinamumas. Dažnai eilės pakliūti pas specialistą, trunkančios keletą mėnesių, susiaurina efektyvios pagalbos „galimybių langą“ ir mažina galimybę užkirsti kelią neįgalumui. Tokios priemonės, kaip specialisto darbo vietos aprūpinimas instrumentine įranga, padidinančia specialisto konsultacijos efektyvumą, taip pat leistų anksčiau paskirti gydymą ir prisidėtų prie neįgalumo mažinimo. Ne mažesnę įtaką turi ir medicininės, ir plačiosios visuomenės informuotumas.
5. Vertinant šiuo metu esančią reumatologinės pagalbos struktūrą Lietuvoje yra akivaizdu, kad yra nepakankamas medicininės ir ne medicininės visuomenės dėmesys uždegiminių ir neuždegiminių reumatinių susirgimų profilaktikai, sergančiųjų medicininei priežiūrai, pacientų atskirties visuomenėje mažinimui, šių pacientų senėjimui. Tai kompleksinė, tarpinstitucinė problema, kurios sprendimui reikalingas dėmesys profilaktiniam švietimui, medicininio personalo specializuotam ruošimui, reumatologines paslaugas teikiančių specialistų, pirminės sveikatos priežiūros grandies ir kitų specialybių konsultantų komandinio darbo koordinavimui, reumatologijos centrų ir reumatologijos kabinetų, esančių skirtingo lygio asmens sveikatos priežiūros paslaugas teikiančiose įstaigose, modernizavimui, gerinant reumatologinių paslaugų kokybę ir prieinamumą.
6. Per paskutinius 15 metų labai pasikeitė reumatologinių ligų diagnostikos ir gydymo būdai. Keitėsi sveikatos priežiūros specialistų parengimo ir pacientų mokymo programos pasaulinėje praktikoje. Šalia gydytojų specialistų atsirado specializuoti slaugos darbuotojai, atsirado būtinybė informuoti visuomenę apie naujas reumatinių ligų gydymo ir priežiūros metodikas. Atsiradusios reumatinių būklių naujos vertinimo technologijos ir standartai dar tik diegiami visose valstybėse, dėl to dažniausiai specializuoti kursai kol kas yra organizuojami centralizuotai visiems Europos specialistams. Mažiau nei pusė šiuo metu Lietuvoje reumatologo licenciją turinčių ir pagal reumatologo kompetenciją galinčių atlikti ir vertinti tokius tyrimus kaip echoskopija ar kapiliaroskopija specialistų reumatologų nėra baigę specializuotų kursų.
7. Kai kuriose šalies asmens sveikatos priežiūros įstaigose (toliau – ASPĮ) yra ribotas reikalingos medicininės įrangos prieinamumas tiriant pacientus, sergančius sąnarių ligomis (dėl ASPĮ turimos medicininės įrangos apkrovos, jų techninių parametrų neatitikimo reumatinio ligonio tyrimui, nesant jos reumatologo darbo vietoje. Echoskopija turėtų tapti paciento apžiūros dalimi objektyvizuojant sąnarių būklę.
8. Reumatologija yra viena iš nedaugelio sričių, kur gydymo efektyvumas matuojamas ir paciento savęs vertinimo rodikliais (skausmo, bendro sveikatos vertinimo, gyvenimo kokybės pablogėjimo vertinimo, judėjimo funkcijos vertinimo). Kadangi šie rodikliai turi kiekybines išraiškas, jų nustatymui turėtų būti naudojami specialūs, panašūs į kompiuterinę darbo vietą, stacionarūs įrenginiai, kuriuose integruotos aprobuotos paciento vertinimo programos. Jų integracija į ASPĮ elektroninę duomenų sistemą leidžia objektyviai vertinti subjektyvią paciento būklę.
9. Reumatinėmis ligomis sergantys pacientai nėra diferencijuojami ir nereguliuojami šių pacientų srautai. Tikslinga nesunkios formos reumatinėmis ligomis sergančius pacientus prižiūrėti nuotoliniu būdu, padedant šeimos medicinos paslaugas teikiantiems gydytojams, sunkesnėmis ligomis sergančiuosius – gydyti specializuotuose reumatologijos centruose tuo metu, kai reikia aktyvaus stebėjimo ir gydymo korekcijos. Tai padėtų sutaupyti nemažai laiko, sutrumpėtų patekimo pas gydytojus specialistus eilės.
II SKYRIUS
TIKSLAS
III SKYRIUS
UŽDAVINIAI
11. Pagerinti kompleksinių reumatologijos sveikatos priežiūros paslaugų prieinamumą ir kokybę bei užtikrinti specializuotą ilgalaikę pacientų stebėseną.
12. Patobulinti sveikatos priežiūros specialistų kvalifikaciją ir padidinti sergančiųjų reumatinėmis ligomis šeimos narių, nevyriausybinių organizacijų (toliau – NVO), ne sveikatos priežiūros įstaigų darbuotojų žinių lygį apie reumatines ligas, jų profilaktiką, diagnostiką, ligų gydymą, šios pacientų grupės priežiūrą.
IV SKYRIUS
VERTINIMO KRITERIJAI
13. Įkurti, atnaujinti ir aprūpinti šiuolaikinėmis technologijomis du reumatinių ligų ankstyvos diagnostikos ir koordinaciniai centrai.
15. Gydytojų reumatologų, patobulinusių kvalifikaciją pagal Lietuvos, Europos ir / ar kitų pasaulio valstybių standartus, skaičius – 50.
V SKYRIUS
NUMATOMI PASIEKTI REZULTATAI
17. Sutrumpėjusi patekimo pas reumatologą trukmė pirminei ir pakartotinei konsultacijai nuo 67 dienos (preliminarūs duomenys) 2013 m. iki 30 d. (2023 m.).
18. Sumažėjęs kardiovaskulinių įvykių tarp sergančių trimis uždegiminėmis reumatinėmis ligomis (sistemine raudonaja vilklige, sistemine sklerodermija ir reumatoidiniu artritu) skaičius, kaip vienos iš dažniausių mirties priežasčių tarp uždegiminėmis ligomis sergančių pacientų rodiklis.
19. Sumažėjęs nedarbingų dienų skaičius ir sumažėjęs naujų neįgalumo atvejų per metus dėl uždegiminių autoimuninių artritų skaičius.
20. Visi duomenys bus vertinami Veiksmų plano krypties įgyvendinimo pradžioje ir įgyvendinus priemones, atliekant pjūvio analizių palyginimą. Vilniaus universiteto ligoninės (toliau – VUL) Santariškių klinikų Reumatologijos centro mokslininkų daryti epidemiologiniai tyrimai leistų atlikti statistinius skaičiavimus ir palyginimus.
VI SKYRIUS
PRIEMONĖS UŽDAVINIAMS ĮGYVENDINTI
21. Iškeltam uždaviniui – pagerinti kompleksinių reumatologijos sveikatos priežiūros paslaugų prieinamumą ir kokybę bei užtikrinti specializuotą ilgalaikę pacientų stebėseną – numatoma:
21.1. sukurti, išbandyti ir įdiegti vieningą, gerai koordinuotą sveikatos priežiūros paslaugų tiekimo, organizavimo ir valdymo modelį reumatologinių susirgimų srityje, kuris apimtų du koordinacinius reumatologijos centrus, kuriuose būtų teikiama sudėtingiausia pagalba, būtų sudaroma tolimesnė paciento priežiūros programa, teikiama metodinė pagalba, nuotolinės konsultacijos ir pan., taip pat kitos reumatologijos paslaugas teikiančios ASPĮ, pirminės sveikatos priežiūros įstaigos ir kt. Vykdytojai: Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos, universitetų ligoninės;
21.2. renovuoti du reumatologijos koordinacinius specializuotus centrus (Vilniaus universiteto (toliau – VU) ir Lietuvos sveikatos mokslų universiteto (toliau – LSMU) reumatologijos centrų klinikinėse bazėse), siekiant juos pritaikyti šiuolaikinėms reumatologijos paslaugoms teikti, atnaujinti pasenusią įrangą. Vykdytojai: VšĮ Vilniaus universiteto ligoninės Santariškių klinikos ir Lietuvos sveikatos mokslų universiteto ligoninė VšĮ Kauno klinikos;
21.3. pagal pagrįstą poreikį aprūpinti reumatologijos koordinacinius centrus įranga: echoskopais (su priedais, skirtais specifiniam reumatologinio ligonio ištyrimui ir / ar gydomųjų procedūrų atlikimui), kapiliaroskopais, poliarizaciniais mikroskopais, invazinių procedūrų atlikimo (pvz. biopsijų, infuzijų ir kt.) įranga ir medicininiais įrankiais. Vykdytojai: VšĮ Vilniaus universiteto ligoninės Santariškių klinikos ir Lietuvos sveikatos mokslų universiteto ligoninė VšĮ Kauno klinikos;
21.4. aprūpinti koordinacinius reumatologijos centrus telekomunikacijos priemonėmis (telefonais, skaneriais, interneto ryšiu ir pan.), leidžiančiomis sujungti keletą gydymo įstaigų duomenų bazių, ir tuo būdu mažinanti pakartotinių nereikalingų pacientui tyrimų skaičių, kad juose dirbantys specialistai galėtų koordinuoti savalaikės šiuolaikinius standartus atitinkančios reumatologinės pagalbos teikimą naudodami ir nuotolinio paciento konsultavimo galimybę, stengiantis sumažinti teikiamų paslaugų netolygumą atskiruose šalies regionuose. Vykdytojai: VšĮ Vilniaus universiteto ligoninės Santariškių klinikos ir Lietuvos sveikatos mokslų universiteto ligoninė VšĮ Kauno klinikos;
21.5. pagerinti specializuotų reumatologo paslaugų prieinamumą: reumatologijos ambulatorines paslaugas teikiančioms ASPĮ pagal poreikį atnaujinti / įsigyti būtiną įrangą, leidžiančią teikti reumatologijos ambulatorinių paslaugų teikimo apraše, patvirtintame Lietuvos Respublikos sveikatos apsaugos ministro 2013 m. birželio 11 d. įsakymu Nr. V-611 „Dėl Reumatologijos ir vaikų reumatologijos ambulatorinių asmens sveikatos priežiūros paslaugų teikimo tvarkos aprašo patvirtinimo“, numatytas paslaugas (visų pirma echoskopus), pagal poreikį atlikti atitinkamų patalpų remontą / rekonstrukciją. Siekiant užtikrinti infrastruktūros panaudojimo efektyvumą, numatoma investuoti į tas ASPĮ, kuriose ambulatorinių reumatologo konsultacijų 2011–2013 m. laikotarpiu yra suteikiama ne mažiau kaip 500 per metus ir kurioms nebuvo skirtas finansavimas šioms veikloms iš Europos Sąjungos struktūrinių fondų 2007–2013 m. laikotarpiu. Tokiu būdu investicijos būtų koncentruojamos didžiuosiuose šalies miestuose ir apskričių centruose, kuriuose šios srities investicijų nebuvo 2007–2013 m. laikotarpiu. Investicijos apimtų 22 ASPĮ iš visų 40 ASPĮ, 2013 m. teikiančių viešąsias ambulatorines reumatologo konsultacijas (apmokamas iš privalomojo sveikatos draudimo lėšų). Vykdytojai: ASPĮ, atitinkančios apraše nustatytus reikalavimus;
21.6. koordinacinių reumatologijos centrų ambulatoriniuose ir stacionariniuose padaliniuose įsigyti specialius stacionarius kompiuterizuotus įrenginius su integruota paciento vertinimo programine įranga, skirta nuolatiniam reumatologinio paciento savijautos ir funkcijų įvertinimui, siekiant parinkti tinkamiausią ar pakoreguoti gydymą. Vykdytojai: VšĮ Vilniaus universiteto ligoninės Santariškių klinikos ir LSMU ligoninė VšĮ Kauno klinikos;
22. Iškeltam uždaviniui – patobulinti sveikatos priežiūros specialistų kvalifikaciją ir padidinti sergančiųjų reumatinėmis ligomis šeimos narių, NVO, ne sveikatos priežiūros įstaigų darbuotojų žinių lygį apie reumatines ligas, jų profilaktiką, diagnostiką, ligų gydymą, šios pacientų grupės priežiūrą – numatoma:
22.1. parengti tobulinimosi reumatologijos srityje programą šeimos medicinos paslaugas teikiantiems gydytojams ir kitiems su reumatologine patologija dirbantiems gydytojams bei pagal ją vykdyti mokymus. Vykdytojai: VU, LSMU, Valstybinis mokslinių tyrimų institutas Inovatyvios medicinos centras, pacientų organizacijos;
22.2. paruošti reumatologinių ligų vertinimo ir stebėjimo metodinę / mokomąją medžiagą gydytojams ir medicinos studijų studentams bei pagal ją vykdyti mokymus. Vykdytojai: VU, LSMU, Valstybinis mokslinių tyrimų institutas Inovatyvios medicinos centras, pacientų organizacijos;
22.3. sukurti slaugos darbuotojų tobulinimosi programą ir (ar) specializuotus kursus darbui su reumatologiniais pacientais bei vykdyti mokymus. Vykdytojai: Slaugos darbuotojų tobulinimosi ir specializacijos centras, Klaipėdos universitetas, NVO;
22.4. sudaryti sąlygas su reumatologiniais pacientais dirbančiam personalui dalyvauti įvairaus lygmens nuotolinio ir stacionaraus mokymo tarptautiniuose kursuose;
VII SKYRIUS
VYKDYTOJAI
23. Numatomi tokie pagrindiniai šios Veiksmų plano krypties vykdytojai: Sveikatos apsaugos ministerija ir (ar) jai pavaldžios įstaigos, VU, LSMU, Klaipėdos universitetas, Slaugos darbuotojų tobulinimosi ir specializacijos centras, VšĮ Vilniaus universiteto ligoninė Santariškių klinikos, Lietuvos sveikatos mokslų universiteto ligoninė VšĮ Kauno klinikos, Valstybinis mokslinių tyrimų institutas Inovatyvios medicinos centras, Lietuvos artrito asociacija (pacientų organizacija), Lietuvos reumatologų asociacija (specialistų organizacija), reumatologijos paslaugas teikiančios ASPĮ, pirminės sveikatos priežiūros įstaigos.
VIII SKYRIUS
NUMATOMOS SKIRTI LĖŠOS
24. Šiai Veiksmų plano krypčiai įgyvendinti skiriama iki 11,7 mln. litų. Numatomi finansavimo šaltiniai – valstybės ir savivaldybių biudžetų lėšos, privalomojo sveikatos draudimo fondo biudžeto lėšos, Europos Sąjungos fondų ir tarptautinės paramos lėšos, nuosavos vykdytojų lėšos ir kiti finansavimo šaltiniai.
_____________________________
Pakeitimai:
1.
Lietuvos Respublikos sveikatos apsaugos ministerija, Įsakymas
Nr. V-1529, 2015-12-29, paskelbta TAR 2015-12-31, i. k. 2015-21158
Dėl Lietuvos Respublikos sveikatos apsaugos ministro 2014 m. liepos 16 d. įsakymo Nr. V-825 ,,Dėl Sveiko senėjimo užtikrinimo Lietuvoje 2014–2023 m. veiksmų plano patvirtinimo“ pakeitimo