LIETUVOS RESPUBLIKOS SVEIKATOS APSAUGOS MINISTRO
ĮSAKYMAS
DĖL KRŪTINĖS ANGINOS, SUAUGUSIŲJŲ IR VAIKŲ PNEUMONIJOS, ŠIRDIES RITMO SUTRIKIMŲ DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO LĖŠŲ, METODIKŲ PATVIRTINIMO
2004 m. liepos 5 d. Nr. V-506
Vilnius
Vadovaudamasis Lietuvos Respublikos Vyriausybės 2001 m. gruodžio 22 d. nutarimu Nr. 1595 „Dėl Lietuvos Respublikos Vyriausybės 2000 m. sausio 24 d. nutarimo Nr. 84 „Dėl ambulatoriniam gydymui skirtų vaistų, kompensuojamų iš Privalomojo sveikatos draudimo fondo biudžeto lėšų, bazinių kainų apskaičiavimo tvarkos patvirtinimo“ dalinio pakeitimo“ (Žin., 2001, Nr. 108-3957) ir Sveikatos apsaugos ministerijos kolegijos 2003 m. sausio 30 d. nutarimu Nr. 1/2:
1. Tvirtinu pridedamas ligų diagnostikos ir ambulatorinio gydymo, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto lėšų, metodikas:
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos ministro 2004 m. liepos 5 d.
įsakymu Nr. V-506
KRŪTINĖS ANGINOS DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO LĖŠŲ, METODIKA
I. BENDROSIOS NUOSTATOS
1. Krūtinės angina (toliau – KA) – tai trumpalaikis krūtinės skausmas, kuris atsiranda sutrikus pusiausvyrai tarp miokardo aprūpinimo deguonimi ir miokardo deguonies poreikio.
II. KRŪTINĖS ANGINOS KLASIFIKACIJA
3. KA skausmų klinikinė klasifikacija:
| Tipinė KA |
Tipinis angininis skausmas (pobūdis, lokalizacija, plitimas, trukmė – iki 20 minučių) |
| Skausmą sukelia fizinis ar emocinis krūvis |
|
| Skausmas praeina esant ramybės būsenos ar pavartojus nitrogliceriną |
|
| Galima KA |
Diagnozuojama esant dviem anksčiau nurodytiems tipinės KA požymiams |
| Nekardialinės kilmės krūtinės skausmas |
Nėra tipinės KA požymių |
4. Stabilios KA funkcines klasės pagal Kanados kardiologų draugijos klasifikaciją (TLK – 10 kodas I20.8):
| I klasė |
KA sukelia tik didelis, ligoniui neįprastas fizinis krūvis. Angininiai priepuoliai reti. |
| II klasė |
Priepuolius sukelia didelis, bet ligoniui įprastas fizinis krūvis, pasitaikantis kiekvieną dieną, pvz., greitas ėjimas lygia vietove daugiau kaip 500 m, kopimas laiptais į antrą ar trečią aukštą arba į kalną, ypač esant šaltam vėjuotam orui. Priepuoliai dažniau kartojasi, kai be fizinio krūvio yra ir emocinė įtampa. Priepuolių dažnumas priklauso nuo fizinio aktyvumo. |
| III klasė |
Priepuoliai prasideda nuo nedidelio ar vidutinio krūvio, pvz., ėjimo lygia vietove 100–500 m, kopiant laiptais net į pirmą aukštą. Kartais angininis skausmas kyla per pirmąsias valandas nubudus. Šios klasės ligoniai gerai žino savo fizines galimybes ir vengia fizinės įtampos. |
| IV klasė |
KA prasideda nuo nedidelės įtampos, einant lygia vietove iki 100 m, vaikščiojant kambaryje ar nuo menkiausių veiksmų. Krūtinės angina gali atsirasti ir esant ramybės būsenos, kai padidėja miokardo metaboliniai poreikiai (padidėjus kraujospūdžiui, padažnėjus širdies susitraukimams, daugiau kraujo priteka į širdį, sustiprėja kontrakcija). |
5. Sergančiųjų stabiliąja krūtinės angina rizikos įvertinimas pagal neinvazinius tyrimo metodus:
|
|
DIDELĖ RIZIKA: (metinis mirštamumas > 1 proc.) |
MAŽA RIZIKA: (metinis mirštamumas < 1 proc.) |
| Kairiojo skilvelio funkcija esant ramybės būsenos (echokardiografija) |
IF – mažiau kaip arba lygiai 40 proc. |
IF – daugiau kaip 40 proc. |
| Fizinio krūvio mėginys |
Duke’o krūvio indeksas – mažiau nei 5 balai |
Duke’o krūvio indeksas – daugiau kaip arba lygiai 5 balai |
| Miokardo perfuzijos tyrimas (radionuklidinė kompiuterinė tomografija) |
Fiksuoti perfuzijos defektai su KS dilatacija: suminis krūvio rodiklis –daugiau kaip arba lygiai 9 balai |
Normali ar su mažais defektais miokardo perfuzija ramybės ar streso metu: suminis krūvio rodiklis – mažiau nei 9 balai |
| Krūvio-echoskopijos tyrimas (dobutamino mėginys) |
Krūvio-echoskopijos tyrimo metu (dobutamino mėginys) atsiradę nauji kontrakcijos sutrikimai daugiau kaip 2 segmentuose |
Vartojant dideles dobutamino dozes, krūvio-echoskopijos testo metu neatsiranda naujų hipokinezių ar akinezių zonų |
6. Nestabilios KA klinikinė klasifikacija (TLK –10 kodas I 20.0):
| Ramybės KA |
Ramybės KA atsirado per pastarąją savaitę ir priepuolis užsitęsė > 20 minučių. |
| Naujai atsiradusi KA |
Per pastaruosius du mėnesius pirmą kartą atsirado (de novo) ne mažesnė kaip III klasės įtampos KA (ryškus įprastinio fizinio krūvio pajėgumo slenksčio mažėjimas). |
| Progresuojanti KA |
Per pastaruosius du mėnesius mažiausiai viena klase pasunkėjo (dažniau pasikartoja, ilgėja trukmė ar mažėja fizinio pajėgumo riba) KA. |
7. Nestabilios KA rizikos laipsnio įvertinimas (turi būti bent vienas požymis):
|
|
DIDELĖ RIZIKA |
MAŽA RIZIKA |
| Klinika
|
• ramybės KA, skausmas > 20 min. • naktimis pasikartojanti KA • KS funkcijos sutrikimas ir/ar nestabili hemodinamika
|
• naujai atsiradusi KA • krūvio KA • mažai progresuojanti KA |
| Klinikinė anamnezė |
• cukrinis diabetas • buvęs MI • buvęs širdies kateterinis arba chirurginis gydymas • amžius ≥ 65 m. |
• maža išeminės širdies ligos (toliau – IŠL) tikimybė |
| EKG |
• ST tarpo pokyčiai • Pavojingos skilvelinės aritmijos • Stabilūs EKG pokyčiai skiriant maksimalų medikamentinį gydymą |
• norma ar minimalūs pakitimai |
| Klinikinė eiga |
• kartojasi angininiai skausmai – skiriant maksimalų medikamentinį gydymą |
• skausmai nesikartoja |
| Seruminiai žymenys |
• ↑ CK-MB • ↑ Troponinas I arba T • ↑ mioglobino kiekis • CRB >3 mg/l |
• norma |
| *TIMI rizikos indeksas |
• TIMI rizikos indeksas ≥ 5 |
• TIMI rizikos indeksas < 5 |
*TIMI rizikos indekso požymiai: amžius ³ 65 metai, anksčiau nustatyta vainikinių arterijų stenozė >50 proc., trijų ar daugiau rizikos faktorių buvimas (amžius, lytis, išemininė anamnezė, dislipidemija, cukrinis diabetas, rūkymas, hipertenzija, antsvoris), aspirino vartojimas per paskutiniąsias 24 val., du ar daugiau angininiai priepuoliai per paskutiniąsias 24 val., ST tarpo poslinkiai (kintantis pakilimas ar nusileidimas), padidėję seruminiai žymenys.
III. KRŪTINĖS ANGINOS DIFERENCINĖ DIAGNOSTIKA
8. Priežastys, kurios sukelia arba pasunkina miokardo išemiją:
| Padidėjęs deguonies poreikis |
Sumažėjęs deguonies pateikimas |
| Nesusijusios su širdies kraujagyslių sistema: Hipertermija Hipertireozė Simpatomimetinis toksiškumas (pvz.: kokaino vartojimas) Hipertenzija Nerimas Arterioveninė fistulė
Susijusios su širdies kraujagyslių sistema: Hipertrofinė kardiomiopatija Aortos stenozė Dilatacinė kardiomiopatija Skilvelinė tachikardija Supraventrikulinė tachikardija
|
Nesusijusios su širdies kraujagyslių sistema: Anemija, hipoksemija, pneumonija, bronchinė astma, lėtinė obstrukcinė plaučių liga, plaučių arterijos hipertenzija, intersticinė plaučių fibrozė, obstrukcinis kvėpavimo sustojimas miego metu, simpatomimetinis toksiškumas (pvz.: kokaino vartojimas), padidėjęs kraujo klampumas, policitemija, leukemija, trombocitozė, hipergamaglobulinemija
Susijusios su širdies kraujagyslių sistema: Aortos angos stenozė Hipertrofinė kardiomiopatija
|
9. Krūtinės ląstos skausmų diferencinė diagnostika:
| Neišeminės širdies ligos |
Plaučių ligos |
Virškinimo sistemos ligos |
Krūtinės ląstos |
Psichiatrinės |
| Aortos disekacija, Perikarditas |
Plaučių arterijos tromboembolija, Pneumotoraksas, Pneumonija, Pleuritas |
Skrandžio ir dvylikapirštės žarnos opaligė, Pankreatitas, Stemplės: Ezofagitas, Stemplės spazmas, Refliuksas, Tulžies pūslės: Tulžies pūslės ligų sukeltas skausmas, Cholecistitas, Tulžies takų akmenys, Cholangitas
|
Kostochondritas, Fibrozitas, Šonkaulių lūžiai, Krūtinkaulio-raktikaulio artritas, „Herpes zoster“(prieš bėrimą) |
Nerimo sutrikimai: Hiperventiliacija, Panikos sindromas, Pirminis nerimas, Emociniai sutrikimai (pvz.: depresija) Somatoforminiai sutrikimai, Mąstymo sutrikimai (pvz.: haliucinacija, manija)
|
IV. TYRIMAI
10. Bendrosios praktikos gydytojas ar apylinkės terapeutas atlieka šiuos tyrimus ir veiksmus:
10.1. Laboratorinius tyrimus:
10.3. Krūtinės ląstos rentgenologinį tyrimą, siekdamas atmesti kitos etiologijos skausmus:
10.3.1. ligoniams su širdies nepakankamumo požymiais arba simptomais, širdies vožtuvų ligomis, perikardo ligomis arba aortos disekacija/aneurizma,
10.4. Kardiologo konsultacijai siunčiama šiais atvejais:
11. Gydytojas kardiologas atlieka šiuos tyrimus:
11.2. krūvio EKG:
11.3. Echokardiografijos tyrimą (esant reikalui):
11.4. Krūvio echokardiografinį arba radioizotopinį tyrimą ligoniams, kuriems negalima atlikti krūvio EKG arba ji yra neinformatyvi.
Fizinio krūvio testo vertinimas:
| Duke’o balų indeksas |
= |
krūvio laikas (min.) |
– |
5 x ST segmento dislokacija (mm)* |
– |
4 x krūtinės anginos sunkumas** |
* krūvio metu ar po krūvio
** 0 – nėra KA
1 – yra KA
2 – krūvis nutrauktas dėl KA
V. KRŪTINĖS ANGINOS GYDYMAS
12. Bendrieji stabilios KA gydymo principai:
12.1. Rizikos veiksnių korekcija:
13. Bendrieji medikamentinio gydymo principai:
13.1. aspirinas*** skiriamas visiems pacientams nesant kontraindikacijų (palaikomoji dozė – 50–150 mg/d),
13.3. beta adrenoblokatoriai, kaip pradinė gydymo priemonė pacientams, persirgusiems miokardo infarktu, taip pat nesirgusiems miokardo infarktu, nesant kontraindikacijų,
13.4. angiotenziną konvertuojančio fermento inhibitoriai (toliau–AKF) ligoniams, sergantiems koronarine širdies liga (toliau – KŠL) ir cukriniu diabetu ir/arba turintiems kairiojo skilvelio sistolinę disfunkciją,
13.5. lipidų kiekį mažinantys vaistai visiems ligoniams, sergantiems krūtinės angina, kurių MTL cholesterolis yra > 2,5 mmol/l,
13.7. kalcio kanalų blokatoriai ir/ar ilgo veikimo nitratai kaip pradinė gydymo priemonė, kai beta adrenoblokatoriai kontraindikuotini,
13.8. kalcio kanalų blokatoriai ir/ar ilgo veikimo nitratai derinyje su beta adrenoblokatoriais, kai pradinis gydymas beta adrenoblokatoriais neefektyvus,
13.9. kalcio kanalų blokatoriai ir/ar ilgo veikimo nitratai vietoj beta blokatorių, kai pradinis gydymas beta adrenoblokatoriais sukelia šalutinius reiškinius,
14. Vaistai KA gydyti (pagal TLK–10 kodas I20, III ir IV funkcinė klasė), kompensuojami iš Privalomojo sveikatos draudimo fondo biudžeto lėšų:
14.1. Nitratai:
14.2. Beta adrenoblokatoriai:
14.6. Lipidus mažinantys vaistai:***
14.6.1. Statinai:
14.6.2. Fibratai:
14.6.2.2. Ciprofibratas.
* Skiria tik gydytojas kardiologas, kai netoleruojamas Glyceryli trinitras
** Skiriamas, kai netoleruojamas Glyceryli trinitras
*** Skiriami tik nestabiliai KA gydyti (I20.0) iki 6 mėn. po ūminio epizodo; išrašo specialistai kardiologai, galintys atlikti lipidogramas, kai cholesterolis > 5 mmol/l, MTL cholesterolis > 3 mmol/l ar TG > 2 mmol/l. Stabiliai KA gydyti nekompensuojami.
15. Rekomenduojami vaistai KA gydyti, nekompensuojami iš Privalomojo sveikatos draudimo fondo biudžeto lėšų:
16. Įprastos vaistų, kompensuojamųjų iš Privalomojo sveikatos draudimo fondo biudžeto lėšų, paros dozės KA gydyti (TLK–10 kodas I20):
| Eil. Nr. |
VAISTAS |
PAROS DOZĖS (mg) |
| 1. |
Glicerylio trinitratas |
Po liežuviu 0,25-1 Per os 2,5-19,5 |
| 2. |
Izosorbido dinitratas |
Po liežuviu 5-10 Per os 20-120 |
| 3. |
Izosorbido mononitratas |
Per os 20-120 |
| 4. |
Atenololis |
25-150 |
| 5. |
Betaksololis |
10-20 |
| 6. |
Metoprololis |
50-200 |
| 7. |
Metoprololis (modifikuoto poveikio) |
25-200 |
| 8. |
Kaptoprilis |
12,5-150 |
| 9. |
Heparinas |
5000-20000 V. V. |
| 10. |
Molsidominas |
2-24 |
| 11. |
Trimetazidinas MR (modifikuoto poveikio) |
70 |
| 12. |
Atorvastatinas |
10-80 |
| 13. |
Simvastatinas |
5-40 |
| 14. |
Pravastatinas |
10-40 |
| 15. |
Fluvastatinas |
20-80 |
| 16. |
Fenofibratas |
200 |
| 17. |
Ciprofibratas |
100 |
17. Papildomos medikamentinio gydymo rekomendacijos:
17.1. Siekiant išvengti pripratimo prie nitratų, vartojant nitratus turi būti bent 8–12 valandų pertrauka per parą.
17.3. Sunkios ir gydymui atsparios KA atvejais rekomenduojama derinti izosorbido dinitratą su izosorbido mononitratu. Patartina vieną nitratą skirti ryte, nesant efekto – pridėti kitą nitratą antroje dienos pusėje.
17.5. Glicerylio trinitratas vartojamas krūtinės anginos priepuolių profilaktikai ir nutraukimui, jeigu jie pasireiškia gydant ilgai veikiančiais nitratais.
17.6. Lipidus mažinantys vaistai turėtų būti skiriami visiems KA sergantiems pacientams, turintiems kartu ir dislipidemiją, tačiau Lietuvoje jie yra kompensuojami tik 6 mėn. po miokardo infarkto, nestabilios krūtinės anginos epizodo, perkateterinių koronarų procedūrų ar operacinio gydymo.
VI. GYDYMO REKOMENDACIJOS PO ŠIRDIES KATETERINIO ARBA CHIRURGINIO GYDYMO (TLK-10 KODAI Z 95.1; Z 95.5)
19. Medikamentinis gydymas:
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos ministro 2004 m. liepos 5 d.
įsakymu Nr. V-506
Suaugusiųjų ir vaikų pneumonijos DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, kompensuojamo iš privalomojo sveikatos draudimo fondo biudžeto lėšų, metodika
I. BendrOSIOS NUOSTATOS
1. Pneumonija arba plaučių uždegimu vadiname ūminį, dažniausiai lokalizuotą, infekcinės kilmės plaučių parenchimos uždegimą. Visuomenėje įgyta pneumonija (VIP) susergama natūraliomis gyvenimo sąlygomis, ligą sukėlus įprastiems aplinkoje plintantiems mikroorganizmams.
2. Hospitaline (sin. - nozokomine) pneumonija susergama praėjus 48 val. nuo paciento hospitalizacijos pradžios ir ji neretai sukeliama ligoninėje plintančio (hospitalinio) sukėlėjo, dažnai atsparaus įprastiems antibiotikams.
II. Dažniausi suaugusiųjų visuomenėje įgytos pneumonijos sukėlėjai (mažėjančiu dažniu)
4. Tipinis sindromas, jaunas amžius, nėra gretutinių ligų:
Streptococcus pneumoniae
Haemophilus influenzae
Staphylococcus aureus
Anaerobai
Streptococcus pneumoniae
Staphylococcus aureus
Klebsiella pneumoniae
Haemophilus influenzae
Kitos enterobacteriaceae
III. Dažniausi vaikų visuomenėje įgytos pneumonijos sukėlėjai (mažėjančiu dažniu)
7. 1-3 mėnesių amžiaus grupė:
Streptococcus pneumoniae
Virusai
gramneigiamos žarnyno bakterijos
B grupės streptokokai
Chlamydia trachomatis
Staphylococcus aureus
8. 3 mėnesių – 5 metų amžiaus grupė:
Virusai
Streptococcus pneumoniae
Haemophilus influenzae
Staphylococcus aureus
Mycoplasma pneumoniae
Chlamydia trachomatis
IV. Pneumonijos diagnostikos principai
10. Suaugusiųjų visuomenėje įgytos pneumonijos diagnozė nustatoma esant šiems kriterijams:
Suaugusiųjų pneumonijos klinikiniai simptomai
1 lentelė
| Labai dažni |
Dažni |
Retesni |
| o Karščiavimas ³ 37,8oC o Kosulys: atsiradęs ar sustiprėjęs o Skrepliavimas: atsiradęs, sustiprėjęs ar pasikeitusi sekreto spalva |
o Pleurinis skausmas o Dusulys o Sąmonės sutrikimas (vyresniems) o Leukocitozė (>12x109/l) ar leukopenija (<4x109/l) |
o Drėgni karkalai o Plaučių sustandėjimo simptomai: o duslumas perkutuojant o sustiprėjusi bronchofonija o bronchinis alsavimas |
10.2. Objektyvaus tyrimo duomenys – naujai atsiradę plaučių sustandėjimo požymiai ar lokalūs drėgni karkalai.
10.3. Rentgenografinio tyrimo duomenys – plaučių parenchimos infiltracija. Šis kriterijus yra būtinas patvirtinant pneumonijos diagnozę. Rentgenologinis tyrimas gali būti atliktas pagerėjus paciento būklei, bet ne vėliau kaip per 5 dienas nuo diagnozės įtarimo.
Tipinės ir atipinės pneumonijos klinikiniai sindromai
2 lentelė
| Požymiai |
Tipinė |
Atipinė |
| Anamnezė ir subjektyvūs simptomai |
Staigi pradžia, aukšta temperatūra, šaltkrėtis, kosulys atkosint skreplius, pleurinis skausmas |
Prodrominis periodas, laipsniška pradžia, neproduktyvus kosulys, galvos skausmas, mialgijos, artralgijos, anoreksija. Būdingi protrūkiai uždaruose žmonių kolektyvuose |
| Fiziniai duomenys |
Intoksikacijos požymiai, plaučių konsolidacija ir/ar lokalūs drėgni karkalai |
Dažniausiai būdingi bronchitui |
| Skrepliai |
Pūlingi ir kraujingi, tepinėlyje daug neutrofilinių leukocitų ir bakterijų |
Gleivingi, tepinėlyje nėra arba matomos tik pavienės bakterijos |
| Rentgenologinio tyrimo duomenys |
Skiltinė ar segmentinė infiltracija |
Židininė – peribronchinė, difuzinė intersticinė infiltracija |
| Eksudacinis pleuritas |
Dažnas |
Retas |
Suaugusiųjų visuomenėje įgytos sunkios pneumonijos kriterijai
3 lentelė
| Didieji kriterijai: o Dirbtinės plaučių ventiliacijos poreikis o Rentgenologiškai – infiltracija padidėja > 50% per 48 val. o Septinis šokas arba vazopresorių poreikis ilgiau nei 4 val. o Ūminis inkstų nepakankamumas (diurezė < 80 ml per 4 val., dializės poreikis) |
| Mažieji kriterijai: o Kvėpavimo dažnis > 30 k/min. o PaO2 / FiO2 < 250 o Rentgenologiškai – abipusė pneumonija ar infiltracija apima daugiau kaip dvi skiltis o Hipotenzija: diastolinis AKS < 60 mmHg st., sistolinis AKS < 90 mmHg st. |
PASTABA. Pneumonija yra sunki, jei nustatomas bent vienas didysis ar bent du mažieji kriterijai.
11. Vaikų pneumonijos diagnozė nustatoma esant:
11.1. Klinikiniams simptomams (nespecifiniams ir specifiniams):
Nespecifiniai vaikų pneumonijos požymiai yra: karščiavimas, šaltkrėtis, galvos skausmas, vyresni vaikai skundžiasi bendru negalavimu, o maži vaikai būna neramūs, sudirginti. Mažiems vaikams neretai atsiranda vėmimas, pilvo skausmai ir pūtimas. Gastroenterologiniai nusiskundimai yra dažna ir svarbi mažų vaikų pneumonijos ypatybė.
Svarbiausi specifiniai kvėpavimo takų ir plaučių parenchimos pažeidimo požymiai yra: veido hiperemija, tachipnėja, dispnėja, „kriuksintis“ alsavimas, tarpšonkaulinių ir pilvo raumenų judesiai kvėpuojant. Kosulys, atkosint skreplius, ir skausmas krūtinėje daugiau būdingi vyresniems vaikams.
Kūdikiams „kriuksintis“ alsavimas mažiau reikšmingas, tačiau tachipnėja, pagalbinių raumenų susitraukimas ir hipoksemija būna dažni. Kartu atsiranda persistuojantis kosulys, veido hiperemija. Kūdikiai būna neramūs, atsisako valgyti, mažiau geria skysčių. Specifiniai kūdikių pneumonijos požymiai būna gana subtilūs, neišreikšti.
11.2. Būdingiems pneumonijai objektyvaus tyrimo duomenims:
Tipiniai vyresnių vaikų objektyvūs pneumonijos požymiai yra: plaučių perkusinio garso paduslėjimas, sumažėjęs garsinis virpėjimas, susilpnėjęs kvėpavimo garsas, drėgni, dažniau smulkūs, karkalai. Pleuros sudirginimą gali lydėti krūtinės skausmas. Jei pleuros pažeidimas sunkus, gali būti ribojami krūtinės inspiraciniai judesiai ir vaikas priverstas gulėti, sulenkęs kojas, ant pažeistos pusės. Skausmas gali plisti į sprandą (meningito imitacija), petį arba pilvą, simuliuojant pilvo organų ūmų chirurginį susirgimą. Kūdikiams plaučių perkusija retai yra vertinga, išskyrus atvejus, kai yra eksudacinis pleuritas. Auskultuojant plaučius dažnai girdimas susilpnėjęs kvėpavimo garsas. Karkalai, kurie yra būdingi vyresnių vaikų pneumonijai, dažnai negirdimi auskultuojant kūdikius. Dėl trumpo kvėpavimo garsų perdavimo nuotolio, santykinai mažo krūtinės ląstos dydžio kūdikių ir mažų vaikų kvėpavimo garsas ne visuomet būna susilpnėjęs net esant eksudaciniam pleuritui ar empiemai.
11.3. Rentgenologiniams plaučių audinio infiltracijos požymiams.
PASTABA. Esant nesunkiai nekomplikuotai ūmiai apatinių kvėpavimo takų infekcijai, vyresniems nei 2 mėn. amžiaus vaikams rentgenologinis tyrimas nėra būtinas.
11.4. Tipinis ir atipinis vaikų pneumonijos klinikiniai sindromai nustatomi pagal 2 lentelėje išvardytus požymius.
Vaikų sunkios pneumonijos kriterijai
4 lentelė
| Kūdikių ir mažų vaikų sunkios pneumonijos kriterijai: o karščiavimas >38,5°C o kvėpavimo dažnis > 70 k/min. o vidutinis arba labai žymus tarpšonkaulių tarpų įtraukimas o nosies paraudimas, cianozė o intermituojanti apnėja o „kriuksintis“ alsavimas o atsisakymas valgyti |
| Vyresnių vaikų sunkios pneumonijos kriterijai: o karščiavimas >38,5°C o kvėpavimo dažnis > 50 k/min. o smarkiai pasunkėjęs kvėpavimas o nosies paraudimas o cianozė o „kriuksintis“ alsavimas o dehidratacijos požymiai |
V. Pneumonijos gydymo principai
12. Antibakterinis gydymas turi atitikti pneumonijos klinikinį sindromą ir sunkumą. Kitos gydymo priemonės (analgetikai, antipiretikai, hidratacija) skiriamos, esant atitinkamoms indikacijoms, pagal bendrus sergančiųjų infekcinėmis uždegiminėmis ligomis gydymo principus.
13. Ambulatorinis antibakterinis pneumonijos gydymas, kompensuojamas iš Privalomojo sveikatos draudimo fondo biudžeto, skiriamas tik nustačius pneumonijos diagnozę. Gydymas gali būti skiriamas ambulatoriškai iš karto arba po gydymo stacionare.
14. Esant medicininėms indikacijoms (diferencinės diagnostikos problemos; dažnai pasikartojanti pneumonija; neefektyvus standartinis gydymas), bendrosios praktikos gydytojas, pediatras ar vidaus ligų gydytojas pacientą siunčia pas pulmonologą (ar vaikų pulmonologą) konsultuotis.
15. Jei pacientas buvo siųstas pas pulmonologą konsultuotis arba hospitalizuotas, pirminio lygio asmens sveikatos priežiūros paslaugas teikiančios įstaigos specialistas - bendrosios praktikos gydytojas, pediatras ar vidaus ligų gydytojas - vadovaujasi pulmonologo raštiškais nurodymais dėl pneumonija sergančio paciento gydymo vaistais, kompensuojamais iš Privalomojo sveikatos draudimo fondo biudžeto.
16. Leidžiamieji vaistai gali būti keičiami geriamaisiais, kai pasiekiama klinikinio gydymo poveikio, paciento hemodinamika stabili ir jis neserga gretutinėmis (pvz., virškinamojo trakto) ligomis, bloginančiomis vaisto įsisavinimą ar jo toleravimą. Skyrus geriamųjų vaistų, paciento gydymą galima tęsti ambulatoriškai. Išrašant pacientą iš stacionaro tolesniam ambulatoriniam gydymui, skiriama tokios pačios, kuri buvo skirta intraveniškai stacionare, ar kitos grupės, bet atitinkamo veikimo spektro grupės geriamųjų antibiotikų. Antibakterinis gydymas tęsiamas dar 72 val. po to, kai normalizuojasi ligonio temperatūra. Diagnozavus pneumoniją, esant atipiniam klinikiniam sindromui, antibakterinis gydymas skiriamas iki 2 savaičių.
17. Jei pirminio lygio asmens sveikatos priežiūros paslaugas teikiančios įstaigos specialistas nesutinka su konsultanto nuomone, jis pagrindžia prieštaravimą ir siunčia pacientą į tretinio lygio asmens sveikatos priežiūros paslaugas teikiančią įstaigą atitinkamo specialisto konsultacijai.
Suaugusiųjų, sergančių pneumonija, hospitalizavimo indikacijos
5 lentelė
| Amžius: vyresni kaip 65 metų Sunkios ir (ar) blogai kontroliuojamos lėtinės gretutinės ligos ar būklės: Cukrinis diabetas Inkstų, kepenų nepakankamumas Stazinis širdies nepakankamumas Plaučių ligos Alkoholizmas Aspiracija Piktybiniai navikai Imunosupresija (būklė ar gydymas) ar būklė po splenektomijos Alimentarinis išsekimas Parenteralinės skysčių korekcijos poreikis Socialinės prielaidos Sunkios pneumonijos požymiai (1 lentelė) Kiti požymiai: Sąmonės sutrikimas Plaučių destrukcija (rentgenogramoje) Eksudacinis pleuritas Pūlinės komplikacijos Infekcijos išplitimas už plaučių ribų Leukocitų skaičius kraujyje > 30 x 109/l ar < 4 x 109/l Hematokritas <30 proc. Hipoksemija: pO2 <60 mmHg (kvėpuojant aplinkos oru) |
Vaikų, sergančių pneumonija, hospitalizavimo indikacijos
6 lentelė
| Įtariant bakterinę pneumoniją vaikui iki 12 mėn. amžiaus SaO2 < 92%., cianozė Kvėpavimo dažnis > 70 k/min. (kūdikiai ir vaikai iki 2 m.), kvėpavimo dažnis > 50 k/min. (vyresni vaikai) Pasunkėjęs kvėpavimas (stenėjimas, švokštimas ir kt.) Praeinanti apnėja arba „kriuksintis“ alsavimas Atsisakymas valgyti arba dehidracijos požymiai Įtariant stafilokokinę pneumoniją Esant skysčiui pleuros ertmėje Įtariant aspiracinę pneumoniją Nesant teigiamo efekto praėjus 48 val. nuo antibakterinio gydymo pradžios Esant nepalankioms buitinėms ir socialinėms sąlygoms šeimoje
|
Visuomenėje įgytos suaugusiųjų pneumonijos ambulatorinis gydymas
7 lentelė
| Pacientų grupė |
Gydymas |
| Tipinis sindromas, asmenys iki 65 m. amžiaus, nesant gretutinių ligų |
Amoxicillinum 1,5– 2 g per parą per os arba Penicillinum* 2 g per parą per os |
| Tipinis sindromas, asmenys iki 65 m. amžiaus, sergantys nesunkiomis gretutinėmis ligomis |
Amoxicillinum 2 g per parą per os arba Amoxicillinum et Ac. clavulanicum** 500/125 mg tris kartus per parą per os arba Sultamicillinum** 375-750 mg tris kartus per parą per os arba Cefuroximum 0,5 g du kartus per parą per os arba Cefprozilum 0,5 g vieną kartą per parą per os |
| Atipinis sindromas, asmenys iki 65 m. amžiaus |
Azitromycinum 0,5 g pirmą dieną, 0,25 g antrą ir trečią dieną per os arba Clarithromycinum 0,25 du kartus per parą per os arba Roxitromycinum 0,3 vieną kartą per parą per os arba Spyramycinum 6-9 mln VV du kartus per parą per os arba Erythromycinum*** 2 g per parą per os |
PASTABA. Kiti vaistai, skiriami ambulatoriškai pneumonijai gydyti, kompensuojami iš Privalomojo sveikatos draudimo fondo biudžeto (Ciprofloxacinum, Cefazolinum, Cefaclorum), išrašomi tęsiant pradėtą hospitalizuoto paciento intraveninį pneumonijos gydymą, jei buvo skirta tokios pačios ar kitos grupės, bet atitinkamo veikimo spektro grupės antibiotikų pagal stacionare gydžiusio gydytojo rekomendacijas.
Visuomenėje įgytos vaikų pneumonijos ambulatorinis gydymas
8 lentelė
| Antibiotikas |
Dozavimas |
| Amoxicillinum* per os
|
Iki 30 mėn. - 35-50 mg/kg per parą (didžiausia paros dozė - 3 g); daugiau kaip 30 mėn. - 25-35 mg/kg per parą, dozę dalijant į 3 dalis. |
| Arba |
|
| Amoxicillinum et Ac. clavulanicum per os |
Svoris iki 40 kg – 20-40 mg/kg per parą (didžiausia paros dozė - 3 g); svoris daugiau kaip 40 kg – kaip suaugusiesiems, dozę dalijant į 3 dalis. |
| Arba |
|
| Cefuroximum per os
|
3 mėn.-12 metų amžiaus - 20 mg/kg per parą (ne daugiau kaip 500 mg), dozę dalijant į 2 dalis; vyresniems – kaip suaugusiesiems. |
| Arba |
|
| Clarithromycinum** per os
|
6 mėn.-12 metų amžiaus - 15 mg/kg per parą, dozę dalijant į 2 dalis; vyresniems – po 250 mg 2 kartus per parą; sunkiais atvejais – iki 1g per parą. |
| Arba |
|
| Azithromycinum** per os
|
6 mėn.-12 metų amžiaus - 10 mg/kg per parą 3 dienas; vyresniems – po 500 mg per parą 3 dienas. |
PASTABA. Atipinėms pneumonijoms gydyti, kaip alternatyva klaritromicinui ir azitromicinui, gali būti vartojami roksitromicinas ir spiromicinas.
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos ministro 2004 m. liepos 5 d.
įsakymu Nr. V-506
PACIENTŲ, ATGAIVINTŲ PO STAIGIOS MIRTIES, DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO LĖŠŲ, METODIKA
I. BENDROSIOS NUOSTATOS
1. Staigi kardialinė mirtis (toliau – SKM) – tai mirtis dėl širdies ligos (pagrindinis požymis yra sąmonės netekimas), įvykstanti mažiau nei per valandą nuo simptomų pradžios.
3. Dažniausiai elektrokardiogramoje (toliau – EKG) matomas skilvelių virpėjimas (75–80 proc.), rečiau – bradiaritmijos. 5–10 proc. atvejų SKM įvyksta nesant išeminės širdies ligos arba širdies nepakankamumo. SKM dažnumas – 0,36–1,28/1000 žmonių per metus.
4. Atgaivinus pacientą po SKM, jos pasikartojimo rizika gali siekti 30 proc. per metus. Šiai rizikai sumažinti vis dažniau implantuojamas kardioverteris defibriliatorius (toliau – IKD). Tokie pacientai sudaro nedidelę bendro pacientų, patyrusių SKM, skaičiaus dalį.
5. Tyrimų, vaistų ir gydomųjų procedūrų veiksmingumas apibūdinamas klasėmis (1 lentelė).
1 lentelė. Diagnostinių ir gydomųjų metodų patikimumo lygiai ir veiksmingumas
| Klasės |
Apibūdinimas |
| I klasė |
Įrodyta (studijomis), kad procedūra naudinga |
| II klasė |
Nuomonės apie naudingumą prieštaringos |
| IIa klasė |
Naudingumo persvara |
| IIb klasė |
Naudingumas mažai įrodytas |
| III klasė |
Metodas neveiksmingas |
II. DIAGNOSTIKA IR GYDYMAS
6. Atgaivintą po SKM pacientą būtina siųsti pas gydytoją kardiologą konsultuotis. Dažniausiai atgaivintam po SKM pacientui atsiranda indikacijų, rodančių, kad reikia implantuoti IKD. Išimtys – vainikinių arterijų įgimtos anomalijos ir miokardo tilteliai aplink vainikines arterijas, kai atgaivintam po SKM pacientui ir pirminei profilaktikai vykdyti taikytinas chirurginis gydymas, bei Wolffo–Parkinsono–White’o sindromas (toliau – WPW), kai indikuotinas kateterinis arba chirurginis gydymas (papildomo laidumo tako abliacija).
8. Daug dažniau SKM įvyksta netikėtai, netgi tik pirmą kartą pasireiškus išeminei širdies ligai (ūmi išemija, miokardo infarktas). Pirminė profilaktika leistų veiksmingiau sumažinti bendrą SKM skaičių. Dėl to turi būti taikoma SKM pirminė profilaktika, mažinama koronarinės širdies ligos (toliau – KŠL) rizika ir šalinami modifikuojamieji rizikos veiksniai (2 lentelė).
2 lentelė. SKM dėl išeminės širdies ligos rizikos veiksniai
| Nemodifikuojamieji |
Modifikuojamieji |
| Amžius Vyriškoji lytis Išeminė širdies liga giminėje Genetiniai |
Rūkymas Hipertenzija Dislipidemija Cukrinis diabetas Nutukimas |
III. RIZIKOS ĮVERTINIMAS, GYDYMAS IR PROFILAKTIKA PAGAL NOZOLOGINIUS VIENETUS
9. SKM persirgus miokardo infarktu arba esant širdies nepakankamumui. Atgaivinus po SKM miokardo infarktu (toliau – MI) persirgusį pacientą (SKM ne ūmaus MI metu), reikia spręsti dėl IKD implantavimo. Jei IKD neimplantuojamas, pacientui skiriamas medikamentinis gydymas (amiodaronas, beta blokatoriai).
3 lentelė. Atgaivintų po SKM pacientų, persirgusių miokardo infarktu, gydymas
| Klasės |
I |
IIa |
| Po skilvelių virpėjimo |
IKD |
- |
| Hemodinamiškai blogai toleruojamos skilvelių tachikardijos |
IKD |
Amiodaronas |
9.1. Pacientams, persirgusiems MI ir su didele SKM rizika (jai įvertinti naudojami klinikiniai rodikliai, išvardyti 4 lentelėje), nustačius du ar daugiau I klasės rizikos veiksnių, skiriamas amiodaronas ir sprendžiamas klausimas dėl IKD implantavimo.
4 lentelė. Įvairių klinikinių rodiklių reikšmė SKM rizikai įvertinti persirgus miokardo infarktu
| Klasės |
I |
IIa |
IIb |
|
|
Demografiniai rodikliai (amžius >65 m.) Kairiojo skilvelio išstūmimo frakcija (toliau – KS IF) < 35 proc. Sumažėjęs širdies ritmo variabilumas arba baroreceptorių jautrumas |
Skilvelių ekstrasistolės Trumpalaikė skilvelinė tachikardija (toliau – SkT) Padidėjęs ramybės būsenos širdies susitraukimų dažnis (toliau – ŠSD) |
Vėlyvieji potencialai Programinė elektrinė stimuliacija (toliau – ES) T bangos alternacija ŠSD turbulencija Infarktinės arterijos atsidarymas |
9.2. Priemonės pirminei SKM profilaktikai, persirgus MI, išvardytos 5 lentelėje.
5 lentelė. Pirminė SKM profilaktika persirgus miokardo infarktu
| Klasės |
I |
IIa |
IIb |
| Persirgus miokardo infarktu |
Beta blokatoriai Angiotenziną konvertuojančio fermento inhibitoriai (toliau – AKFI) Dislipidemijos korekcija Aspirinas |
Polinesočiosios riebiosios rūgštys Amiodaronas |
- |
| Persirgus miokardo infarktu +kairiojo skilvelio disfunkcija |
Beta blokatoriai Aspirinas Aldosterono receptorių blokatoriai |
Amiodaronas |
IKD Abliacija Chirurgija |
| Hemodinamiškai toleruojama SkT |
- |
Amiodaronas Beta blokatoriai |
|
| KS IF <40 proc. + SkT salvės + sukeliama SkT |
IKD |
- |
- |
10. Hipertrofinė kardiomiopatija. Tai gana dažna patologija (~1/500 suaugusių). SKM gali patirti ir jauni žmonės, neturėję ligos simptomų.
10.1. IKD implantavimas rekomenduojamas kaip pirminės profilaktikos priemonė, kai yra 2 arba daugiau rizikos veiksnių. Diagnostikos ir gydomosios priemonės išvardytos 6 lentelėje.
6 lentelė. SKM rizikos įvertinimas ir gydymas sergant hipertrofine kardiomiopatija
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
IKD |
- |
- |
| Rizikos įvertinimas |
SkT Skilvelių virpėjimas |
Giminės patyrė SKM Sinkopė Tarpskilvelinė pertvara >3 cm Trumpalaikė SkT Hipotenzija fizinio krūvio mėginio metu |
Mutacijos su įrodyta didele rizika |
| Pirminė profilaktika |
- |
IKD |
Amiodaronas |
11. Dilatacinė kardiomiopatija. SKM yra dažniausia mirties priežastis sergant šios grupės ligomis (~50 proc.), ypač esant mažesnėms funkcinėms klasėms (IV širdies nepakankamumo (toliau – ŠN) funkcinės klasės pacientų mirties mechanizmas rečiau susijęs su ritmo sutrikimais).
11.1. Gydymas antiaritmikais maždaug toks pat neefektyvus kaip ir persirgus MI. IKD įtaka pirminei profilaktikai mažai įrodytas. Diagnostikos ir gydomosios priemonės išvardytos 7 lentelėje.
7 lentelė. SKM rizikos įvertinimas ir gydymas sergant dilatacine kardiomiopatija
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
IKD AKFI Beta blokatoriai |
Aldosterono receptorių blokatoriai |
Amiodaronas |
| Rizikos įvertinimas |
SkT Skilvelių virpėjimas |
Sinkopė |
KS IF Trumpalaikė SkT |
| Pirminė profilaktika |
AKFI Beta blokatoriai |
IKD Aldosterono receptorių blokatoriai |
Amiodaronas |
12. Dešiniojo skilvelio aritmogeninė displazija. SKM dažniau įvyksta esant išplitusiai DS patologijai arba kai įtrauktas ir KS.
12.1. Indikacijos implantuoti IKD yra, kai skilvelių tachikardijos blogai nuslopinamos vaistais. Rizikos įvertinimo ir gydomosios priemonės išvardytos 8 lentelėje.
8 lentelė. SKM rizikos įvertinimas ir gydymas sergant dešiniojo skilvelio aritmogenine displazija
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
IKD |
- |
- |
| Rizikos įvertinimas |
- |
SkT/virpėjimas Dešiniojo skilvelio (toliau –DS) išsiplėtimas DS disfunkcija SkT sukeliama elektrofiziologinio tyrimo (toliau – EFT) metu |
Giminės patyrė SKM Vėlyvieji potencialai + DS disfunkcija Spontaninė SkT Sukeliama SkT |
| Pirminė profilaktika |
- |
IKD |
Antiaritmikai |
13. Ilgo QT intervalo sindromai. Sergant šiomis ligomis yra didelė SKM rizika.
13.1. IKD rekomenduojamas kaip pirminės profilaktikos priemonė, kai sinkopės kartojasi vartojant maksimalias beta blokatorių dozes. Diagnostikos ir gydomosios priemonės išvardytos 9 lentelėje.
9 lentelė. SKM rizikos įvertinimas ir gydymas esant ilgo QT intervalo sindromui
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
IKD + beta blokatoriai + vengti QT ilginančių vaistų Nesportuoti |
- |
- |
| Rizikos įvertinimas |
Torsade de pointes polimorfinė skilvelių tachikardija / skilvelių virpėjimas / SKM |
Koreguotas QT intervalas >600 ms Sinkopė ar neaiškios kilmės sąmonės netekimai mažiems vaikams Po gimdymo Sindaktilija + AV blokada T bangos alternavimas Moteriškoji lytis |
Giminės patyrė SKM Padidėjusi QT dispersija |
| Pirminė profilaktika |
Vengti QT ilginančių vaistų Nesportuoti (ši rekomendacija IIa klasės nesant simptomų) Beta blokatoriai |
- |
Kairioji simpatektomija EKS |
14. Brugados sindromas. Ši anomalija pasireiškia polimorfine skilvelių tachikardija ir skilvelių virpėjimu. Jos priežastis yra miocitų membranų natrio kanalų genetiniai defektai.
14.1. Diagnostikos ir gydomosios priemonės išvardytos 10 lentelėje.
10 lentelė. SKM rizikos įvertinimas ir gydymas sergant Brugados sindromu
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
- |
- |
- |
| Rizikos įvertinimas |
- |
Sinkopė SKM šeimoje |
Sukeliamas skilvelių virpėjimas/SkT
|
| Pirminė profilaktika |
IKD pacientams, kuriems pasireiškė sinkopė/SkT |
- |
IKD pacientams, neturintiems ligos požymių, kai sukeliamas SkT/virpėjimas |
15. Katecholaminerginė polimorfinė skilvelių tachikardija. SKM rizika yra didelė jauniems pacientams (simptomai dažnai atsiranda jauname amžiuje).
15.1. Diagnostikos ir gydomosios priemonės išvardytos 11 lentelėje.
11 lentelė. SKM rizikos įvertinimas ir gydymas sergant katecholaminergine polimorfine SkT
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
IKD |
- |
- |
| Rizikos įvertinimas |
- |
Sinkopė Giminės patyrė SKM |
Sukeliamas skilvelių virpėjimas/SkT |
| Pirminė profilaktika |
IKD pacientams, kuriems pasireiškė sinkopė/SkT |
- |
IKD pacientams, neturintiems ligos požymių, kai sukeliamas SkT/virpėjimas |
16. Aortos vožtuvo stenozė. SKM yra ~20 proc. mirčių priežastis.
16.1. Atsiradus simptomams rekomenduojama širdies ydos chirurginė korekcija. Diagnostikos ir gydomosios priemonės išvardytos 12 lentelėje.
12 lentelė. SKM rizikos įvertinimas ir gydymas esant aortos vožtuvo stenozei
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
IKD |
- |
- |
| Rizikos įvertinimas |
Sinkopė Krūtinės angina |
Skilvelių aritmijos sukeliamos EFT metu Sumažėjusi fizinio krūvio tolerancija |
Stenozės laipsnis |
| Pirminė profilaktika |
Chirurgija |
Amiodaronas |
- |
17. Mitralinio vožtuvo prolapsas. Šios patologijos eiga dažniausiai gerybinė.
17.1. Kai kurie pacientai turi didesnę SKM riziką (įvertinimo kriterijai ir gydymo taktika išvardyti 13 lentelėje).
13 lentelė. SKM rizikos įvertinimas ir gydymas esant mitralinio vožtuvo prolapsui
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
IKD |
- |
- |
| Rizikos įvertinimas |
Skilvelių tachikardijos Skilvelių virpėjimas |
Giminės patyrė SKM Miksominiai burių pakitimai |
Ilgas QT Dažnos, daugybinės skilvelių ekstrasistolės Sukeliama SkT Mitralinė regurgitacija Vėlyvieji potencialai |
| Pirminė profilaktika |
- |
- |
- |
18. Vainikinių arterijų įgimtos anomalijos. Didesnė SKM rizika esant kairiosios vainikinės arterijos anomalijoms (jos pradžia dešiniajame arba nekoronariniame Valsalvos sinuse).
18.1. Reikia skirti daugiau dėmesio jauniems pacientams, kurie skundžiasi krūtinės anginai būdingais skausmais. Diagnostikos ir gydomosios priemonės išvardytos 14 lentelėje.
14 lentelė. SKM rizikos įvertinimas ir gydymas esant vainikinių arterijų įgimtoms anomalijoms
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
Chirurgija |
- |
- |
| Rizikos įvertinimas |
Skilvelių virpėjimas |
Jauni pacientai, sergantys krūtinės angina, kai teigiamas krūvio mėginys |
- |
| Pirminė profilaktika |
Chirurgija |
- |
- |
19. Miokardo tilteliai. Kai kuriems pacientams ši patologija fizinio krūvio metu gali sukelti išemiją ir skilvelių tachikardijas dėl arterijų perspaudimo.
19.1. Diagnostikos ir gydomosios priemonės išvardytos 15 lentelėje.
15 lentelė. SKM rizikos įvertinimas ir gydymas esant miokardo tilteliams aplink vainikines arterijas
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
Chirurgija |
- |
- |
| Rizikos įvertinimas |
Skilvelių virpėjimas SkT |
Miokardo išemija |
- |
| Pirminė profilaktika |
Chirurgija |
- |
- |
20. WPW sindromas. Esant šiai anomalijai SKM rizika ~0,15 proc./m. dėl PV degeneravimo į skilvelių virpėjimą.
20.1. Diagnostikos ir gydomosios priemonės išvardytos 16 lentelėje.
16 lentelė. SKM rizikos įvertinimas ir gydymas esant WPW sindromui
| Klasės |
I |
IIa |
IIb |
| Gydymas atgaivinus po SKM |
Abliacija/chirurginis gydymas |
- |
- |
| Rizikos įvertinimas |
- |
PV su trumpiausiu RR <250 ms Anterogradinis ERP <270 ms Daugybiniai takai |
- |
| Pirminė profilaktika |
Abliacija (kai yra didelis laidumas per papildomą pluoštą) |
Abliacija nesant simptomų: - giminės patyrė SKM - sportininkams |
Amiodaronas IA, IC klasės antiaritmikai |
21. Bradiaritmijos. 15–20 proc. SKM priežastis gali būti bradiaritmijos. Ryški bradikardija gali būti išemijos ir skilvelių aritmijų priežastis.
21.1. 17 lentelėje išvardytos indikacijos, rodančios, kad reikia implantuoti elektrokardiostimuliatorių, kai yra didelė SKM rizika dėl bradiaritmijos.
17 lentelė. SKM rizikos įvertinimas ir gydymas esant bradiaritmijoms
| Klasės |
I |
IIa |
IIb |
| Įgyta atrioventrikulinė (toliau – AV) blokada |
- |
IIIo AV blokada IIo II tipo AV blokada Sinkopė Kai yra ŠN ar kita širdies liga |
- |
| Įgimta IIIo AV blokada |
Sinkopė Ilgas QT intervalas Širdies yda |
- |
- |
| Lėtinė bi- ar trifascikulinė blokada |
Kai yra ŠN ar kita širdies liga |
Sinkopė HV intervalas ≥100 ms Blokada žemiau Hiso pluošto Stimuliuojant prieširdžius atsiranda laidumo sutrikimų |
- |
22. Dažniausiai taikomų SKM gydymo ir pirminės profilaktikos priemonių rekomendacijos:
22.1. 18–20 lentelėse sugrupuotos indikacijos, rodančios, kokius gydymo metodus taikyti SKM pirminei profilaktikai ir pacientui, atgaivintam po SKM, gydyti.
18 lentelė. Indikacijos, rodančios, kad reikia implantuoti kardioverterį defibriliatorių
| Klasės |
Liga |
Pirminė profilaktika |
Gydymas atgaivinus po SKM |
| I |
Po MI |
|
Po SkT/virpėjimo, netoleruojamos SKT |
| I |
Po MI |
KS IF <35–40 proc., trumpalaikės SkT arba sukeliama SkT |
|
| I |
Brugados sindromas |
Simptomai dėl trumpalaikių SkT, sinkopės |
Skilvelių virpėjimas, SkT |
|
|
|
Simptomai dėl trumpalaikių SkT, sinkopės |
|
| I |
Hipertrofinė KMP |
|
Skilvelių virpėjimas, SkT |
| I |
Ilgo QT sindromas |
|
Skilvelių virpėjimas torsade de pointes, kai vartojami beta blokatoriai |
| I |
Aortos stenozė |
|
Skilvelių virpėjimas |
| I |
MV prolapsas, DS aritmogeninė displazija, dilatacinė KMP |
|
Skilvelių virpėjimas |
| I |
Katecholaminerginė SkT |
|
Skilvelių virpėjimas, kai vartojami beta blokatoriai |
| IIa |
Hipertrofinė KMP |
Didelės rizikos pacientai, turintys ligos simptomų |
|
| IIa |
Dilatacinė KMP |
Didelės rizikos pacientai |
|
| IIa |
Aritmogeninė DS displazija |
SkT/didelės rizikos pacientai |
|
| IIa |
Ilgo QT sindromas |
Simptomai vartojant beta-blokatorius |
|
| IIb |
Brugados sindromas |
Pacientai, neturintys ligos simptomų, kai sukeliama SkT/virpėjimas |
Spontaninės toleruojamos SkT |
19 lentelė. Rekomendacijos, kaip vartoti beta blokatorius SKM gydyti ir profilaktikai
| Klasės |
Liga |
Pirminė profilaktika |
Gydymas atgaivinus po SKM |
| I |
Persirgus MI |
MI metu ir po jo, esant ar nesant ŠN |
|
| I |
Dilatacinė KMP |
Visi pacientai |
|
| I |
Ilgo QT sindromas |
Esant simptomams |
|
| I |
Ilgo QT sindromas |
|
Beta blokatoriai + IKD |
| IIa |
Po MI |
|
SkT/virpėjimas |
| IIa |
Ilgo QT sindromas |
Nesant simptomų |
|
| IIa |
Miokardo tilteliai |
- |
|
| IIa |
Katecholaminerginė SkT |
Visiems |
|
| IIa |
Katecholaminerginė SkT |
|
Skilvelių virpėjimas/SkT |
| IIb |
DS aritmogeninė displazija |
- |
|
20 lentelė. Rekomendacijos, kaip vartoti amiodaroną SKM gydyti ir profilaktikai
| Klasės |
Liga |
Pirminė profilaktika |
Gydymas atgaivinus po SKM |
| IIa |
Po MI |
Esant ar nesant ŠN |
SkT/virpėjimas |
| IIa |
Po MI |
|
|
| IIa |
Aortos stenozė |
Didelės rizikos pacientai |
|
| IIb |
Hipertrofinė KMP |
Kai kuriems pacientams, turintiems ritmo sutrikimų |
|
| IIb |
Dilatacinė KMP |
Kai kuriems su SkT |
|
| IIb |
WPW |
Nesant simptomų, kaip alternatyva abliacijai |
|
23. Dažniausiai vartojamų vaistų dozės pacientams, atgaivintiems po SKM, gydyti ir pirminei profilaktikai.
23.1. Kai reikia skirti beta blokatorius, gali būti vartojamas metoprololis – 25–200 mg per parą per os, arba gali būti skiriamos kitų beta blokatorių ekvivalentiškos dozės. Amiodarono palaikomoji dozė – 200–400 mg per parą – skiriama po 4–6 g įsotinamosios dozės (kuri skiriama per keletą dienų, 600–1200 mg per parą).
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos ministro 2004 m. liepos 5 d.
įsakymu Nr. V-506
PAROKSIZMINIŲ TACHIKARDIJŲ DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO LĖŠŲ, METODIKA
I. BENDROSIOS NUOSTATOS
1. Paroksizminė tachikardija (toliau – PT) – tai dažno širdies plakimo priepuolis, kuriam būdinga:
2. Pagal ritmo sutrikimo substrato lokalizaciją paroksizminės tachikardijos yra skirstomos į skilvelines (toliau – SkT) ir supraventrikulines tachikardijas (toliau – SVT). SVT skirstomos į prieširdines, atrioventrikulinės mazgines ir atrioventrikulines reciprokines tachikardijas, esant papildomiems laidumo pluoštams.
II. DIAGNOSTIKA IR TYRIMAI
Kai įtariama PT, apylinkės terapeutas arba bendrosios praktikos gydytojas:
3.1. Įvertina kliniką. Paroksizminėms tachikardijoms būdinga:
3.1.4. pacientai PT priepuolio metu skundžiasi nemaloniu jutimu krūtinėje, dusuliu, galvos svaigimu, kartais įvyksta sinkopė;
3.2 Atlieka diagnostinius tyrimus:
3.2.1. užregistruoja ir įvertina paciento, esančio ramybės būsenos, 12 derivacijų elektrokardiogramą (toliau – EKG);
3.1.2. esant galimybei, atlieka 12 derivacijų EKG ritmo sutrikimo metu. Jei paciento būklė yra sunki, pakanka užrašyti bent vieną EKG derivaciją prieš nutraukiant priepuolį. EKG vertinama:
3.2. PT diagnozuojama atlikus kardiogramą (bent vieną derivaciją) priepuolio metu. Pirmą kartą diagnozavus paroksizminę tachikardiją, pacientas siunčiamas pas gydytoją kardiologą tachikardijos priežasčiai nustatyti ir tolesnio gydymo taktikai parinkti.
4. Gydytojas kardiologas esant reikalui atlieka:
III. PAROKSIZMINĖS TACHIKARDIJOS GYDYMAS
IV. SIAURŲ QRS KOMPLEKSŲ TACHIKARDIJOS PRIEPUOLIO NUTRAUKIMAS
7. Siaurų QRS kompleksų tachikardija yra tokia tachikardija, kurios metu QRS kompleksų plotis yra mažesnis nei 120 ms.
9. Jei hemodinamika yra stabili:
9.1. atliekami vegetaciniai mėginiai (Valsalvos mėginys, miego ančio masažas, vėmimas, veido panardinimas į šaltą +5 C° vandenį);
9.8. skiriama digoksino – 0,25–0,5 mg į veną.
* Vaistas nekompensuojamas iš Privalomojo sveikatos draudimo fondo biudžeto (toliau – PSDF) lėšų. Vadovaujantis Europos kardiologų draugijos ir Amerikos kardiologų kolegijos/Amerikos širdies asociacijos gairėmis, vaistas įtrauktas į gydymo metodikas, nes yra vienas iš saugiausių vaistų nutraukiant siaurų QRS kompleksų tachikardijos priepuolius.
V. PLAČIŲ QRS KOMPLEKSŲ TACHIKARDIJOS PRIEPUOLIO NUTRAUKIMAS
10. Plačių QRS kompleksų tachikardija yra tokia tachikardija, kurios metu QRS kompleksų plotis yra didesnis nei 120 ms.
12. Jei hemodinamika yra stabili, leidžiama:
12.1. amiodarono – 150–450 mg į veną (pirmo pasirinkimo vaistas, skiriamas pacientams, kurių labai sutrikusi kairiojo skilvelio funkcija). Netinka pacientams, kuriems polimorfinė verpstinė plačių QRS kompleksų tachikardija kyla dėl ilgo QT intervalo;
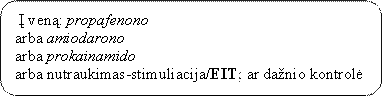
VI. PAROKSIZMINĖS TACHIKARDIJOS PRIEPUOLIO NUTRAUKIMO ALGORITMAS
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()

![]()
![]()

![]()
![]()
![]()
![]()

![]()
![]()
![]()



![]()





EIT – elektroimpulsoterapija
* Vaistas nekompensuojamas iš PSDF lėšų.
PASTABA. Jei hemodinamika nestabili, priepuolis nutraukiamas EIT.
VII. SUPRAVENTRIKULINIŲ TACHIKARDIJŲ GYDYMAS
13. SVT gali būti ilgalaikė (trunkanti ilgiau nei 30 sekundžių) ir trumpalaikė (trunkanti trumpiau nei 30 sekundžių).
VIII. PRIEŠIRDINĖS TACHIKARDIJOS
16. Neadekvati sinusinė tachikardija yra pastovus sinusinio ritmo padažnėjimas daugiau nei 100 k./min., kuris neatitinka fizinio ir emocinio krūvio, ligos būklės ar vaisto poveikio.
17. Diagnostikos kriterijai:
17.1. pastovi sinusinė tachikardija (daugiau nei 100 k./min.) dieną, normalus dažnis naktį, kurį patvirtina Holterio monitoravimas;
17.3. P bangos morfologija ir endokardinio sužadinimo seka yra tokios pačios kaip ir sinusinio ritmo metu;
18.Gydymas:
19. Diagnostikos kriterijai:
19.2. P bangos morfologija ir endokardinio sužadinimo seka yra tokios pačios kaip ir sinusinio ritmo metu;
19.3. tachikardija yra sukeliama ir/ar nutraukiama prieširdine ekstrasistole arba prieširdiniu stimulu;
20. Gydymas:
22. Fokalinė prieširdinė tachikardija – tai prieširdinė tachikardija, kuriai būdingas išcentrinis sužadinimo bangos sklidimas iš židinio, esančio už sinusinio mazgo ribų prieširdyje.
23. Diagnostiniai kriterijai:
23.2. P banga tachikardijos metu paprastai registruojama antroje tachikardijos ciklo (R-R intervalo) dalyje;
25. Gydymas:
25.3. jei pacientas atsisako visiško tachikardijos priežasties pašalinimo ir yra poreikis apsaugoti pacientą nuo SVT priepuolio, skiriama:
IX. ATRIOVENTRIKULINĖS MAZGINĖS TACHIKARDIJOS
27. AV mazginė reciprokinė tachikardija yra SVT, kuri gali kilti dėl skirtingomis laidumo ir refrakteriškumo savybėmis pasižyminčių AV mazgo takų.
28. Diagnostikos kriterijai:
29.1. tachikardija dažniausiai kyla šuoliškai pailgėjus atrioventrikulinio sklidimo AV mazge laikui;
29.2. retrogradinė siaura P banga gali būti registruojama prieš QRS kompleksą arba viduryje tarp QRS kompleksų;
30. Gydymas:
30.3. jei pacientas atsisako visiško tachikardijos priežasties pašalinimo ir reikia jį apsaugoti nuo SVT priepuolio, skiriama:
30.4. jei priepuoliai yra reti, pacientas juos toleruoja ir nenori visiškai pašalinti tachikardijos priežasties, palaikomojo gydymo antiaritminiais vaistais galima ir neskirti, o kilusį priepuolį nutraukti „tablete iš kišenės“:
32. AV mazginė automatinė tachikardija yra SVT, kuri kyla dėl padidėjusio AV mazgo, jungties ar Hiso pluošto ląstelių automatinio aktyvumo.
33. Diagnostikos kriterijai:
34. Gydymas:
X. ATRIOVENTRIKULINĖS RECIPROKINĖS TACHIKARDIJOS ESANT PAPILDOMIEMS LAIDUMO PLUOŠTAMS
36. Atrioventrikulinė ortodrominė tachikardija yra SVT, kurios metu sužadinimo banga antegradine kryptimi sklinda normalia širdies laidžiąja sistema (AV mazgu ir Hiso pluoštu), o retrogradine kryptimi iš skilvelių į prieširdžius sugrįžta papildomu laidumo pluoštu.
37. Sinusinio ritmo metu papildomas laidumo pluoštas gali būti laidus antegradine kryptimi. Tokiu atveju EKG matomas WPW fenomenas: trumpas PQ intervalas bei delta banga.
38. Jei papildomas laidumo pluoštas yra laidus tiktai retrogradine kryptimi, tai sinusinio ritmo metu PQ intervalas bus normalus ir EKG įprastinė.
39. Diagnostikos kriterijai:
39.2. retai retrogradinė P banga gali būti registruojama prieš QRS kompleksą arba viduryje tarp QRS kompleksų;
40. Gydymas:
40.3. jei pacientas atsisako visiško tachikardijos priežasties pašalinimo ir reikia jį apsaugoti nuo SVT priepuolio atkryčių, skiriama:
40.4. Jei priepuoliai yra reti, pacientas juos toleruoja ir nenori visiškai pašalinti tachikardijos priežasties, palaikomojo gydymo antiaritminiais vaistais galima ir neskirti, o kilus priepuoliui jį nutraukti „tablete iš kišenės“:
42. Atrioventrikulinė antidrominė tachikardija yra PT, kurios metu sužadinimo banga antegradine kryptimi sklinda papildomu laidumo pluoštu, o retrogradine kryptimi iš skilvelių į prieširdžius sugrįžta normalia širdies laidžiąja sistema (AV mazgu ir Hiso pluoštu) arba kitu papildomu laidumo pluoštu.
43. Diagnostikos kriterijai:
43.2. sinusinio ritmo metu papildomas laidumo pluoštas yra laidus antegradine kryptimi. Tokiu atveju EKG matomas preeksitacinis fenomenas: dažniausiai trumpas PQ intervalas bei delta banga;
43.3. delta bangos poliariškumas dažniausiai atitinka QRS kompleksų poliarizaciją plačių QRS kompleksų tachikardijos metu. Retrogradinė P banga SVT metu matoma retai, ji dažniausiai registruojama 100–140 ms už QRS komplekso;
44. Gydymas:
44.3. jei pacientas atsisako visiško tachikardijos priežasties pašalinimo ir yra poreikis apsaugoti pacientą nuo SVT priepuolio atkryčių, skiriama:
XI. PRIEŠIRDŽIŲ VIRPĖJIMAS, ESANT PAPILDOMAM LAIDUMO PLUOŠTUI (ESANT WPW SINDROMUI, TLK 10 KODAS I45.6)
45. Prieširdžių virpėjimo metu sužadinimas į skilvelius patenka ne tik pro AV mazgą bei Hiso pluoštą, bet ir pro papildomą laidumo pluoštą.
46. Laidumas pro papildomą pluoštą gali būti daug didesnis nei pro normalią laidžiąją sistemą, todėl PV priepuolio metu skilvelių susitraukimo dažnis gali būti pavojingai didelis (250–350 k./min.), o šis ritmo sutrikimas gali degeneruoti į skilvelių virpėjimą.
47. Diagnostikos kriterijai:
47.2. sinusinio ritmo metu papildomas laidumo pluoštas yra laidus antegradine kryptimi. Tokiu atveju EKG matomas preeksitacinis fenomenas: dažniausiai trumpas PQ intervalas bei delta banga;
47.3. delta bangos poliarizacija dažniausiai atitinka QRS kompleksų poliarizaciją plačių QRS kompleksų tachikardijos metu. Retrogradinė P banga SVT metu matoma retai, ji dažniausiai registruojama 100–140 ms už QRS komplekso;
48. Gydymas:
48.3. jei pacientas atsisako visiško tachikardijos priežasties pašalinimo ir reikia apsaugoti jį nuo SVT priepuolio atkryčių, skiriama:
XII. SKILVELINIŲ TACHIKARDIJŲ KLASIFIKAVIMAS
49. Skilveline tachikardija vadinama tokia tachikardija, kurios priežastis ir kilimo mechanizmas yra skilveliuose.
50. Tachikardijos metu prieširdžiai gali būti sužadinami retrogradiškai santykiu 1:1, galima retrogradinė VA blokada (santykiu 2:1, netaisyklinga ir t. t.) arba visiška skilvelių ir prieširdžių veiklos disociacija.
51. Diagnostikos kriterijai:
52. Skilvelinė tachikardija pagal EKG morfologiją skiriama į:
53. Skilvelinė tachikardija pagal trukmę skiriama į:
54. Monomorfinė skilvelinė tachikardija pagal kilmę skiriama į:
54.1. susijusią su struktūrine širdies liga:
55. Polimorfinė skilvelinė tachikardija pagal kilmę skiriama į:
55.1. susijusią su ilgu QT intervalu:
XIII. SKILVELINIŲ TACHIKARDIJŲ GYDYMAS
56. Skilvelinės tachikardijos priepuolis EKG pasireiškia kaip plačių QRS kompleksų tachikardija, todėl nutraukiamas būdais, išvardytais V skyriuje.
57. Monomorfinė skilvelinė tachikardija, nesusijusi su struktūrine širdies liga:
57.1. jei SkT priežastis – intoksikacija medikamentais, cheminėmis medžiagomis, elektrolitų disbalansas – reikia pašalinti priežastį;
57.2. esant DS ar KS išvarymo trakto tachikardijai, skiriama:
57.3. esant Hiso pluošto kojyčių ar su His-Purkinjė sistema susijusiai tachikardijai:
57.4. Jei medikamentinis gydymas neefektyvus arba pacientas pageidauja visiškai pašalinti tachikardijos priežastį – taikomas intrakardinis EFT bei SkT substrato perkateterinė RDA.
58. Monomorfinė skilvelinė tachikardija, susijusi su struktūrine širdies liga:
58.1. Pacientams, persirgusiems miokardo infarktu, sergantiems dilatacine KMP, arba jei yra kitos struktūrinės širdies ligos požymių, skiriama amiodarono – 200–400 mg per parą per os (palaikomoji dozė).
59. Polimorfinė skilvelinė tachikardija, nesusijusi su struktūrine širdies liga:
59.1. Pacientams, kuriems diagnozuotas įgimtas ilgas QT intervalas arba katecholaminerginė SkT, skiriama metoprololio – 100–200 mg per parą per os.
59.2. Pacientams, kuriems diagnozuotas įgytas ilgas QT intervalas:
60. Polimorfinė skilvelinė tachikardija, susijusi su struktūrine širdies liga: pacientams, persirgusiems miokardo infarktu arba sergantiems dilatacine kardiomiopatija, skiriama amiodarono – 200–400 mg per parą per os (palaikomoji dozė).
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos ministro 2004 m. liepos 5 d.
įsakymu Nr. V-506
PRIEŠIRDŽIŲ VIRPĖJIMO IR PRIEŠIRDŽIŲ PLAZDĖJIMO DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO LĖŠŲ, METODIKA
I. BENDROSIOS NUOSTATOS
1. Prieširdžių virpėjimas – supraventrikulinė aritmija, apibūdinama kaip dažni ir neritmiški prieširdžių susitraukimai.
2. Prieširdžių plazdėjimas – supraventrikulinė aritmija, apibūdinama kaip reguliari prieširdžių tachikardija, kurios dažnis paprastai yra 230–350 kartų per minutę.
3. Prieširdžių virpėjimas (toliau – PV) – vienas dažniausių širdies ritmo sutrikimų, sudaro apie 35 proc. visų širdies ritmo sutrikimų, dėl kurių hospitalizuojami pacientai. Ši aritmija nustatoma 0,4 proc. bendrosios populiacijos individų, sergamumo PV didėjimas priklauso nuo amžiaus. Prieširdžių plazdėjimas (toliau – PP) sudaro apie 5 proc. visų širdies ritmo sutrikimų, dėl kurių hospitalizuojami pacientai. Sergant PV insulto rizika bendrojoje populiacijoje 2–7 kartus yra didesnė. Framinghamo studijos duomenimis, pacientų, sergančių PV, mirštamumas 2 kartus didesnis, palyginti su tais, kuriems buvo diagnozuotas sinusinis ritmas. Įvairių studijų duomenimis, tromboembolinių komplikacijų rizika, sergant PP, sudaro 1,7–7 proc..
II. KLASIFIKACIJA
Klinikiniai prieširdžių virpėjimo tipai
![]()


![]()


![]()





1 – epizodas, trunkantis 7 ar mažiau parų (dažniausia mažiau nei 24 val.);
2 – epizodas, trunkantis paprastai daugiau nei 7 paras;
3 – kardioversija nesėkminga arba netaikyta;
4 – nuolat pasikartojantis paroksizminis ar persistentinis PV.
III. SU PRIEŠIRDŽIŲ VIRPĖJIMU IR PLAZDĖJIMU SUSIJUSIOS KLINIKINĖS BŪKLĖS IR LIGOS
5. Ūminės: alkoholis, chirurginė intervencija, elektros trauma, plaučių arterijos embolija, plaučių ligos, hipertiroidizmas, elektrolitų balanso sutrikimas, infekcija.
6. PV, susijęs su struktūrine širdies liga: vožtuvų patologija (dažniausiai mitralinė yda), arterinė hipertenzija (ypač esant kairiojo skilvelio hipertrofijai, (toliau – KSH), koronarinė širdies liga, (toliau – KŠL), kardiomiopatijos, įgimtos širdies ydos, sinusinio mazgo disfunkcija.
7. PV, nesusijęs su struktūrine širdies liga: dažniausiai jaunų (iki 60 m.) pacientų; 30–45 proc. paroksizminis PV, 20–25 proc. – persistentinis PV.
IV. PRIEŠIRDŽIŲ VIRPĖJIMO IR PLAZDĖJIMO DIAGNOSTIKOS KRITERIJAI
9. PV ir PP įtarimas.
9.1. PV įtariamas:
9.1.1. jei pacientas skundžiasi dažnu ir neritmingu širdies plakimu, o apžiūros metu nustatomas nereguliarus pulsas; nespecifiniais negalavimais, dažniausiai susijusiais su širdies nepakankamumu (toliau – ŠN), ar KŠL: sumažėjusiu fizinio krūvio toleravimu, dusuliu ramybės ir/ar fizinio krūvio metu, bendru silpnumu, galvos svaigimu, skausmu krūtinėje;
10. PV ir PP diagnozavimas.
10.1. PV diagnozuojamas atlikus bent 1 derivacijos elektrokardiogramą (toliau – EKG) ar Holterio 24 val. EKG monitoravimo tyrimą: P danteliai neregistruojami, dažnos, nereguliarios virpėjimo bangos, nereguliarus skilvelių susitraukimas (jei normalus atrioventrikulinis laidumas). Reguliarūs R–R intervalai ir reti skilvelių susitraukimai diagnozuojami, kai yra visiška atrioventrikulinė blokada. Plačių QRS kompleksų neritmiška tachikardija yra PV su Hiso pluošto kojytės blokada ar su laidumu per papildomus laidumo takus.
10.2. Tipinis „prieš laikrodžio rodyklę“ PP diagnozuojamas, atlikus 12 derivacijų EKG: neigiamos „pjūklo“ pavidalo F bangos II, III, aVF ir mažos amplitudės I, aVL derivacijose. R–R intervalai gali būti reguliarūs arba nereguliarūs (kai keičiasi atrioventrikulinis laidumas). Atsižvelgiant į atrioventrikulinį laidumą, PP gali būti tachisistolinis, normosistolinis ir bradisistolinis.
V. TYRIMAI
11. Minimalus tyrimas, diagnozavus PV/PP, kurį atlieka bendrosios praktikos gydytojas ar apylinkės terapeutas.
11.1. Anamnezė ir objektyvus tyrimas, kurių metu nustatoma:
11.1.4. PV/PP dažnis, trukmė, predisponuojamieji veiksniai, ankstesnių PV/PP epizodų tipas ir nutraukimo būdai;
12. Bendrosios praktikos gydytojas ar apylinkės terapeutas gali siųsti pacientą pas kitus gydytojus specialistus, kai įtariama, kad PV/PP galėjo lemti ar jo gydymui gali turėti reikšmės kitų organų sistemų ligos (gydytojų: endokrinologo, pulmonologo, hematologo ir kt.).
13. Jeigu diagnozavus PV/PP pacientas serga ir 16 skyriuje išvardytomis ligomis ar būklėmis, dėl kurių padidėja gyvybei grėsmingų komplikacijų rizika, pacientas turi būti siunčiamas į stacionarą. Pacientams, kuriems diagnozuojamas PV/PP, ir jo trukmė <48 val., reikia grąžinti sinusinį ritmą per 48 val. nuo PV/PP kilimo pradžios. Visais kitais atvejais, diagnozavus PV/PP, jei jo trukmė >48 val. arba nežinoma, bendrosios praktikos gydytojas ar apylinkės terapeutas turi skirti širdies susitraukimų dažnį (toliau – ŠSD) retinančius vaistus ir varfariną (esant kontraindikacijoms – aspiriną), kaip aprašyta 23 skyriuje, atlikti anksčiau išvardytus tyrimus ir siųsti pacientą pas gydytoją kardiologą.
14. Gydytojas kardiologas, esant reikalui, atlieka šiuos tyrimus:
14.2. Laboratorinius kraujo tyrimus:
14.2.2. skydliaukės hormonų (tireotropinio hormono (toliau – TTH) ir laisvo tiroksino (toliau – LT4);
15. Gydytojas kardiologas gali siųsti pacientą pas kitus gydytojus specialistus, kai įtariama, kad PV/PP galėjo lemti ar jo gydymui gali turėti reikšmės kitų organų sistemų ligos (endokrinologo, pulmonologo, hematologo ir kt.).
16. Gyvybei pavojingų aritmijų ar būklių riziką didinančios ligos ir būklės sergant PV/PP:
16.1. antegradiškai funkcionuojantis papildomas laidumo pluoštas, kai trumpiausias RR intervalas ≤ 250 ms;
16.2. ryškus KS sistolinės funkcijos nepakankamumas – KS išstūmimo frakcija (toliau – IF) mažesnė kaip 30 proc. (tachisistolinis PV/PP gali nulemti gyvybei pavojingą būklę – plaučių edemą);
17. Ligos ir būklės, kurios gali lemti gyvybei pavojingus širdies ritmo ir laidumo sutrikimus, gydant PV/PP antiaritmiškai veikiančiais vaistais:
17.1. vidutinė ir didelė kairiojo skilvelio hipertrofija, (tarpskilvelinė pertvara diastolėje (toliau – TSPd) ir/ar kairiojo skilvelio užpakalinė sienelė diastolėje (toliau – KSUSd) daugiau kaip 14 mm);
18. Intrakardinis elektrofiziologinis tyrimas:
18.2. kai kartu su PV egzistuoja predisponuojamosios aritmijos – PP ir paroksizminė supraventrikulinė tachikardija, o PV medikamentinis gydymas neefektyvus;
18.3. kai įtariamas fokalinis PV, o medikamentinis gydymas neefektyvus ar pacientas dėl objektyvių priežasčių negali būti gydomas vaistais;
VI. GYDYMO PRINCIPAI
20. Kardioversija – procedūra, kuria pacientui, dažniausiai sergančiam persistentiniu PV/PP, siekiama grąžinti sinusinį ritmą.
20.1. Apie kardioversijos tikslingumą ir būdą, kai nėra indikacijų skubiai grąžinti sinusinį ritmą, sprendžia gydytojas kardiologas. Kardioversija pacientams, kurių PV/PP trukmė <48 val. arba jie nuolat vartoja varfariną, o tarptautinis normalizuotas santykis (toliau – TNS) paskutines 3–4 sav. buvo 2,0–3,0, atliekama tuojau pat. Be pacientų paruošimo antikoaguliantais, elektrinė kardioversija atliekama ir skubiais atvejais. Visais kitais atvejais kardioversija atliekama tik vartojant antikoaguliantus atitinkamai parengus pacientą (aprašyta 23 punkte).
20.2. Elektrinė kardioversija atliekama stacionare intensyviosios kardiologijos ar reanimacijos skyriuose, operacinėse, kur yra reikalinga įranga ir specialistai.
20.2.1. Skubi elektrinė kardioversija atliekama esant PV ar PP šiais atvejais:
20.2.2. Bendrosios praktikos gydytojas, apylinkės terapeutas ar gydytojas kardiologas privalo pacientą kuo skubiau siųsti į stacionarą visais 20.2.1 punkte išvardytais atvejais.
20.3. Medikamentinė kardioversija. Jeigu vaistas sinusiniam ritmui grąžinti skiriamas pirmą kartą arba jo vartojimo būdas yra parenterinis, pacientui vaistas turi būti skiriamas sveikatos priežiūros įstaigoje. Vaistą, skirtą medikamentinei kardioversijai, parenka gydytojas kardiologas. Jei pacientas jau yra vartojęs peroralinį antiaritminį vaistą, skirtą kardioversijai, jei nėra kontraindikacijų vėl jį skirti, kardioversiją ambulatoriškai gali atlikti ir bendrosios praktikos gydytojas ar apylinkės terapeutas.
20.3.1. Vaistai, skiriami medikamentinei kardioversijai:
20.3.2. Jeigu PV/PP trunka mažiau arba lygiai 7 d.:
20.3.2.1. Pirmo pasirinkimo vaistas – propafenonas per os ar į veną (kai pacientas neserga struktūrine širdies liga ar nedidele KSH, kai TSPd ir/ar KSUSd <14mm). Skiriant vaistą PP sergančiam pacientui, būtina kartu skirti verapamilį ar metoprololį, nes propafenonas gali sulėtinti plazdėjimo dažnį ir sukelti atrioventrikulinį laidumą 1:1.
20.3.2.2. Antro pasirinkimo vaistai:
20.3.2.2.1. Amiodaronas per os ar į veną (skiriamas, kai žinoma, kad propafenonas neefektyvus ar pacientas jo netoleruoja, kai pacientas serga struktūrine širdies liga: KŠL, ŠN, KSH (TSPd ir/arKSUSd ≥14mm), anksčiau skiriant propafenoną buvo proaritmija).
20.3.3. Jeigu PV/PP trunka daugiau kaip 7 d., pirmo pasirinkimo vaistas – amiodaronas per os ar į veną;
20.3.4. sergant PP medikamentinė kardioversija mažai efektyvi, didelių randomizuotų studijų nėra.
PASTABA. Gydant PV/PP, visada pirmiausia reikia šalinti ir gydyti ligas bei būkles, kurios gali sukelti ritmo sutrikimą, palaikyti jį ar turėti reikšmės gydymui vaistais.
1 lentelė. Sinusinio ritmo grąžinimo vaistai, skiriami pacientams, sergantiems PV/PP
| Vaistas |
Skyrimo būdas |
Dozavimas |
Galimos komplikacijos |
| Propafeno-nas |
Per os
Į veną |
600 mg
1,5–2,0 mg/kg per 10–20 min. |
Hipotenzija, prieširdžių plazdėjimas 1:1 |
| Amiodaronas |
Per os
Į veną/per os |
Stacionare: 1,2–1,8 g per parą, dalijant paros dozę į 3 dalis, iki suminės 10 g dozės, po to – 100–400 mg per parą. Ambulatoriškai: 600–800 mg per parą, dalijant paros dozę per 3 dalis, iki suminės 10 g dozės, po to – 200–400 mg per parą.
5–7 mg/kg per 30–60 min., po to – 1,2–1,8 g per parą į veną ar per os, dalijant paros dozę į 3 dalis, iki suminės 10 g dozės, po to – 100–400 mg per parą. |
Hipotenzija, bradikardija, QT pailgėjimas, polimorfinė „verpstinė“ skilvelių tachikardija (torsade de pointes) – retai, virškinamojo trakto sutrikimas, konstipacija, flebitas (skiriant į veną) |
| Chinidinas |
Per os |
0,75–1,5 g per 6–12 val., dozę dalijant po 0,2 g kas 2 val. Kartu skirti skilvelių susitraukimo dažnį retinančius vaistus. |
QT pailgėjimas, polimorfinė „verpstinė“ skilvelių tachikardija (torsade de pointes), virškinamojo trakto sutrikimas, hipotenzija |
21. PV ir PP atkryčių profilaktika.
21.1. Gydymo objektas – paroksizminis PV/PP ir persistentinis PV/PP po kardioversijos. Visais atvejais pirmiausia turi būti gydomos ir šalinamos ligos bei būklės, sukeliančios ar predisponuojančios PV/PP. Antiaritminių vaistų skyrimas indikuotinas, kai paroksizminis PV/PP ar persistentinio PV/PP epizodai yra simptominiai, kai PV/PP sukelia ūminį širdies nepakankamumą ar pablogina jau esantį, kai yra tachikardiomiopatijos išsivystymo pavojus. Antiaritmiškai veikiantys vaistai ilgam vartoti paprastai neskiriami po pirmojo PV/PP epizodo, jeigu pacientas neserga struktūrine širdies liga.
21.2. Vaistai, skiriami PV/PP atkryčių profilaktikai:
21.3. Antiaritminis vaistas skiriamas atsižvelgiant ne tik į jo efektyvumą, bet, pirmiausia, – į jo saugumą ir struktūrinę širdies ligą. Jeigu monoterapija neefektyvi, galima antiaritmiškai veikiančių vaistų kombinacija.
21.4. Pirmo pasirinkimo vaistai (gali askirti bendrosios praktikos gydytojas ar apylinkės terapeutas):
21.4.1. Metoprololis (modifikuoto poveikio) – kai PV/PP kyla tik fizinio krūvio metu, idiopatinis PV, kai PV kyla dėl adrenerginės sistemos suaktyvėjimo. Skiriama 50–200 mg per os 1–2 kartus per dieną, maksimali vienkartinė dozė – 100 mg.
21.4.2. Verapamilis (modifikuoto poveikio) – 120–480 mg per os esant metoprololio skyrimo kontraindikacijoms.
21.5. Antro pasirinkimo vaistai (skiria gydytojas kardiologas):
21.5.1. Amiodaronas – kai neefektyvus propafenonas, skiriant jį ne <1 mėn., kai pacientas serga struktūrine širdies liga (KŠL, ŠN, KSH (TSPd ir/ar KSUSd ≥14 mm), kai netoleruoja propafenono ar anksčiau sirgo proaritmija dėl šio vaisto vartojimo. Skiriama 200–400 mg 1–2 kartus per dieną po pradinės įsotinamosios dozės (4,2 g). Maksimali vienkartinė įsotinamoji dozė – 600 mg, palaikomoji – 200 mg.
21.5.2. Rezervinis vaistas (skiriamas, kai neefektyvus propafenonas ir amiodaronas ar yra kontraindikacijų šiems vaistams pacientui nesergant struktūrine širdies liga, taip pat kai pacientas serga KŠL, o amiodaronas neefektyvus ar yra kontraindikacijų):
21.6. Kai monoterapija neefektyvi, gydytojas kardiologas gali paskirti antiaritmiškai veikiančių vaistų derinį:
21.7. Kai gydymas vaistais neefektyvus, o PV/PP išlieka simptominis ar progresuoja tachikardiomiopatija, pacientas turi būti siunčiamas pas gydytoją kardiologą dėl intervencinio gydymo.
21.8. PP dažniausiai atsparus gydymui vaistais, be to, kai kurie antiaritmiškai veikiantys vaistai, skiriami kitiems ritmo sutrikimams gydyti, ypač IC klasės, gali sukelti PP. Todėl šie pacientai, kai gydymas vaistais neefektyvus, PP yra simptominis ar progresuoja tachikardiomiopatija, turi būti siunčiami pas gydytoją kardiologą dėl intervencinio gydymo.
22. Širdies susitraukimo dažnio kontrolė.
22.1. Gydymas skiriamas, kai yra:
22.2. Paskyrus vaistą, retinantį skilvelių susitraukimų dažnį, per 2 savaičių laikotarpį įvertinamas gydymo efektyvumas, atliekant fizinio krūvio mėginį (veloergometriją ar 6 min. vaikščiojimo testą) ir/ar Holterio 24 val. EKG monitoravimą. Holterio 24 val. EKG monitoravimas turi būti atliktas ir tais atvejais, kai kliniškai įtariami bradisistolijos epizodai, gydant PV/PP, bet neužregistruoti paviršinėje 12 derivacijų EKG.
22.3. Vaistai, skiriami ŠSD kontroliuoti:
22.4. Pirmo pasirinkimo vaistai (gali paskirti bendrosios praktikos gydytojas ar apylinkės terapeutas):
22.4.2. verapamilis (modifikuoto poveikio) – 120–480 mg per parą per os, dozę dalijant per 2 kartus;
22.4.3. digoksinas – šis vaistas neveikia tachisistolijos fizinio krūvio metu, todėl dažniausiai skiriamas kartu su vienu iš anksčiau išvardytų vaistų. Vienas digoksinas skiriamas, kai metoprololis ir verapamilis kontraindikuotini, arba vyresniems pacientams, kurių mažas judrumas. Įsotinamoji dozė – 1,5 mg, palaikomoji – 0,125–0,375 mg per parą per os.
22.5. Antro pasirinkimo vaistas (skiria gydytojas kardiologas):
22.5.1. amiodaronas. Suminė įsotinamoji dozė – 4,2 g, palaikomoji – 100–200 mg per parą per os. Reikia prisiminti, kad amiodaronas didina digoksino koncentraciją kraujyje (ypač, kai yra inkstų funkcijos nepakankamumas) ir varfarino antikoaguliacinį veikimą. Paskyrus amiodaroną pacientui, kuris jau vartoja varfariną, pastarojo dozė pagal protrombino aktyvumą ir TNS turi būti nustatoma iš naujo.
23. Tromboembolinių komplikacijų profilaktika.
23.1. Vaistai, skiriami tromboembolinių komplikacijų profilaktikai, sergant PV/PP:
23.1.1. aspirinas – 325 mg per parą per os (nekompensuojamas iš Privalomojo sveikatos draudimo fondo biudžeto lėšų);
23.2. Visiems pacientams, sergantiems pasikartojančiu paroksizminiu PV/PP, persistentiniu PV/PP ir permanentiniu PV/PP, kai kartu nustatoma didelė ar vidutinė tromboemboliniu komplikacijų rizika, būtina skirti, jei nėra kontraindikacijų, netiesiogiai veikiantį antikoaguliantą – varfariną, palaikant TNS nuo 2,0 iki 3,0. Kai yra širdies vožtuvų ydų, vožtuvų protezų, TNS turi būti palaikomas priklausomai nuo ydos, protezo tipo, bet ne mažesnis nei 2,0 ir ne didesnis nei 4,5. Paskyrus varfariną, TNS tiriamas 3–4 dieną, po to kasdien iki pasiekiama terapinė TNS riba. Pasiekus terapinę TNS ribą, pirmą mėnesį TNS turi būti nustatomas 1 kartą per savaitę, vėliau – 1 kartą per mėnesį, arba keičiant gydymą vaistais ar dėl šalutinio vaisto poveikio. Esant ryškiam ŠN (III–IV NYHA funkcinė klasė), TNS turi būti tiriamas ne rečiau kaip 2 kartus per mėnesį. Kai maža tromboembolinių komplikacijų rizika arba yra varfarino vartojimo kontraindikacijų, skiriamas aspirinas – 325 mg per parą. Netiesiogiai veikiančių antikoaguliantų skyrimo poreikis turi būti nustatomas reguliariai kas 3 mėnesius (esant paroksizminiam ar persistentiniam PV/PP).
2 lentelė. Tromboembolinių komplikacijų rizikos grupės, sergant PV/PP, kai nėra širdies vožtuvų patologijos
| Didelė rizika |
Vidutinė rizika |
Maža rizika |
| Amžius > 75 m. Arterinė hipertenzija KŠL Cukrinis diabetas Kairiojo skilvelio disfunkcija Buvusios tromboembolinės komplikacijos |
Amžius – 65–75 m. Cukrinis diabetas KŠL Tireotoksikozė Arterinė hipertenzija
|
Amžius < 65 m. Nėra kitų rizikos faktorių |
23.3. Tromboembolinių komplikacijų profilaktika kardioversijos metu:
23.3.1. netiesiogiai veikiančius antikoaguliantus (varfariną) būtina skirti visada, nepaisant kardioversijos būdo, kai PV/PP trukmė >48 val. arba nežinoma;
23.3.3. perstemplinė echokardiografija dėl trombų širdies ertmėse – alternatyva varfarino skyrimui prieš kardioversiją. Po kardioversijos būtina skirti antikoaguliantus. Jeigu perstemplinės echokardiografijos metu nustatomi trombai širdies ertmėse, prieš kardioversiją ir po jos būtina 3–4 sav. skirti varfariną, palaikant TNS 2,0–3,0.
23.3.4. kardioversiją pacientams, be paruošimo antikoaguliantais, galima tik skubiais atvejais ar PV/PP trunkant iki 48 val., bet kartu būtina skirti hepariną (nekompensuojamas iš Privalomojo sveikatos draudimo fondo lėšų) į veną. Po kardioversijos turi būti skiriamas varfarinas 3–4 sav., palaikant TNS 2,0–3,0 (jei nėra širdies vožtuvų patologijos). Jeigu yra varfarino vartojimo kontraindikacijų, po kardioversijos skiriamas aspirinas – 325 mg 1 kartą per dieną.
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos ministro 2004 m. liepos 5 d.
įsakymu Nr. V-506
EKSTRASISTOLIJOS DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO lėšų, METODIKA
I. BENDROSIOS NUOSTATOS
1. Ekstrasistolija – tai priešlaikiniai širdies susitraukimai, sukeliami neįprasto širdies ritmo vedlio, t. y. ne sinusinio mazgo.
2. Ekstrasistolija įtariama, kai pacientas, esantis ramybės būsenos arba paveiktas fizinio ar emocinio krūvio, skundžiasi epizodiniais širdies ritmo permušimais. Ekstrasistolija gali sukelti silpnumą, galvos svaigimą, dėl jos gali sumažėti darbingumas. Dažnai ligoniai ekstrasistolių nejaučia arba atsitiktinai, pavyzdžiui, matuodamiesi arterinį kraujospūdį ar čiuopdami pulsą, pastebi jo sutrikimą (asimptominė ekstrasistolija).
3. Jei gydytojas, čiuopdamas paciento pulsą ar auskultuodamas jo širdies veiklą, pastebi priešlaikinius širdies susitraukimus, po kurių seka kompensacinė pauzė, preliminari diagnozė – ekstrasistolija. Tokiu atveju būtina auskultuoti paciento širdį 0,5–1,0 minutę ir medicinos dokumentuose pažymėti, kad girdima ekstrasistolių, nurodant jų skaičių per minutę, o preliminarią diagnozę formuluoti taip: „Ekstrasistolija (įtariama)“ (lot. Extrasystolia in suspitione).
II. EKSTRASISTOLIJOS DIAGNOSTIKOS KRITERIJAI
III. TYRIMAI IR KONSULTACIJOS
5. Įtaręs ekstrasistoliją, bendrosios praktikos gydytojas ar apylinkės terapeutas atlieka šiuos veiksmus:
5.1. Registruoja standartinę EKG. Jei ekstrasistolių nėra, užregistruojami ir 100 QRS kompleksų EKG II ir V1 derivacijose.
5.2. Jeigu aprašyto tyrimo metu ekstrasistolija nenustatoma, o įtarimas išlieka, arba ekstrasistolijos priežastis neaiški, pacientas siunčiamas pas gydytoją kardiologą konsultacijai (jis sprendžia, ar reikia atlikti dozuoto fizinio krūvio mėginį, 24 val. Holterio monitoravimą ir kitus tyrimus). Siuntime pas gydytoją kardiologą turi būti surašytos visos paciento diagnozės (ne tik vidaus ligų), nurodyti paciento paskutiniu metu vartoti vaistai, jų dozės ir toleravimas, alerginė anamnezė. Jei yra indikacijų, pacientas siunčiamas ir pas kitus gydytojus specialistus.
5.4. Jeigu pacientui paskutiniuosius 1–2 metus nebuvo atliktas krūtinės ląstos organų rentgenologinis tyrimas, o ekstrasistolija pasireiškė pirmą kartą, daroma krūtinės ląstos rentgenograma (-os) krūtinės ląstos organų patologijai nustatyti.
6. Gydytojas kardiologas atlieka šiuos tyrimus:
6.1. Dozuoto fizinio krūvio mėginį, kai reikia išsiaiškinti ekstrasistolijos požymius ir fizinio krūvio poveikį jiems.
6.2. Biocheminius kraujo tyrimus:
6.3. Imunologinius kraujo tyrimus (kai įtariamas miokarditas):
6.4. Hormoninius tyrimus:
6.5. Perstemplinį širdies elektrofiziologinį tyrimą, kai reikia atmesti sinusinio mazgo silpnumą, kaip sukeliantį ekstrasistoliją ir turintį įtakos jos medikamentinio gydymo galimybėms;
6.6. echokardioskopiją, kai reikia nustatyti, ar pacientas neserga struktūrine širdies liga ir kokia yra širdies sistolinė ir diastolinė funkcija;
6.7. Kai ekstrasistolijos priežastis neaiški, siekiant atmesti gretutinę patologiją, reikia siųsti pacientą pas kitus gydytojus specialistus.
6.8. Konsultuoja ir dėl tolesnio ekstrasistolijos gydymo, ypač kai liga atspari vaistams, taip pat kai ji nustatoma sergantiesiems 7 punkte išvardytomis ligomis ar kai jos charakteristikos atitinka nurodytąsias 8 punkte. Taip pat konsultuoja pacientus, kurių širdies ritmo ir laidumo sutrikimai kombinuoti, sprendžia dėl intervencinių tyrimų (intrakardinio elektrofiziologinio, koronarografijos) ir intervencinių gydymo metodų (ypač kai pacientą varginanti ekstrasistolijos priežastis yra dešiniajame skilvelyje).
IV. EKSTRASISTOLIJĄ SUKELIANČIOS IR ARITMIJŲ RIZIKĄ DIDINANČIOS LIGOS IR BŪKLĖS
7. Ligos, dėl kurių ekstrasistolija didina skilvelinės tachikardijos, skilvelių virpėjimo ir staigios aritminės mirties riziką:
7.2. lėtinė išeminė širdies liga, lydima ramybės krūtinės anginos, II–IV funkcinės klasės įtampos krūtinės anginos ar III-IV funkcinės klasės širdies nepakankamumo;
7.12. vaistų (antiaritminių, digoksino, l-tiroksino, teofilino, psichotropinių ir kt.), narkotikų,
alkoholio sukeltas proaritminis poveikis;
8. Ekstrasistolijos požymiai, rodantys jos galimą neigiamą įtaką ligos prognozei, sergant struktūrinėmis širdies ligomis, yra šie:
V. EKSTRASISTOLIJOS GYDYMO PRINCIPAI
9. Ekstrasistolijos priežastis ir ją sukeliančius veiksnius visada reikia šalinti, jei tik juos pasiseka išaiškinti.
10. Įvertinus paciento nusiskundimus, širdies ligos pobūdį, širdies nepakankamumą, ekstrasistolijos kiekybines ir kokybines charakteristikas, sinusinio ar kitokio ritmo dažnį, širdies laidumo funkciją, vartotų vaistų efektyvumą ir toleranciją, sprendžiama, ar:
11. Asimptominė ekstrasistolija, ypač jei nėra struktūrinės širdies ligos, dažniausiai negydoma. Ne visų ir struktūrinių širdies ligų sukeltos ekstrasistolės didina gyvybei pavojingų širdies aritmijų riziką (pvz.: kardiomiopatijos sukelta asimptominė ekstrasistolija nėra šalintina antiaritminiais vaistais).
VI. ANTIARITMINIAI VAISTAI, KOMPENSUOJAMI IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO LĖŠŲ
13. Kompensuojami yra šie antiaritminiai vaistai:
13.3. natrio kanalų blokatoriai:
15. Pirmojo sąrašo vaistai ekstrasistolijai gydyti (juos skiria bendrosios praktikos gydytojas, apylinkės terapeutas arba gydytojas kardiologas):
15.1.1. metoprololis (trumpo ir modifikuoto poveikio) – skilvelinei ir prieširdinei ekstrasistolijai gydyti;
16. Antrojo sąrašo vaistai ekstrasistolijai gydyti (juos skiria gydytojas kardiologas):
16.1. propafenonas – visų rūšių ekstrasistolijai gydyti, kai:
17. Rezerviniai antiaritminiai vaistai – prokainamidas ir meksiletinas (juos skiria gydytojas kardiologas) skilvelinei ekstrasistolijai gydyti, kai:
18. Įprastos antiaritminių vaistų dozės pateikiamos lentelėje:
Įprastos antiaritminių vaistų dozės
| Eil. Nr. |
VAISTAS |
VIENKARTINĖ DOZĖ (mg) |
PAROS DOZĖ (mg)
|
|
| Pradinė |
Palaikomoji |
|||
| 1. |
Amiodaronas
|
100–400 |
600–1200 |
100–400 |
| 2. |
Chinidino sulfatas |
200–400 |
600 |
600 |
| 3. |
Meksiletinas
|
200–400 |
600–1200 |
600 |
| 4. |
Metoprololis (trumpo ir modifikuoto poveikio) |
25–100 |
50–100 |
50–300 |
| 5. |
Propafenonas
|
150–300 |
450 |
450–900 |
| 6. |
Verapamilis: (trumpo ir modifikuoto poveikio) |
40–80 120–240 |
120–360 120–480 |
120–240 120–240 |
19. Parenkant antiaritminį vaistą, labai svarbu atsižvelgti ne tik į indikacijas, bet ir į kontraindikacijas, galimą sąveiką su kitais vaistais, o gydant pacientą svarbu kuo anksčiau pastebėti vaisto sukeliamą šalutinį poveikį, ypač proaritminį (ekstrasistolių pagausėjimą, kitos lokalizacijos ekstrasistolių atsiradimą, atrioventrikulinio ir intraventrikulinio laidumo sutrikimus, bradikardiją, hipotenziją ir kt.), ir spręsti, ar netikslinga gydymą vaistu skubiai nutraukti.
20. Ekstrasistolijos gydymo antiaritminiais vaistais trukmė labai individuali – nuo kelių dienų iki kelių mėnesių, o išimtiniais atvejais gali tęstis ir keletą metų.
21. Jei simptominė ekstrasistolija lydima sinusinės bradikardijos ar atrioventrikulinio mazgo laidumo sutrikimų, sprendžiama dėl kardiostimuliatoriaus implantacijos.