LIETUVOS RESPUBLIKOS SVEIKATOS APSAUGOS MINISTRAS
Į S A K Y M A S
DĖL LIGŲ DIAGNOSTIKOS BEI AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO, METODIKŲ PATVIRTINIMO
2002 m. rugpjūčio 14 d. nr. 422
Vilnius
Vykdydamas lietuvos respublikos vyriausybės 2001 m. Gruodžio 22 d. Nutarimą nr. 1595 „Dėl lietuvos respublikos vyriausybės 2000 m. Sausio 24 d. Nutarimo nr. 84 „dėl ambulatoriniam gydymui skirtų vaistų, kompensuojamų iš privalomojo sveikatos draudimo fondo biudžeto lėšų, bazinių kainų apskaičiavimo tvarkos patvirtinimo“ dalinio pakeitimo“ (žin., 2001, nr. 108-3957):
1. Tvirtinu pridedamas ligų diagnostikos bei ambulatorinio gydymo, kompensuojamo iš privalomojo sveikatos draudimo fondo lėšų, metodikas:
3. Nustatau, kad išrašant kompensuojamuosius vaistus šiomis metodikomis vadovautis nuo 2002 m. Spalio 1 d.
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
Ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
Cukrinio diabeto Diagnostikos kriterijų bei ambulatorinio gydymo, kompensuojamo iš privalomojo sveikatos draudimo fondo biudžeto, metodika CUKRINIO DIABETO DIAGNOSTIKA
Cukrinio diabeto (CD) diagnozė nekelia abejonių tik tada, kai yra specifiniai CD simptomai ir išreikšta hiperglikemija. Jei CD būdingų simptomų nėra, tai vienas glikemijos tyrimas negali būti kriterijumi diagnozei nustatyti. Tokiu atveju diagnozė patvirtinama pagal kelis, tačiau ne tą pačią dieną atliktus tyrimus, rodančius patologinę glikemiją, ir/arba atlikus gliukozės tolerancijos mėginį (GTM).
1 lentelė. Cukrinio diabeto, gliukozės toleravimo sutrikimų ir sutrikusios glikemijos nevalgius diagnostiniai kriterijai
| Diagnozė |
Glikemija (mmol/l) |
|||
| ir jos nustatymo |
Kraujyje |
Kraujo plazmoje |
||
| sąlygos |
Veniniame |
Kapiliariniame |
Veninėje |
Kapiliarinėje |
| Cukrinis diabetas nevalgius arba praėjus 2 val. po 75 g gliukozės krūvio arba abu |
³ 6,1
³ 10,0 |
³ 6,1
³ 11,1 |
³ 7,0
³ 11,1 |
³ 7,0
³ 12,2 |
| Gliukozės toleravimo sutrikimas nevalgius (jei tirta) ir praėjus 2 val. po 75 g gliukozės krūvio
|
< 6,1
³ 6,7 ir < 10,0 |
< 6,1
³ 7,8 ir < 11,1 |
< 7,0
³ 7,8 ir < 11,1 |
< 7,0
³ 8,9 ir 12,2 |
| Sutrikusi glikemija nevalgius praėjus 2 val. po 75 g gliukozės krūvio (jei tirta) |
³ 5,6 ir < 6,1
< 6,7 |
³ 5,6 ir < 6,1
< 7,8 |
³ 6,1 ir < 7,0
< 7,8 |
³ 6,1 ir < 7,0
< 8,9 |
Pirmo tipo diabeto eiga dažniausiai audringa: poliurija, polifagija, polidipsija, svorio kritimas, regėjimo sutrikimai. Tiriant randama hiperglikemija.
Antro tipo diabetas dažnai nustatomas pavėluotai, nes 20–50 proc. tokių pacientų jau randamos komplikacijos. Todėl labai svarbi yra savalaikė šio diabeto tipo diagnostika. Simptomai ir požymiai: troškulys, poliurija, nikturija, pagyvenusių žmonių šlapimo nelaikymas, nuovargis, mieguistumas, nuotaikos pokyčiai (irzlumas), kūno masės mažėjimas, regos sutrikimai, pienligės infekcija genitalijose, recidyvuojanti infekcija (furunkulai, blogai gyjančios žaizdos), niežulys, skausmas ir tirpimai kojų, pėdų ir rankų srityse, kartais – sunkiai paaiškinami simptomai.
Norint išvengti diabeto hiperdiagnostikos, negalima diabeto diagnozės nustatyti remiantis gliukozurija ar kapiliariniame kraujyje gliukozės kiekiu. Diabetas turi būti patvirtintas laboratorijoje tiriant glikemiją veninio kraujo plazmoje. Galima nustatyti Hb A1C. Hb A1C padidėjimas rodytų ilgai trunkančią hiperglikemiją.
Gestacinis (nėščiųjų) diabetas ir kiti specifiniai diabeto tipai nustatomi pagal tuo pačius diagnostinius kriterijus kaip ir pirmo bei antro tipo diabetas (1 lentelė).
2 lentelė. Aktyviai cukrinio diabeto reikia ieškoti vyresniems nei 45 m. amžiaus asmenims, turintiems bent vieną iš šių rizikos veiksnių:
nutukimas (KMI ³27 kg/m2)
pirmos eilės giminės, sergantys diabetu (tėvai, broliai, seserys, vaikai)
moterys, gimdžiusios >4 kg naujagimius ir turėjusios gestacinį cukrinį diabetą (GCD)
padidėjęs AKS (³140/90 mmHg)
Didelio tankio lipoproteidų (DTL) £0,9 mmol/l ir/ar trigliceridų (Tg) ³2,2 mmol/l
buvę gliukozės toleravimo sutrikimai (GTS) ar sutrikusi glikemija nevalgius (SGN)
kardiovaskulinės ligos
diabetui būdingi simptomai.
Lėtinių komplikacijų rizikos veiksnių nustatymas
Rizikos veiksnius diabeto komplikacijoms išaiškinti padės:
paciento šeimyninė, gretutinių ligų ir rūkymo anamnezė surinkta nustatant diagnozę;
arterinio kraujo spaudimo, kūno masės, glikemijos svyravimų įvertinimas kiekvieno vizito metu;
HbA1C nustatymas kas 6 mėnesiai;
Kasmet (esant pakitimams – ir dažniau):
- Cholesterolio, DTL, trigliceridų nustatymas
- albumino nustatymas šlapime; jei šis tyrimas negatyvus – ieškoti mikroalbuminurijos
- bendrų širdies-kraujagyslių ligų rizikos veiksnių įvertinimas.
Lėtinių komplikacijų nustatymas
Vieną kartą per metus būtina įvertinti paciento būklę diabetinių komplikacijų požiūriu:
joms būdingų požymių išaiškinimas;
paciento apžiūra;
pėdų apžiūra ir rizikos žaizdoms nustatymas „monofilamento“ ir kitų tyrimų pagalba;
EKG;
mikroalbuminurijos (rytinio šlapimo porcijoje), baltymo paros šlapime nustatymas, albumino/kreatinino santykis;
kreatinino serume nustatymas;
atsiradus pastoviai proteinurijai ir (arba) sutrikus inkstų funkcijai (padidėjus ureai ar kreatininui), siųsti nefrologo konsultacijai. Jei kreatininas yra lygus/didesnis nei 180-200 mcmol/l, ligonis turi būti pastoviai monitoruojamas ir nefrologo;
akių dugno tyrimas;
cholesterolio ir kitų lipidų nustatymas.
Prieš skiriant gydymą 2 tipo diabeto atveju svarbu:
apskaičiuoti kūno masės indeksą (KMI) tuo tikslu nustatyti kūno masę ir ūgį;
išmatuoti arterinį kraujo spaudimą;
ištirti akis;
ištirti kojas ir pėdas (kalusas, neuropatija ir kt.);
nustatyti periferinį pulsą kojose;
įvertinti širdies veiklą.
CUKRINIO DIABETO GYDYMAS
Vaistai. Šiuo metu diabeto gydymui Lietuvoje iš Privalomojo sveikatos draudimo fondo lėšų kompensuojamos šios vaistų grupės:
1. vaistai įtakojantys gliukozės produkciją ir/arba gliukozės utilizaciją (didinantys jautrumą insulinui): Biguanidai.
2.
vaistai, skatinantys insulino sekreciją: Sulfanilkarbamido dariniai (trumpo ir prolonguoto veikimo).
3. Insulino preparatai.
Insulino preparatai grupuojami pagal kilmę, veikimo trukmę ir vartojimo būdą.
Pagal kilmę insulino preparatai skirstomi į:
4. Ilgos veikimo trukmės insuliną.
Pusiau sintetiniai ir biosintetiniai vidutinės veikimo trukmės žmogaus insulino preparatai pagal veikimo ypatumus gali būti monofaziniai ir bifaziniai (mišrūs).
Pagal vartojimo būdą insulino preparatai skirstomi į išleidžiamus buteliukuose (flakonuose) ir spec. pakuotėse.
Gydymo tikslas – metabolinių sutrikimų kontrolė (3 lentelė).
3 lentelė. Cukrinio diabeto kontrolės kriterijai
|
|
Gera |
Patenkinama |
Bloga |
| Gliukozė krauj. Nevalgius |
4,4-6,7 |
£ 7,8 |
>7,8 |
| Po valgio* |
4,4-8,9 |
£ 10,0 |
>10,0 |
| HbA1 |
<8,5% |
8,5-9,5% |
>9,5% |
| HbA1C |
<6,5% |
6,5-7,5% |
>7,5% |
| Gliukozurija |
01 |
£ 5% |
>5% |
| Bendras cholesterolis mmol/l |
<5,2 |
<6,5 |
>6,5 |
| Trigliceridai mmol/l |
<1,7 |
<2,2 |
³2,2 |
| Kūno masės indeksas kg/m2 |
<25 |
27 |
>27 |
| AKS mmHg |
£130/80 |
£140/90 |
>140/90 |
Nustačius 1 tipo cukrinį diabetą gydymas insulinu skiriamas iš karto ir insulinoterapija taikoma visą paciento gyvenimą. Insulino preparatai skiriami įvairiomis dozėmis kombinuojant prolonguoto veikimo su Rapid (greito) arba trumpo veikimo insulino preparatais.
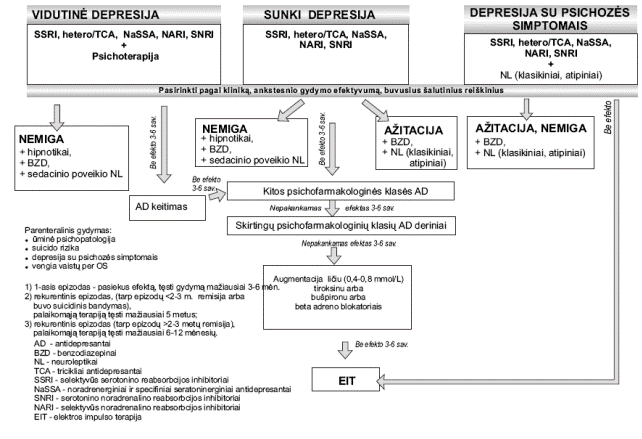
2 tipo diabeto atveju tam tikrą laiką pacientas gali būti gydomas tik dieta arba dieta ir peroraliniais hipoglikemizuojančiais vaistais. Išsekus kasos funkcijai (HbA1C >7,5 proc.) pacientai turi būti gydomi insulino preparatais. Gydymas vykdomas 4 etapais (1 pav.).
Pacientas, sergantis 2 tipo cd
Paaiškinimai: CD – cukrinis diabetas; N – jei glikemijos kontrolė nėra pakankama, – pereiti į kitą gydymo etapą
1 pav. Bendroji gydymo strategija
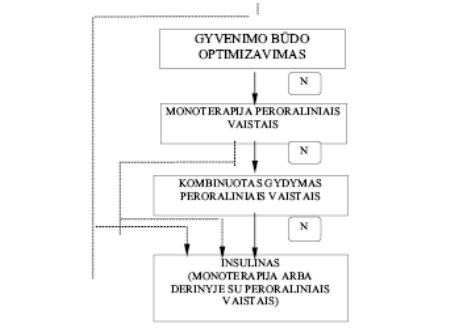
Nemedikamentinis gydymas
Dieta ir fizinis aktyvumas turi būti taikoma pastoviai, nuo pat gydymo pradžios (2 pav.). Visi naujai susirgusieji cukriniu diabetu turi būti nukreipti slaugytojai-diabetologei arba dietologo konsultacijai. Sumažinto kaloringumo dieta reikalinga ligoniams, turintiems antsvorį. Didėjant kūno masei, būtina peržiūrėti ir mitybą, ir medikamentinį gydymą.
Pagrindinis dietinio gydymo principas – subalansuoti pagrindinių maisto medžiagų santykį ir mažinti riebalų kiekį maiste.
Fiziniai pratimai turėtų būti gydymo sudėtine dalimi. Pacientui reikia išaiškinti jų įtaką glikemijai, hipoglikemijų pavojų.
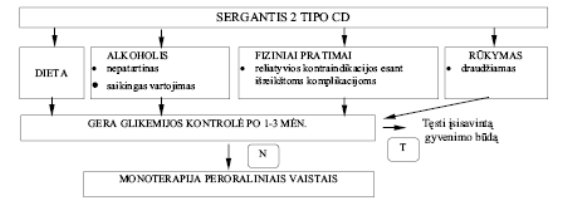
Paaiškinimai: CD – cukrinis diabetas; N – jei glikemijos kontrolė nėra pakankama, – pereiti į kitą gydymo etapą; T – tęsti įsisavintą gyvenimo būdą.
2 pav. Gyvenimo būdo optimizavimas
Gydymas peroraliniais hipoglikemizuojančiais vaistais
Pacientai, kuriems gyvenimo būdo optimizavimas per 4-12 savaičių nedavė reikiamo efekto, turi būti gydomi medikamentais (3 ir 4 pav.).
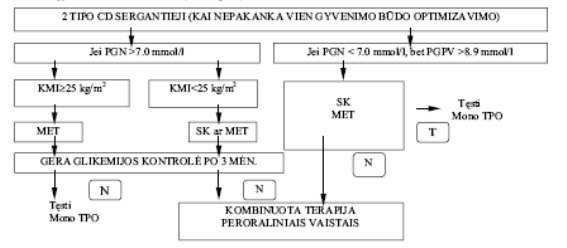
Paaiškinimai: PGN – plazmos gliukozė nevalgius; PGPV- plazmos gliukozė po valgio; MET – metforminas; SK – sulfonilkarbamido preparatai; MonoTPO – monoterapija peroraliniais vaistais; N – jei glikemijos kontrolė nėra pakankama, – pereiti į kitą gydymo būdą.
3 pav. Monoterapija peroraliniais vaistais (Mono TPO)
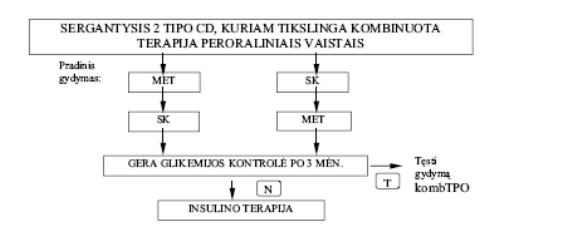
Paaiškinimai: MET – metforminas; SK – sulfonilkarbamido preparatai; Komb TPO – kombinuota terapija peroraliniais vaistais;
N – jei glikemijos kontrolė nėra pakankama, – pereiti į kitą gydymo būdą.
4 pav. Kombinuota terapija peroraliniais vaistais (Komb TPO)
Skiriant peroralinius hipoglikemizuojančius vaistus, reikėtų prisilaikyti tam tikrų principų:
Pasirenkant vaistą, pradžioje reikia atsižvelgti į: a) glikemijos nevalgius ir/arba b) glikemijos po valgio lygius, c) kūno masės indeksą ir d) esančias diabeto komplikacijas.
Jei paciento kūno masės indeksas ³ 25 kg/m2 pirmo pasirinkimo vaistai – biguanidai.
Jei paciento kūno masės indeksas < 25 kg/m2, skiriami sulfanilkarbamido grupės vaistai arba insulinas.
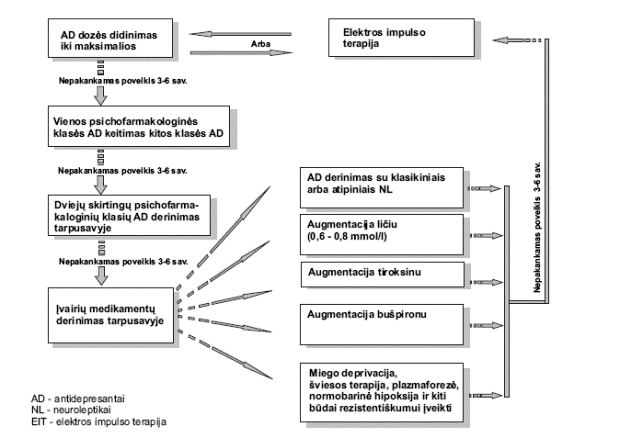
Pradžioje gydyti reikėtų vienu vaistu. Daugumai ligonių monoterapija peroraliniais vaistais gerą diabeto kontrolę užtikrina 5-7 metams. Vėliau reikia taikyti kombinuotą peroralinį gydymą arba insulino terapiją (4 pav.).
Kombinuoto gydymo atveju dažniausiai derinami biguanidai su sulfanilkarbamido dariniais.
Pradėjus gydymą peroraliniais vaistais visi pacientai turėtų būti iškart supažindinami ir su insulino terapija, kurios gali prireikti vėlesnėse cukrinio diabeto stadijose (5 lentelė).
5 lentelė. Indikacijos insulino terapijai 2 tipo cukrinio diabeto atveju:
Sutrikusi glikemijos kontrolė skiriant maksimalias vaistų dozes, kai taikoma kombinuota peroralinė terapija. Atsiradus diabetinėms komplikacijoms – gydoma biosintetiniais žmogaus insulino preparatais. Sergantieji 1 tipo cukriniu diabetu bei nėščios moterys sergančios diabetu, taip pat moterys, sergančios gestaciniu (nėščiųjų) diabetu, gydomos tik biosintetiniais žmogaus insulino preparatais.
Diabeto dekompensacija esant interkurentinei infekcijai
Priešoperacinis ligonio paruošimas
Nėštumas ir laktacija
Gyvybinių organų pakenkimas
Alergija ar kitos reakcijos į peroralinius priešdiabetinius preparatus
Ryški hiperglikemija nuo pat diabeto nustatymo pradžios
Ūmus miokardo infarktas
Kombinuotas gydymas insulinu ir peroraliniais hipoglikemizuojančiais vaistais
Šis kombinuotas gydymas taikomas a) kai vien peroralinis gydymas neduoda reikiamo efekto ir b)kai nutukę ligoniai jau buvo gydomi insulinu.
Jei kombinuotas peroralinis gydymas nedavė efekto (bloga diabeto kontrolė), skiriamas gydymas insulinu. Tikslingiau yra kartu su insulinu skirti metforminą, nes tada mažesnis pavojus didėti kūno masei. Gali būti skiriami insulino ir sulfanilkarbamido darinių deriniai, bet tada būtina stebėti kūno masės dinamiką.
Nutukusiems ligoniams rekomenduotinas gydymas viena vidutinio veikimo insulino (monofazinio ar bifazinio) injekcija ir metforminu. Pradinė insulino dozė turėtų būti 0,1-0,2 vv/kg ir didinama palaipsniui iki efektyvios. Tokiems ligoniams būtina savikontrolė.
Jei šis gydymas neefektyvus (bloga diabeto kontrolė), gali būti taikomos įvairios insulino švirkštimo schemos.
Ligoniams, sergantiems 2 tipo cukriniu diabetu ir neturintiems antsvorio, insulinas gali būti skiriamas kaip monoterapija. Permanentiniam gydymui insulino skiriama 0,7-0,8 vv/kg kūno masės, kartais – ir didesnės dozės.
Insulinas ir insulino analogas
Pradedant paciento gydymą insulinu, būtinas tamprus pirminio ir antrinio sveikatos priežiūros lygių medikų bendradarbiavimas, vienodas cukrinio diabeto kontrolės kriterijų ir jų korekcijos suvokimas ir interpretavimas.
2 tipo cukrinio diabeto atveju insulinas gali būti skiriamas iš karto tik diagnozavus ligą, kai yra išreikšta glikemija (>16 mmol/l). Vėliau gydymo strategija peržiūrima įvertinant paciento amžių, kūno masę bei metabolinių sutrikimų laipsnį.
Insulinas skiriamas įvairiomis schemomis:
Viena arba dvi (ryte ir vakare) monofazinio vidutinės trukmės insulino injekcijos.
Viena arba dvi bifazinio vidutinės trukmės insulino injekcijos.
Trumpo veikimo insulino injekcijos prieš pagrindinius valgymus + vidutinės veikimo trukmės insulinas vakare.
Ligoniams, kuriems šios paprastos schemos neefektyvios, kombinuojamas gydymas vidutinės trukmės ir Rapid (greito) arba trumpo veikimo insulino preparatais keliomis injekcijomis.
Vyresnio amžiaus pacientams insuliną reikia skirti atsargiai, įvertinant lėtines komplikacijas ir gretutines ligas. Insuliną reikėtų rinktis tada, kai yra išreikšti hiperglikemijos požymiai.
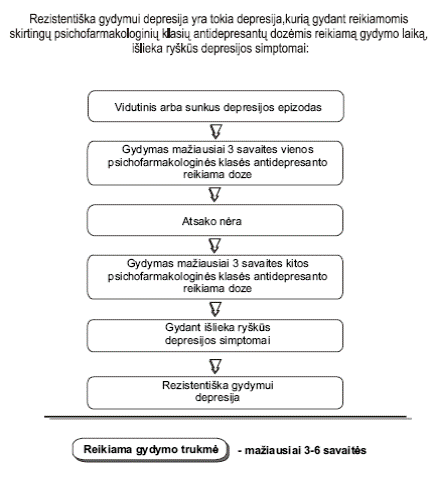
Gydymo keitimo kriterijai
Antro tipo diabeto kontrolę vykdo bendrosios praktikos gydytojai, o pirmo tipo diabeto kontrolę vykdo gydytojai endokrinologai (antrinio lygio specialistai). Jeigu HbA1C randama daugiau kaip 7,5 proc., gliukozės kiekis plazmoje po valgio pastoviai būna didesnis nei 9 mmol/l, o nevalgius – pastoviai daugiau kaip 7,0 mmol/l, reikėtų peržiūrėti gydymą ir atitinkamai jį koreguoti. Nesisekant tai padaryti per 3 mėn. – pacientas turi būti siunčiamas specialisto – gydytojo-endokrinologo konsultacijai. Paskyrus naują gydymą, jo efektyvumą reikėtų vertinti po 1-3 mėnesių.
Indikacijos antrinio lygio specialisto (endokrinologo) konsultacijai:
- Labili diabeto eiga
- 3 mėn. ir daugiau nekontroliuojamas diabetas
- Pirmosios cukrinio diabeto komplikacijos
- Diabetinių komplikacijų progresavimas.
Indikacijos tretinio lygio specialisto (endokrinologo) konsultacijai:
- 6 mėn. ir ilgiau nekontroliuojamas cukrinis diabetas (HbA1C>9 proc.)
- Poliendokrinopatija
- Alergija insulinui
- Diabetinės nefropatijos 3-5 stadijos
- Prieš ir po inkstų transplantacijos
- Neurologinės komplikacijos:
· diabetinė amiotrofija,
· neuroišeminės opos,
· autonominė neuropatija, kai pažeistas organas arba sutrikusi jo
funkcija,
· diabetinė artropatija.
- Pirmą kartą nustatytas cukrinis diabetas, esant neaiškiam diabeto tipui
- Specialus cukrinio diabeto ištyrimas (Z13.1)
- Cukrinis diabetas ir nėštumas; Nėščiųjų cukrinis diabetas:
· priežiūra visą nėštumo laikotarpį (ne rečiau kaip 3 kartus per nėštumą)
· aktyvus diabetinių komplikacijų dinamikos stebėjimas ir korekcija
· sergančiųjų cukriniu diabetu kontrolė planuojant nėštumą.
Pirmas etapas
Gydymas dieta + padidintu fiziniu aktyvumu. Etapo trukmė nuo kelių mėn. iki kelių metų.
Antras etapas
a) Gydymas esant padidintai kūno masei
Dieta + padidintas fizinis aktyvumas + biguanidai.
Biguanidų leistina paros dozė 3,0 g.
Etapo trukmė iki kelių ar keliolikos metų.
b) Gydymas esant normaliai kūno masei
Dieta + padidintas fizinis aktyvumas + prolonguoto veikimo gliklazidas. Galimas gydymas ir paprastu gliklazidu arba glimepiridu. Pirmenybė turi būti teikiama prolonguoto veikimo preparatams. Gliklazidas ypač skirtinas vyresniems, nes pasižymi ir antiagregaciniu-angioprotekciniu poveikiu. Prolonguoto gliklazido leistina paros dozė 120 mg, trumpo veikimo – 320 mg. Glimepirido leistina paros dozė 6 mg.
Etapo trukmė iki kelių ar keliolikos metų.
Trečias etapas (kombinuotas gydymas peroraliniais vaistais)
Gydymas dieta + padidintas fizinis aktyvumas + sulfanilkarbamido preparatai + biguanidai.
Etapo trukmė iki kelerių metų.
Skirtinas gliklazidas arba glimepiridas + biguanidas.
Ketvirtas etapas
Gydymas dieta + padidintas fizinis aktyvumas + glibenklamidas arba glikvidonas (vystantis kasoje b ląstelių atrofiniams pokyčiams, reikia siekti stipresnio stimuliuojančio poveikio). Skirti šiuos vaistus praėjus ne mažiau 3-5 metams nuo diabeto diagnozavimo (keičiant gliklazidą arba glimepiridą). Glikvidonas indikuotinas inkstų pakenkimo atveju. Leistina glibenklamido paros (mikronizuoto) dozė – 10,5 mg, paprasto 15 mg.
Leistina glikvidono paros dozė 180 mg per dieną.
Etapo trukmė iki kelerių ar keliolikos metų.
Penktas etapas (kombinuotas gydymas peroraliniais vaistais + insulinas)
Gydymas dieta + padidintas fizinis aktyvumas + sulfanilkarbamido preparatai arba biguanidai + insulinas.
Etapo trukmė iki kelerių metų.
Galimi deriniai:
Gliklazidas + vidutinės veikimo trukmės bifazinis arba monofazinis insulinas 1-2 kartus per dieną
Glimepiridas + vidutinės veikimo trukmės bifazinis arba monofazinis insulinas1-2 kartus per dieną
Glibenklamidas + vidutinės veikimo trukmės bifazinis arba monofazinis insulinas 1-2 kartus per dieną
Biguanidai + vidutinės veikimo trukmės monofazinis ar bifazinis insulinas 1-2 kartus per dieną.
Biguanidai + sulfanilkarbamido preparatai + vidutinės veikimo trukmės monofazinis ar bifazinis insulinas 1-2 kartus per dieną.
Visais šiais atvejais galima ir Rapid (greito) arba trumpo veikimo insulino injekcija prieš pietus.
Šeštas etapas
Gydymas dieta + padidintas fizinis aktyvumas + insulinas
Etapo trukmė – nuolatinė.
Galimi deriniai:
- Vidutinės veikimo trukmės bifazinis insulinas 2xd + trumpo arba Rapid (greito) veikimo insulinas 1xd.
- Vidutinės veikimo trukmės monofazinis insulinas 2xd + Rapid (greito) arba trumpo veikimo insulinas 1-3xd.
- Vidutinės veikimo trukmės monofazinis insulinas 1xd + trumpo veikimo insulinas 3xd.
Galimos ir kitos gydymo antidiabetiniais vaistais schemos.
vaikų cukrinio diabeto gydymas
Vaikų cukrinio diabeto priežastimi yra Langerhans’o salelių β ląstelių autoimuninis insulitas.
Insuliną gaminančių ląstelių blokavimas antikūnais ar jų suardymas sukelia absoliutų insulino trūkumą organizme, kurį tenka kompensuoti nuolatiniu egzogeninio insulino švirkštimu.
Cukriniu diabetu sergantiems vaikams pakaitiniam gydymui naudojami fiziologiškiausiai veikiantys biosintetiniai žmogaus insulino preparatai, kurie skirstomi pagal veikimo trukmę:
Rapid (greito) veikimo.
Trumpo veikimo.
Vidutinės veikimo trukmės.
Ilgo veikimo trukmės.
Rapid (greito) veikimo insulinas fiziologiškiausiai imituoja kasos insulino sekreciją po valgio, todėl geriau apsaugo nuo pagrindinius valgymus lydinčios hiperglikemijos. O tai ir yra pagrindinis diabeto gydymo tikslas.
Dažniausiai vartojamos pakaitinio gydymo insulinu schemos:
Ryte ir vakare – vidutinės veikimo trukmės insulinas;
Pagrindinių valgymų metu – Rapid (greito) veikimo insulinas.
Ryte ir vakare – vidutinės veikimo trukmės insulinas;
Pagrindinių valgymų metu – trumpo veikimo insulinas.
Vidutinė statistinė insulino paros dozė vaikams apskaičiuojama:
0 – 9 metų amžiaus vaikams 0,5 – 1v. v./kg
10 – 15 metų amžiaus vaikams 1 – 1,5v. v./kg.
______________
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
DIALIZUOJAMŲ PACIENTŲ IR LIGONIŲ PO INKSTŲ PERSODINIMO (TLK-10 KODAI Z49, Z94.0) DIAGNOSTIKOS BEI AMBULATORINIO GYDYMO KOMPENSUOJAMŲ IŠ PRIVALOMOJO SVEIKATOS DRAUDIMO FONDO BIUDŽETO LĖŠŲ METODIKA
I. GYDYMO alfa ir beta EPoETINais (EPO) PREDIALIZINIAMS LIGONIAMS IR ligoniams po inkstų transplantacijos mETODIKA
Gydymo tikslas – palaikyti vidutinišką Hb koncentraciją 115 g/l.
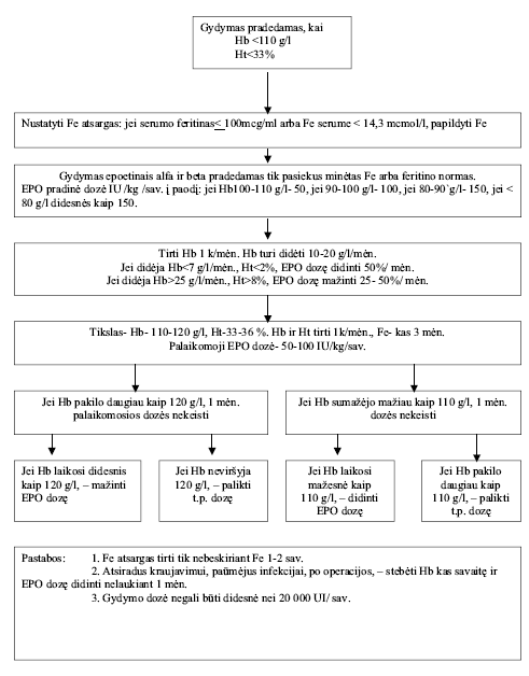
Gydymas pradedamas, kai Hb <110 g/l ir Ht<33%, nustačius Fe atsargas. Jei serumo feritinas< 100mcg/ml arba Fe serume < 14,3 mcmol/l, papildyti Fe. Gydymas alfa ir beta (EPO) epoetinais pradedamas tik pasiekus minėtas Fe arba feritino normas. EPO pradinė dozė IU /kg /sav. į paodį: jei Hb100-110 g/l-50, jei 90-100 g/l-100, jei 80-90`g/l-150, jei < 80 g/l-daugiau kaip 150. Tirti Hb 1 k/mėn. Hb turi didėti 10-20 g/l/mėn. Jei didėja Hb<7 g/l/mėn., Ht<2%, EPO dozę didinti 50%/ mėn. Jei didėja Hb>25 g/l/mėn., Ht>8%, EPO dozę mažinti 25- 50%/ mėn. Gydymo tikslas- Hb-110-120 g/l, Ht-33-36 %. Pasiekus norimą lygį, Hb ir Ht tirti 1k/mėn., Fe- kas 3 mėn. Palaikomoji EPO dozė- 50-100 IU/kg/sav. Jei Hb pakilo daugiau kaip 120 g/l, 1 mėn. palaikomosios dozės nekeisti. Jei Hb laikosi didesnis kaip 120 g/l-mažinti EPO dozę. Jei Hb neviršija 120 g/l-palikti t. p. dozę. Jei Hb sumažėjo mažiau kaip 110 g/l, 1 mėn. dozės nekeisti. Jei Hb laikosi mažesnis kaip 110 g/l-didinti EPO dozę. Jei Hb pakilo virš 110 g/l–palikti t. p. dozę. Jei Hb pakyla daugiau kaip 130 g/l ir naudojant minimalias EPO dozes toliau laikosi 1 mėn. didesnis kaip 120 g/l-gydymą EPO laikinai nutraukti (1 schema).
______________
1 schema
II. DIALIZUOJAMŲ LIGONIŲ GYDYMO alfa ir beta EPoETINais (EPO) METODIKA
Gydymo tikslas- palaikyti vidutinišką Hb koncentraciją 100 g/l.
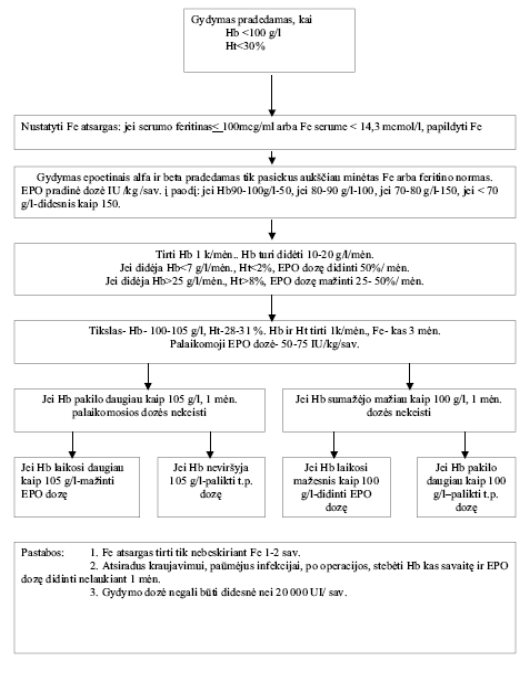
Pradedame gydymą, kai Hb <100 g/l ir Ht<28%, nustačius Fe atsargas: jei serumo feritinas < 100mcg/ml arba Fe serume < 14,3 mcmol/l, papildyti Fe. Gydymas epoetinais alfa ir beta (EPO) pradedamas tik pasiekus minėtas Fe normas. EPO pradinė dozė IU /kg /sav. į paodį: jei Hb 90-100g/l-50, jei 80-90 g/l- 100, jei 70-80g/l-150, jei < 70 g/l-daugiau kaip 150. Tirti Hb 1 k/mėn. Hb turi didėti 10-20 g/l/mėn. Jei didėja Hb<7 g/l/mėn., Ht<2%, EPO dozę didinti 50%/ mėn. Jei didėja Hb>25 g/l/mėn., Ht>8%, EPO dozę mažinti 25- 50%/ mėn. Gydymo tikslas- Hb- 100-105 g/l, Ht-28-31 %. Pasiekus norimą lygį, Hb ir Ht tirti 1k/mėn., Fe-kas 3 mėn. Palaikomoji EPO dozė-50-75 IU/kg/sav. Jei Hb pakilo daugiau kaip 105 g/l, 1 mėn. palaikomosios dozės nekeisti. Jei Hb laikosi daugiau kaip 105 g/l-mažinti EPO dozę. Jei Hb neviršija 105 g/l- palikti t. p. dozę. Jei Hb sumažėjo mažiau 100 g/l, 1 mėn. dozės nekeisti. Jei Hb laikosi mažesnis 100 g/l,-didinti EPO dozę. Jei Hb pakilo daugiau kaip 100 g/l–palikti t. p. dozę. Jei Hb pakyla daugiau kaip 115 g/l ir naudojant minimalias EPO dozes toliau laikosi 1 mėn. didesnis kaip 100 g/l-gydymą EPO laikinai nutraukti (2 schema).
______________
2 schema
III. Alfakalcidolio skyrimo indikacijos ESANT antriniAM hiperparatireoidizmUI
Sergant lėtiniu inkstų funkcijos nepakankamumu vystosi antrinis hiperparatireoidizmas, t. y. mažėja kalcio ir didėja parathormono (PTH) kiekis kraujo serume. Kad būtų užblokuota paraskydinių liaukų hiperfunkcija ir pagerėtų kalcio rezorbcija žarnyne, skiriamas alfacalcidolis (aktyvusis D3 vitaminas).
Jis indikuotinas, kai:
1. PTH norma (18,2 – 74 pg/ml, o kalcio kiekis < 2,2 mmol/l – alfakalcidolio skiriama 0,25-0,5 mkg/d.
2. PTH > 2-5 kartus už normą, o kalcio kiekis – norma (2,2 – 2,7 mmol/l) arba < 2,2 mmol/l, alfakalcidolio skiriama 0,5 – 1,0 mkg/d.
3. PTH > 5-10 kartų už normą, o kalcio kiekis – norma arba < 2,2 mmol/l, alfakalcidolio skiriama 2,0 mkg/d.
4. PTH > 10 kartų už normą, o kalcio kiekis – norma arba < 2,2 mmol/l, alfakalcidolio skiriama maksimali dozė – 4 mkg/d arba „puls“ terapija; 4-8 mg/3 kartus per savaitę.
Pastaba: alfacalcidolis neskiriamas, kai fosforo kiekis viršija 2,0 mmol/l, nepaisant padidėjusio PTH ar sumažėjusio kalcio kiekio kraujo serume.
IV. Imunosupresijos po inkstų transplantacijos schemos
| Rizikos laipsnis |
Recipientai |
Bazinė imunosupresija
|
| Įprastas |
1) recipientas nesensitizuotas, inkstas kadaverinis, HLA dermė- ≥ 3bendri Ag iš 6 . 2) recipientas nesensitizuotas, inkstas gyvo donoro, HLA dermė -1-6 bendri Ag iš 6
3) limfocitotoksinų iki 50 proc., inkstas gyvo donoro su HLA dermė-6bendri Ag iš 6
|
Methylprednizolonas, Azatioprinas, Ciklosporinas (CsA)
Methylprednizolonas, Azatioprinas, Ciklosporinas
Methylprednizolonas, Azatioprinas, Ciklosporinas |
| Vidutinis |
1) inkstų nepakankamumas išsivystė dėl autoimuninių ligų 2) po pakartotinės transplantacijos 3) asmenys iki 18 metų ir audinių dermė -< 3 bendri Ag iš 6
|
Methylprednizolonas, Mikofenolato mofetilis, Ciklosporinas
|
| Didelis |
1) recipientas sensitizuotas >50 %, inkstas kadaverinis, HLA dermė -<3 bendri Ag iš 6 2) recipientas sensitizuotas >50%, pakartotinis persodinimas, kadaverinis ar gyvo donoro inkstas, HLA dermė- 0-6 bendri Ag iš 6 3) recipientas sensitizuotas >50%, pakartotinė transplantacija, praeityje transplantatas atmestas per pirmuosius metus dėl imuninės priežasties 4) recipientas sensitizuotas >50%, asmenys iki 18 m., inkstas kadaverinis ar gyvo donoro, HLA dermė -0-6bendri Ag iš 6 5) kai yra steroidams atsparios atmetimo reakcijos.
|
Ciklosporinas, Methylprednizolonas, Mikofenolato mofetilis
|
V. Hiperkalemijos gydymo taktika
Kalio kiekiui organizme padidėjus iki 7,5 mmol/l, kyla asistolijos grėsmė.
Kai ligonio organizmas, nepaisant hemodializės, kaupia kalį ir tarp hemodializių vystosi hiperkalemija (kalio kiekis kraujo serume > 6 mmol/l), būtina:
1) Dieta, ribojant kalio kiekį: vengti maisto produktų, kuriuose daug kalio, pavyzdžiui, vaisiai ir daržovės, ypač džiovinti vaisiai, riešutai, arbata, kava, konservuoti ir rauginti produktai ir kt; specialiai ruošti maistą, pvz., bulves prieš gaminant 2-3 val. mirkyti vandenyje jį nuolat keičiant, taip pat rekomenduojamas troškintas arba garuose virtas maistas.
2) Jeigu dieta neefektyvi, esant uždegimui, audinių griuvimui, anurijai, reikia skirti sorbisteritą. Jis skiriamas, kai kalio kiekis kraujo serume ≥ 6,0 mmol/l. Pradinė dozė, atsižvelgiant į kūno svorį, 20-40 g/d per os. Maksimali dozė – 60 g/d. Kai kalio koncentracija kraujo serume sumažėja iki 5,0 mmol/l, šio medikamento dozė sumažinama iki minimalios – 20 g/d arba nutraukiama.
VI. IMUNOSUPRESIJA PO INKSTŲ TRANSPLANTACIJOS (ambulatorinė)
Ligoniams po inksto transplantacijos imunosupresantus (methylprednizoloną, azatiopriną, ciklosporiną, mikofenolato mofetilį) skiria gydytojai nefrologai ir vaikų nefrologai, o bendrosios praktikos gydytojai bei pediatrai – 3 mėn. po nefrologo konsultacijos.
| Mėnesiai |
Ciklosporinas (pagal koncentraciją kraujo serume) |
Azatioprinas |
Methylpred-nizolonas |
Mikofenolato mofetilis |
| 1 mėn. po Tx 2 mėn. po Tx 3 mėn. po Tx ir vėliau |
250 – 350 ng/ml 150 – 200 ng/ml 100 – 150 ng/ml |
2 mg/kg |
12 mg 10 mg 8 mg |
2,0 –3,0 g/d* 2,0 –3,0 g/d 2,0 –3,0 g/d |
* Pastaba: apmokama iš Žmogaus organų ir audinių transplantacijos programos lėšų.
Ciklosporino koncentracijos kontrolė
3. Jeigu dozė keičiama, ciklosporino koncentracija matuojama po 3 vaisto skilimo pusperiodžių, t. y. po 72 val.
VII. INDIKACIJOS IR DOZAVIMAS
| Vaisto pavadinimas |
Indikacijos |
Dozavimas |
| Gancikloviras
|
Kai inksto donoras turi teigiamų CMV antikūnių, o recipientas neturi (D+/R-), 3 mėn. po transplantacijos skiriamas profilaktinis gydymas po 1 g 3 kartus per dieną. Po persirgtos ūmios CMV infekcijos ir viremijos (PP 65 teigiamas, t. y. >0 teigiamų leukocitų iš peržiūrėtų, nustatomas APAAP metodu) toliau tęsiamas ambulatorinis peroralinis gydymo kursas iki 4 mėn. Jei buvo gydyta ūmi CMV infekcija, bet PP 65 neigiamas, gancikloviras skiriamas tik gydytojų konsiliumo sprendimu. |
1 g 3 kartus per dieną |
| Fluconazolis |
Grybelinei infekcijai po inksto transplantacijos: burnos, virškinamojo trakto, šlapimo takų, odos, t. p. išaugus grybeliui iš skreplių, pasėlyje iš genitalijų, skiriamas Fluconazolis.
|
Burnos ir ryklės kandidozė gydoma skiriant 100 mg (prireikus po 200 mg) per parą 7-14 dienų; stemplės ir žarnyno kandidozė – tokia pačia doze 14-30 dienų, genitalijų kandidozė – 150–200 mg per savaitę iki pusės metų; odos kandidozė – 50-100 mg per dieną (ilgiausiai 6 sav.); sisteminei kandidozei – 200-400 mg per parą iki 6-8 sav. |
______________
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
EPILEPSIJOS DIAGNOSTIKOS BEI AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PSDF BIUDŽETO, METODIKA
I. EPILEPSIJOS DIAGNOZĖS NUSTATYMAS
1. Epilepsija diagnozuojama ir ilgalaikis medikamentinis gydymas skiriamas įvykus 2 ir daugiau epilepsijos priepuolių.
2. Epilepsija diagnozuojama:
2.1. įvertinus anamnezę:
2.2. atlikus elektroencefalogramą (EEG), kurios tikslas:
3. Miego EEG ir ilgalaikė EEG stebėsena atliekama, kai būdravimo EEG nepakanka epilepsijos diagnozei patvirtinti, jos formai nustatyti ar tiksliai epileptogeninio židinio vietai surasti spendžiant dėl operacinio gydymo.
4. Magnetinio rezonanso tomografija (MRT) indikuotina:
4.3. nustačius pastovių ar progresuojančių židininių neurologinių požymių klinikinio ar neuropsichologinio tyrimo metu,
5. Kompiuterinė tomografija (KT) atliekama, kai nėra galimybės atlikti MRT arba reikia skubaus vaizdo tyrimo.
7. Klinikiniai kraujo bei kepenų fermentų tyrimai atliekami įtarus nepageidaujamą VNE poveikį ar padidėjus jų atsiradimo rizikai bei valproatus vartojant jaunesniems nei 2 metų amžiaus vaikams.
8. VNE koncentracijos plazmoje tyrimai atliekami, kai:
II. EPILEPSIJOS GYDYMAS
10. Ištikus dviem, ar daugiau kliniškai patvirtintų epilepsijos priepuolių, pradedamas ilgalaikis gydymas VNE. Tokiu atveju EEG pakitimų nebuvimas nepaneigia epilepsijos diagnozės.
11. Epilepsija gali būti diagnozuojama ir gydymas skiriamas po vieno epilepsijos priepuolio ar pasikartojančių išprovokuotų priepuolių (didelė rizika), kai:
12. Po dviejų priepuolių galima neskirti gydymo (maža rizika), kai:
13. Gydymo indikacijos nustatomos individualiai, įvertinus priepuolių riziką bei paciento gyvenimo būdo ypatumus. Vertinant gydymo efektą, atsižvelgiama į galimus gydymo režimo pažeidimus.
III. EPILEPSIJOS GYDYMO PROTOKOLAS
16. Vaisto dozė didinama iki maksimalios toleruojamos (kliniškai ar stebint plazmos koncentraciją) arba kol priepuoliai nebesikartoja.
17. Jei priepuoliai nesikartoja, gydymas tęsiamas 2-5 m. nuo paskutiniojo priepuolio, dėl gydymo nutraukimo sprendžiama individualiai.
18. Jei gydymo režimas nepažeidžiamas, bet priepuoliai kartojasi, gydymas pirmaisiais vaistais palaipsniui keičiamas kitais (monoterapija).
19. Jeigu dvi monoterapijos neduoda efekto (priepuoliai tokie kaip ir iki gydymo) arba tik iš dalies efektyvios (priepuoliai retesni ir lengvesni), pradedama politerapija.
20. Jei vartojant dvejus vaistus priepuoliai žymiai palengvėja, nėra nepageidaujamos reakcijos į vaistus, tęsiama politerapija.
21. Jei priepuoliai nesikartoja, svarstoma dėl gydymo pirmaisiais vaistais užbaigimo, tęsiant gydymą antraisiais.
24. Apie VNE keitimą, papildymą kitais arba gydymo nutraukimą kiekvienu atveju sprendžiama pasiekus terapinę vaisto dozę ir/ar terapinę vaisto koncentraciją kraujo plazmoje ir praėjus ne trumpesniam kaip dviem tarppriepuoliniams periodams laikotarpiui.
25. Įprastos VNE dozės:
| Vaistas |
Įprasta palaikomoji paros dozė |
|
|
|
Vaikams (mg/kg) |
Suaugusiesiems (mg) |
| Valproatas |
20 – 30 (60) |
1000-2500 |
| Karbamazepinas |
10 – 20 (30) |
400-1800 |
| Okskarbazepinas |
30 (40) |
600-2400 |
| Sultiamas |
5 (10) |
|
| Etosukcimidas |
20 – 40 |
500-2000 |
| Lamotriginas |
2-15 |
100-400 |
| Topiramatas |
3 – 9 |
200-600 |
| Nitrazepamas |
0,5 |
|
| Klonazepamas |
0,1 – 0,2 |
2-6 |
| Diazepamas (vienkartinė dozė) |
0,5 – 1 |
10-20 |
| Gabapentinas |
25-35 (60) |
900-3600 |
| Vigabatrinas |
40-80 (100) |
1000-3000 |
| Fenitoinas |
4 – 8 |
200-300 |
| Fenobarbitalis |
2 – 5 |
60-180 |
| Primidonas |
5 – 20 |
750-1000 |
27. Taikant politerapiją, įvertinama vaistų sąveikos ir nepageidaujamo poveikio tikimybė. Politerapijai taikant fenitoiną, būtina stebėti jo koncentraciją plazmoje.
28. Vaistai atskiroms epilepsijos formoms gydyti:
| Epilepsijos forma ir kodas pagal TLK- 10 |
Pirmojo pasirinkimo vaistai |
Antrojo pasirinkimo vaistai |
| Židininė idopatinė epilepsija (Rolando) G40.0 |
Valproatas Sultiamas Karbamazepinas Okskarbazepinas
|
Klonazepamas Nitrazepamas Fenitoinas Gabapentinas* |
| Simptominė ir kriptogeninė (paprastieji ar sudėtingieji židininiai priepuoliai su antrine generalizacija ar be jos) G40.1, G40.2 |
Karbamazepinas Okskarbazepinas Valproatas Fenitoinas Lamotriginas* Topiramatas* Gabapentinas* |
Fenobarbitalis Primidonas Nitrazepamas Klonazepamas Sultiamas
|
| Generalizuota idiopatinė epilepsija G40.3 |
|
|
| Absansai |
Valproatas Etosukcimidas Lamotriginas* Topiramatas* Nitrazepamas Klonazepamas |
Fenobarbitalis |
| Mioklonijos |
Valproatas Klonazepamas Lamotriginas* Topiramatas* |
Etosukcimidas
|
| Generalizuoti toniniai –kloniniai traukuliai |
Valproatas Lamotriginas* Topiramatas* |
Fenobarbitalis Karbamazepinas Okskarbazepinas Fenitoinas Primidonas |
| Specialieji sindromai G40.4 |
|
|
| West |
Valproatai Klonazepamas Nitrazepamas Lamotriginas* Topiramatas* |
|
| Lennox-Gastaut ir miokloninė-astatinė epilepsija |
Valproatai Lamotriginas* Topiramatas* Klonazepamas Nitrazepamas Etosukcimidas |
Karbamazepinas Okskarbazepinas Fenobarbitalis |
| Sindromai su bioelektrine epilepsine būkle miego metu (ESES) G40.8 |
Etosukcimidas Valproatas Sultiamas Klonazepamas Nitrazepamas Topiramatas* |
Lamotriginas* Karbamazepinas Okskarbazepinas Gabapentinas* |
| Komplikuoti febriliniai traukuliai G40.8 |
Valproatas Fenobarbitalis Klonazepamas Nitrazepamas Topiramatas* |
Etosukcimidas Lamotriginas* |
* – Vaistai skiriami neurologų konsiliumo tretinio lygio paslaugas teikiančiose sveikatos priežiūros įstaigose, dalyvaujant padalinio vadovui, nustačius gydymui atsparios epilepsijos formą arba esant kontraindikacijų, skirti kitus VNE. Konsiliumo sprendimas galioja 1 metus ir juo vadovaudamasis vėliau šiuos vaistus skiria ir gydymą koreguoja gydantis neurologas (vaikų neurologas).
29. Atspari gydymui epilepsija nustatoma, jei po dviejų mėnesių gydymo dviem VNE, epilepsijos priepuoliai kartojasi.
IV. EPILEPSIJOS GYDYMO UŽBAIGIMAS
31. Epilepsija gydoma 2–5 metus nuo paskutiniojo priepuolio. Tai priklauso nuo ligos formos, eigos ir sunkumo.
32. Idiopatinių vaikystės epilepsijų gydymą galima užbaigti po 2 m. nuo paskutiniojo priepuolio, jei EEG pakitimų nelieka (išskyrus jaunuolių miokloninę epilepsiją, kuomet gydoma visą jaunystės laikotarpį ar visą gyvenimą).
PATVIRTINTA
Lietuvos Respublikos sveikatos
apsaugos ministro 2002 m.
rugpjūčio 14 d. įsakymu Nr. 422
GLAUKOMOS (H 40-42) GYDYMO METODIKA
I. PROBLEMA
1. Glaukoma – neurodegeneracinė liga, kuriai būdingas tinklainės ganglinių ląstelių ir jų aksonų žuvimas, regos nervo disko audinio remodeliavimas bei vidinių tinklainės sluoksnių pokyčiai. Dažniausiai šios ligos eiga yra lėtinė, besimptomė (išskyrus priepuolinės glaukomos atvejus), todėl pacientai retai kada kreipiasi į gydytojus pradinėse ligos stadijose, kuomet dar galima sustabdyti ligos progresavimą ir išsaugoti geras regėjimo funkcijas. Glaukoma yra viena dažniausių negrįžtamo aklumo priežasčių pasaulyje.
3. Akispūdžio vertinimas:
II. DIAGNOSTIKA
6. Pagrindiniai diagnostikos kriterijai:
IV. GLAUKOMOS PROFILAKTIKA
13. Profilaktikos priemonių, padedančių užkirsti kelią lėtinei glaukomai, nėra. Kuo anksčiau ši liga diagnozuojama (t. Y. pradinėje stadijoje), tuo geresnė ligos prognozė ir mažesnė apakimo tikimybė.
V. VIETINIS GLAUKOMOS GYDYMAS
16. Jei akispūdis sumažėja iki siektino, stabilūs regos nervo ir akipločio pakitimai, nėra pašalinių reiškinių, tęsiama ilgalaikė monoterapija b adrenoblokatorių lašais.
17. Jei gydymas neefektyvus (t. y. akispūdis nesumažėja, nepavyksta sustabdyti tinklainės ganglinių ląstelių žuvimo), yra kontraindikacijų b adrenoblokatoriams, gydymas keičiamas kita monoterapija –viena iš šių grupių:
18. Jei gydymas b adrenoblokatorių lašais yra efektyvus, bet nepakankamai, t. y.:
nepavyksta akispūdžio sumažinti iki siektino lygio;
nepavyksta stabilizuoti regos nervo disko pakitimų progresavimo;
nepavyksta stabilizuoti akipločio pakitimų progresavimo,
gydymas tęsiamas papildomais antiglaukominiais medikamentais, taikant įvairias vaistų kombinacijas, medikamentų mišinius bei derinius (skirtingų grupių):
19. Jei kombinuotas gydymas dviem medikamentais neefektyvus, skiriamas trečias medikamentas:
VI. UŽDARO KAMPO GLAUKOMOS PRIEPUOLIO KOMPLEKSINIS GYDYMAS
23. Jei skausmas nepraeina, skiriami sisteminiai analgetikai. Jei nenustoja pykinti – sisteminiai antiemetikai.
24. Vidutinis lašų skaičius 1 ml ir vaistų poreikis
| Eil. Nr. |
Vaistai |
Vartojimo dažnis (kartai per dieną) |
Lašo dydis (µl.) |
Lašų skaičius |
|
| 1 ml |
reikalingas gydyti abi akis vieną dieną |
||||
| 1. |
Timololio maleatas |
2 |
~30 |
31,4 |
4 |
| 2. |
Timoptic XE |
1 |
~42 |
22,4 |
2 |
| 3. |
Trusopt |
3 |
~30 |
31,4 |
6 |
| 4. |
Azopt |
2 |
~32 |
29,6 |
4 |
| 5. |
Betoptic |
2 |
~32 |
29,6 |
4 |
| 6. |
Betoptic S |
2 |
~47 |
20 |
4 |
| 7. |
Xalatan |
1 |
~30 |
31 |
2 |
| 8. |
Cosopt |
2 |
~34 |
27,8 |
4
|
Pastaba. Atidarius buteliuką, vaistus galima vartoti ne ilgiau kaip 28 dienas.
VII. MEDIKAMENTINIO GYDYMO EFEKTYVUMO VERTINIMAS
25. Pirminis monoterapijos poveikis vertinamas praėjus ne mažiau kaip 1 savaitei nuo vaisto skyrimo.
VIII. GYDYMO EFEKTYVUMO VERTINIMO KRITERIJAI
IX. BPG IR OFTALMOLOGŲ DARBO ALGORITMAI
33. BPG tikrina visų besikreipiančių 19–40 metų asmenų akispūdį ir akių dugną 1 kartą per 2 metus, vyresnių kaip 40 metų amžiaus pacientų akispūdį ir akių dugną – 1 kartą per metus.
33.1. Esant glaukomos anamnezei šeimoje, akispūdis ir akių dugnas tiriami pirmojo apsilankymo metu nepriklausomai nuo amžiaus.
34. Diagnozę nustato ir medikamentinį gydymą skiria bei stebi jo eigą iki proceso kompensacijos gydytojas oftalmologas.
35. Paciento stebėjimas iki glaukominio proceso kompensacijos
|
|
Tonometrija |
Stebėjimas |
| Pradėjus gydymą |
Ne mažiau kaip po 1 sav. |
Ne dažniau kaip kas 2 savaitės iki kompensacijos |
| Keičiant monoterapiją |
Po 3 sav. |
Ne dažniau kaip kas 2 savaitės iki kompensacijos |
| Skiriant papildomą vaistą |
Po 2 sav. |
Ne dažniau kaip kas 2 savaitės iki kompensacijos |
36. Paciento tolesnis stebėjimas
| Glaukomos progresavimo rizika ** |
Tonometrija |
Oftalmoskopija |
Perimetrija |
| Žema |
Kas 3 mėn. |
Kas 3 mėn. |
Kas 6 mėn. |
| Vidutinė |
Kas 2 mėn. |
Kas 2 mėn. |
Kas 4 mėn. |
| Didelė |
Kas 1 mėn. |
Kas 1 mėn. |
Kas 3 mėn. |
**Glaukomos progresavimo rizika tuo didesnė, kuo:
aukštesnis pradinis akispūdis;
pirminės apžiūros metu labiau pažeistas regos nervas;
pirminės apžiūros metu nustatoma didesnių pakitimų akiplotyje;
didesnė gyvenimo trukmės tikimybė.
Jei ligos eiga stabili, vaistus išrašo BPG, jei ne – konsultuoja gydytojas oftalmologas.
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
HIPERTENZINĖS LIGOS IR HIPERTENZINĖS NEFROPATIJOS (TLK KODAI I 10 – I 13, I 15) DIAGNOSTIKOS IR AMBULATORINIO GYDYMO, KOMPENSUOJAMO IŠ PRIVALOMOJO SVEIKATOS IMO FONDO BIUDŽETO LĖŠŲ, METODIKA
I. DIAGNOSTIKOS KRITERIJAI
1. Arterinės hipertenzijos diagnozė – tai ne vien arterinio kraujospūdžio padidėjimas, bet sindromas, susidedantis iš:
II. ARTERINĖS HIPERTENZIJOS TLK -10 KODAI
3. I 11 Hipertenzinė širdies liga
Hipertenzinės kardiopatijos diagnozė nustatoma radus vieną ar kelis iš šių požymių:
3.1. I 11.9 Hipertenzinė kardiopatija be širdies nepakankamumo;
Kairiojo skilvelio hipertrofija (paprastai koncentrinė): masės indeksas vyrams > 116 g/m2, moterims > 104 g/m2; echokardiografiniai ar elektrokardiografiniai kairiojo skilvelio hipertrofijos požymiai;
- besimptomė sistolinė (išstūmimo frakcija < 40), diastolinė (E/A <1) ar mišri kairiojo skilvelio disfunkcija;
- angiospastinė, mikrovaskulinė krūtinės angina ar išeminis krūtinės skausmas (kodas I.20.1, I20.8, I20.9);
- Širdies ritmo ir laidumo sutrikimai (I44-I49).
4. I 12 Hipertenzinė inkstų liga
Nefropatijos diagnozė nustatoma radus bent keturis požymius (pirmi trys – būtini):
4.1. I 12.9 - Hipertenzinė nefropatija be inkstų nepakankamumo:
mikroalbuminurija 30-300 mg per 24 val.;
proteinurija > 300 mg per 24 val. (paprastai < 1,5 g per 24 val.), atsirandanti vėliau nei hipertenzija;
kreatininas v < 115 μmol/l, m < 88 μmol/l ir/ar urea < 8,3 mmol/l;
nėra kitų inkstų ligų;
ilgai trunkanti hipertenzija;
hipertenzinės kardiopatijos ar retinopatijos požymiai;
glomerulų filtracija > 80 ml/min.;
4.2. I 12.0 - Hipertenzinė nefropatija su inkstų nepakankamumu:
mikroalbuminurija 30-300 mg per 24 val.;
proteinurija > 300 mg per 24 val. (paprastai < 1,5 g per 24 val.), atsirandanti vėliau nei hipertenzija;
kreatininas v > 115 μmol/l, m > 88 μmol/l ir/ar urea > 8,3 mmol/l;
nėra kitų inkstų ligų;
ilgai trunkanti hipertenzija;
hipertenzinės kardiopatijos ar retinopatijos požymiai;
glomerulų filtracija < 80 ml/min.
Pastaba: nesant podagros, inkstų pažeidimui būdinga hiperurikemija v > 520 μmol/l, m >
410 μmol/l.
5. I 13 Hipertenzinė širdies ir inkstų liga
Koduojama esant dviejų organų – širdies ir inkstų pažeidimui.
6. I 15 Antrinė hipertenzija
6.1. I 15.0, I 15.1, I 15.2, I 15.8 koduojama atitinkamų sričių specialistams nustačius pagrindinę diagnozę.
III. PADIDĖJĘS ARTERINIS KRAUJO SPAUDIMAS
8. Arterinės hipertenzijos diagnozė nustatoma, kai AKS stabiliai būna >140/90 mmHg matuojant AKS tris kartus ir daugiau (rekomenduojami intervalai tarp matavimų iki vieno mėnesio). Izoliuota sistolinė hipertenzija diagnozuojama, kai sistolinis AKS būna >140 mmHg, o diastolinis AKS < 90 mmHg. Pulsinis kraujospūdis daugiau 50 mmHg laikomas patologiniu.
9. AKS padidėjimas vertinamas laipsniais pagal kraujospūdžio dydį (1 lentelė).
1 lentelė. Arterinio kraujospūdžio lygių klasifikacija (1999 m. PSO/THD)
| Kategorija |
Sistolinis AKS (mm Hg) |
Diastolinis AKS (mm Hg) |
| Optimalus |
<120 |
<80 |
| Normalus |
<130 |
<85 |
| Aukštas normalus |
130-139 |
85-89 |
| I laipsnio hipertenzija (nedidelė) |
140-159 |
90-99 |
| II laipsnio hipertenzija (vidutinė) |
160-179 |
100-109 |
| III laipsnio hipertenzija (didelė) |
³180 |
³110 |
| Izoliuota sistolinė hipertenzija |
³140 |
<90 |
10. Paaiškinimai:
10.2. kai ligonio sistolinis ir diastolinis kraujospūdis patenka į skirtingas kategorijas, taikyti aukštesniąją;
IV. ARTERINĖS HIPERTENZIJOS RIZIKOS VEIKSNIAI
12. Dislipidemija: MTL-cholesterolis >3 mmol/l, ir/arba trigliceridai >1,7 mmol/l, ir/arba DTL-cholesterolis <1 mmol/l
17. Teigiama širdies ir kraujagyslių ligos ar ankstyvos mirties šeimos anamnezė.
Paaiškinimas: šiuo metu didžiulis dėmesys kreipiamas hipertenziniam-metaboliniam sindromui, jungiančiam iškart kelis (Nr. 1-4) rizikos veiksnius ir keliskart padidinančiam kardiovaskulinę riziką.
18. Hipertenzijos komplikacijos („organų –taikinių“ pažeidimas):
18.1. Širdyje: kairiojo skilvelio hipertrofija, kairiojo skilvelio sistolės ar diastolės disfunkcija, greičiau progresuojanti koronarinė širdies liga, širdies nepakankamumas, kairiojo prieširdžio didėjimas, širdies ritmo sutrikimai.
18.2. Inkstuose: kamuolėlių sklerozė, aterominė inkstų arterijų liga, lėtinis inkstų nepakankamumas.
18.3. Arterijose: endotelio disfunkcija, arterijų remodeliavimas, sienelių standumo padidėjimas, intimos-medijos sustorėjimas, plokštelių radimas, stenozės, aortos aneurizma, disekuojanti aortos aneurizma.
19. Hipertenziją lydinčios klinikinės būklės, apsunkinančios jos eigą ir gydymą:
19.1. širdies ir kraujagyslių: koronarinė širdies liga, sklerodegeneraciniai vožtuvų pakenkimai, smegenų arterijų aterosklerozė, periferinių arterijų liga;
V. HIPERTENZIJA SERGANČIOJO RIZIKOS NUSTATYMAS PRIEŠ PASIRENKANT GYDYMĄ
20. Mažos rizikos grupė: pirmo laipsnio AKS padidėjimas ir < 2 nestipriai išreikšti rizikos veiksniai (išskyrus rezistenciją insulinui ir/ar diabetą). Nepalanki prognozė – tikimybė susirgti insultu ar miokardo infarktu per 10 metų – < 15 proc.
21. Vidutinės rizikos grupė: antro ar trečio laipsnio AKS padidėjimas be rizikos veiksnių ir/ar 2–3 nestipriai išreikšti rizikos veiksniai (išskyrus rezistenciją insulinui ir/ar diabetą). Nepalanki prognozė – tikimybė susirgti insultu ar miokardo infarktu per 10 metų – 15–20 proc.
22. Didelės ir labai didelės rizikos grupė:
22.2. pirmo, antro ar trečio laipsnio AKS padidėjimas ir > 3 rizikos veiksniai (užtenka vien rezistencijos insulinui ir/arba diabeto);
VI. HIPERTENZIJOS GYDYMAS
23. Įvertinus rizikos dydį, nusprendžiama, kada pradėti medikamentinį arterinės hipertenzijos gydymą, iki kiek mažinti kraujo spaudimą, kaip greitai numatytas tikslinis kraujospūdis turėtų būti pasiekiamas. Esant vidutinei rizikai, prieš skiriant vaistus, ligonius galima 2–3 savaites stebėti, bet esant reikalui, vaistai skiriami iš karto, nustačius diagnozę. Esant mažai rizikai ligonius, galima 6–12 mėnesių stebėti ir koreguoti rizikos veiksnius. Didelės ir labai didelės rizikos ligoniams taip pat koreguojami rizikos veiksniai ir vaistai skiriami iš karto, nustačius diagnozę.
24. Tikslinis kraujospūdis, gydant arterinę hipertenziją:
25. Bendrieji arterinės hipertenzijos gydymo principai:
25.1. Pradiniame etape AH gali būti gydoma vienu vaistu (1 schema), pasirenkant kurią nors iš išvardytų priešhipertenzinių vaistų klasių.
25.2. Esant didelei ir labai didelei rizikai, gydymą rekomenduojama pradėti iškart nuo dviejų priešhipertenzinių vaistų mažesnių dozių derinio (1 schema).
25.3. Pradedant gydymą, bet kurį priešhipertenzinį vaistą skirti nedidelėmis dozėmis, stengiantis išvengti vaistų šalutinio poveikio.
25.4. Nepasiekus tikslinio kraujospūdžio pradiniame gydymo etape, vaistų dozės didinamos iki vidutinių terapinių dozių (3 lentelė). Atsparios hipertenzijos gydymui gali būti skiriamos maksimalios vaistų dozės.
25.6. Gydymas dviejų ar trijų priešhipertenzinių vaistų deriniais taikomas apie 70 proc. sergančiųjų arterine hipertenzija. Vaistų deriniai parenkami individualiai. Prireikus daugiau nei trijų vaistų nuo hipertenzijos, bendrosios praktikos ar vidaus ligų gydytojas siunčia gydytojo specialisto konsultacijai (kardiologo, nefrologo ar kt.), po kurios jis gali išrašyti tris ar daugiau vaistus nuo hipertenzijos ne ilgiau 1 metų. Toliau siunčiama pakartotinai gydytojo specialisto konsultacijai.
2 lentelė. Priešhipertenzinių vaistų skyrimo indikacijos ir kontraindikacijos (remiantis PSO / THD 1999 m.)
| Vaistų klasė |
Indikacijos* |
Galimos indikacijos |
Kontraindikacijos |
Galimos kontraindikacijos |
| Diuretikai |
Širdies nepakankamumas Vyresnio amžiaus ligoniai Sistolinė hipertenzija |
Cukrinis diabetas |
Podagra |
Dislipidemija Seksualiai aktyvūs vyrai |
| Beta adrenoreceptorių blokatoriai |
Krūtinės angina Po miokardo infarkto Tachiaritmijos |
Širdies nepakankamumas Nėštumas Cukrinis diabetas |
Astma ar lėtinės obstrukcinės plaučių ligos II-III° atrioventrikulinė blokada |
Dislipidemija Sportininkai ir fiziškai aktyvūs ligoniai Periferinių kraujagyslių ligos |
| AKF inhibitoriai |
Širdies nepakankamumas Kairiojo skilvelio disfunkcija Po miokardo infarkto Diabetinė nefropatija |
Hipertenzinė nefropatija |
Nėštumas Hiperkalemija Abiejų inkstų arterijų susiaurėjimas |
|
| Kalcio kanalų blokatoriai |
Krūtinės angina Vyresnio amžiaus ligoniai Sistolinė hipertenzija |
Periferinių arterijų ligos |
II-III° atrioventrikulinė blokada (nedihidropiridininiai KKB) |
Širdies nepakankamumas (verapamilis ar diltiazemas) |
| Alfa adrenoblokatoriai |
Prostatos hipertrofija |
Gliukozės netoleravimas Dislipidemija |
|
Ortostatinė hipotenzija |
* Ligos ir būklės, kurioms esant gali būti rekomenduojami kaip pirmo pasirinkimo vaistai
1 schema. Pakopinis arterinės hipertenzijos gydymo algoritmas
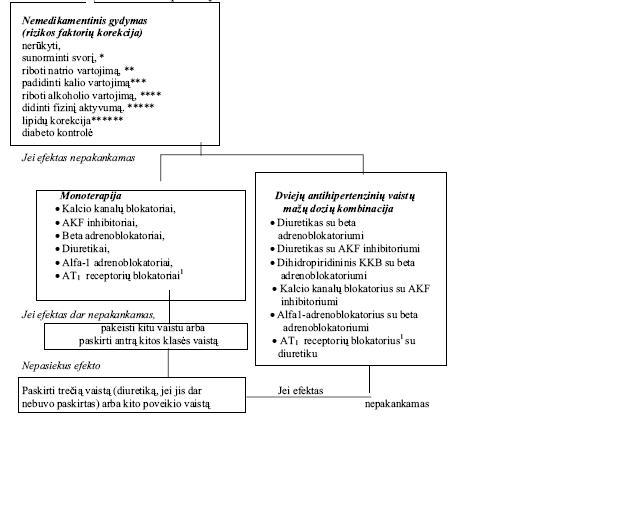
26. Paaiškinimai:
26.1. Kūno svoris laikomas normaliu, kai kūno masės indeksas [svoris(kg): ūgis (m)2] būna kiek mažesnis arba lygus 25.
26.4. iki 20–30 g etanolio ar jo ekvivalentų (300 ml vyno ar 700 ml alaus) per dieną (moterims ar mažo svorio vyrams – ne daugiau 15 ml etanolio ar jo ekvivalentų).
26.6. Bendro cholesterolio < 5,2 mmol/l, mažo tankio lipoproteidų <3,3 mmol/l, trigliceridų < 2,3 mmol/l.
3 lentelė. Įprastinės priešhipertenzinių vaistų paros dozės
| Eil. Nr. |
VAISTAS |
PAROS DOZĖS (mg) |
| 1. |
Amlodipinas |
2,5 –10 |
| 2. |
Atenololis |
12,5 – 150 |
| 3. |
Betaksololis |
5 –20 |
| 4. |
Diltiazemas |
90 – 360 |
| 5. |
Doksazosinas |
1,0 – 8 |
| 6. |
Enalaprilis |
2,5 – 40 |
| 7. |
Fosinoprilis |
10 – 40 |
| 8. |
Hidrochlorotiazidas |
12,5 – 25 |
| 9. |
Indapamidas |
1,25 – 2,5 |
| 10. |
Kaptoprilis |
12,5 – 150 |
| 11. |
Klonidinas |
0,3 – 0,6 |
| 12. |
Labetololis |
200 – 1200 |
| 13. |
Lacidipinas |
2 – 6 |
| 14. |
Metoprololis |
50 – 200 |
| 15. |
Metyldopa |
500 – 2000 |
| 16. |
Moksonidinas |
0,2 – 0,4 |
| 17. |
Nifedipinas-SR |
40 – 60 |
| 18. |
Nitrendipinas |
10 – 40 |
| 19. |
Prazosinas |
1,0 – 20 |
| 20. |
Ramiprilis |
1,25 – 10 |
| 21. |
Verapamilis |
80 –240 |
Pastaba: atsparios gydymui hipertenzijos atvejais gali būti skiriamos maksimalios dozės.
27. Vadovaujantis šiuo metu kompensuojamų iš PSDF medikamentų sąrašu, priešhipertenziniai vaistai suskirstyti į pirmo ir antro pasirinkimo sąrašus:
27.1. Pirmo pasirinkimo vaistų sąrašas – remtasi pasaulyje atliktais farmakoekonominiais skaičiavimais ir bendrosiomis privalomosiomis indikacijomis ir kontraindikacijomis: (PSO/IHD 1999).
27.1.1. Kalcio kanalų blokatorių (KKB) grupėje:
Nifedipinas prailginto veikimo
Diltiazemas (kuomet reikalingas, bet kontraindikuotinas BAB skyrimas)
Verapamilis ilgo veikimo (kuomet reikalingas, bet kontraindikuotinas BAB skyrimas)
27.2. Antro pasirinkimo vaistų sąrašas – remtasi studijų patvirtintomis specifinėmis (išskirtinėmis) indikacijomis arterinės hipertenzijos komplikacijoms („organų-taikinių“ pažeidimams) ir arterinę hipertenziją lydinčioms klinikinėms būklėms gydyti:
27.2.1. KKB grupėje:
Amlodipinas – hipertenzinė kardiopatija (širdies nepakankamumas > II f. kl., kairio skilvelio hipertrofija), hipertenzinis arterijų pažeidimas, hipertenzinis-metabolinis sindromas, lydintis cukrinis diabetas, lydinti krūtinės angina
Lacidipinas – hipertenzinis arterijų pažeidimas, hipertenzinis – metabolinis sindromas, hipertenzinė nefropatija, lydintis cukrinis diabetas
Felodipinas – hipertenzinė kardiopatija (širdies nepakankamumas > II f. kl., kario skilvelio hipertrofija)
Diltiazemas, ilgo veikimo – hipertenzinė nefropatija, hipertenzinė kardiopatija (tachisistoliniai ritmo sutrikimai) lydinti krūtinės angina
Nitrendipinas – kairio skilvelio hipertrofija, vyresnio amžiaus žmonių hipertenzija
27.2.2. AKFI grupėje:
Ramiprilis – hipertenzinė kardiopatija (širdies nepakankamumas, kairio skilvelio hipertrofija); lydinti koronarinė širdies liga (krūtinės angina, persirgtas miokardo infarktas, po kateterinio ir chirurginio gydymo); hipertenzinis-metabolinis sindromas; hipertenzinis arterijų pakenkimas; hipertenzinė nefropatija; lydintis cukrinis diabetas.
Fosinoprilis – hipertenzinė nefropatija; hipertenzinė kardiopatija (kairio skilvelio hipertrofija, širdies nepakankamumas); hipertenzinis – metabolinis sindromas; lydintis cukrinis diabetas.
27.2.3. BAB grupėje:
Nebivololis – hipertenzinis-metabolinis sindromas; hipertenzinė kardiopatija (kairio skilvelio hipertrofija); lydinti krūtinės angina; kai reikia skirti BAB, esant lydinčiai periferinių arterijų ligai; lydintis diabetas, kai reikia skirti BAB; kai reikia skirti BAB ir paciento amžius iki 45 metų.
Metoprololis, ilgo veikimo – hipertenzinė kardiopatija (širdies nepakankamumas, kairio skilvelio hipertrofija); lydinti krūtinės angina.
Betaksololis – hipertenzinė kardiopatija (kairio skilvelio hipertrofija); lydinti krūtinės angina.
27.2.4. Kiti:
Labetalolis, Metildopa – arterinė hipertenzija ir nėštumas
Moksonidinas – hipertenzinis –metabolinis sindromas; kairio skilvelio hipertrofija.
Indapamidas – hipertenzinė kardiopatija (širdies nepakankamumas > 2 f. kl., kairio skilvelio hipertrofija); hipertenzinė nefropatija; hipertenzinis – metabolinis sindromas.
28. Skiriant vaistą iš antro pasirinkimo sąrašo, būtina tyrimais patvirtinti specifinę (išskirtinę) jo skyrimo indikaciją (tyrimų apimtis įvairių lygių gydymo įstaigose gali skirtis):
28.1. Hipertenzinę kardiopatiją:
28.2. Hipertenzinį arterijų pažeidimą:
klinikiniai tyrimai: klaudikacijos laipsnio nustatymas, žasto-kulkšnelių spaudimų indeksas,
funkciniai tyrimai: kraujagyslių ultragarsiniai, pulsinės bangos ir tūrio, akių dugno tyrimai.
28.3. Hipertenzinę nefropatiją:
28.4. Hipertenzinį metabolinį sindromą (būtinas rezistencijos insulinui sutrikimas ar diabetas plius trys iš keturių išvardytų komponentų):
28.4.1. diabetas ar rezistencija insulinui: gliukozės (nevalgius ir/ar po apkrovimo gliukoze), insulino koncentracijos tyrimais,
28.4.2. pilvinis nutukimas: juosmens apimtis vyrams > 102 cm ir moterims > 88 cm, kūno masės indeksas > 25,
29. Taikomos gydymo metodikos praktinio taikymo paaiškinimai:
29.1. Naujai išaiškintos AH pradiniam gydymui (ne mažiau 3 mėn.) skiriamas vienas vaistas ar dviejų vaistų derinys iš pirmo pasirinkimo sąrašo.
29.2. Gavus tik dalinį efektą gydant dviem vaistais iš pirmo sąrašo, pridedamas hidrochlortiazidas (jeigu jis nebuvo skirtas) arba vaistas iš antrojo sąrašo, patvirtinus jo skyrimo indikaciją tyrimais.
29.3. Jeigu pirmo sąrašo vaistas buvo neefektyvus arba sukėlė pašalinius veikimus, jis keičiamas kitu pirmo sąrašo vaistu arba antro sąrašo preparatu, patvirtinus skyrimo indikaciją tyrimais.
29.4. Pradinis AH gydymas išskirtines indikacijas turinčiu preparatu pradedamas arba tęsiamas, tik patvirtinus skyrimo indikaciją tyrimais.
29.5. Didelės ir labai didelės rizikos pacientams gydymas iškart gali būti pradėtas (arba tęsiamas) dviem preparatais iš išskirtines indikacijas turinčių preparatų sąrašo, patvirtinus skyrimo indikacijas tyrimais.
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
Krūties piktybinių navikų (C50) diagnostikos ir ambulatorinio gydymo metodika
1. Gydytojas, įtaręs krūties vėžio diagnozę ir atlikęs tyrimus savo kompetencijos ribose, siunčia pacientą krūties vėžio diagnozės nustatymui į gydymo įstaigą, teikiančią onkologinę pagalbą ir turinčią sąlygas pilnam krūties vėžio ir jo išplitimo ištyrimui pagal diagnostikos metodiką (4 priedas) bei kompleksiniam gydymui.
2. Sveikatos priežiūros įstaigose, turinčiose reikalingas tarnybas ir specialistus, užtikrinamas pilnas paciento ištyrimas ir nustatoma gydymo taktika.
6. Krūties vėžys gali būti gydomas tik tose asmens sveikatos priežiūros įstaigose, kuriose yra kompleksinio gydymo galimybės (įskaitant chemoterapiją, krūties chirurgiją ir spindulinę terapiją).
| 1 priedas |
Klinikinė TNM klasifikacija
| T |
Pirminis navikas |
| Tx |
Pirminio naviko neįmanoma įvertinti |
| T0 |
Pirminio naviko nėra |
| Tis |
Carcinoma in situ: intraduktalinė karcinoma ar lobulinė karcinoma in situ, ar spenelio Pageto liga nesant naviko |
| T1 |
Navikas, kurio didžiausias matmuo yra ne didesnis kaip 2 cm |
| T1mic |
Mikroinvazija, kurios didžiausias matmuo ne didesnis kaip 0,1 cm¹ |
| T1a |
Didžiausias matmuo nuo 0,1 iki 0,5 cm |
| T1b |
Didžiausias matmuo nuo 0,5 iki 1,0 cm |
| T1c |
Didžiausias matmuo nuo 1 iki 2 cm |
| T2 |
Navikas, kurio didžiausias matmuo nuo 2 iki 5 cm |
| T3 |
Navikas, kurio didžiausias matmuo yra didesnis kaip 5 cm |
| T4 |
Bet kokio dydžio navikas, tiesiogiai infiltravęs krūtinės ląstos sieną ar odą |
Pastaba. Krūtinės siena apima šonkaulius, tarpšonkaulinius raumenis ir priekinį dantytąjį raumenį, tačiau ne krūtinės raumenį.
| T4a |
Krūtinės sienos infiltracija |
| T4b |
Krūtinės odos edema (taip pat ir „apelsino žievelės“ simptomas) ar išopėjimas, ar satelitiniai odos mazgeliai toje pačioje krūtyje |
| T4c |
4a ir 4b kartu |
| T4d |
Uždegiminė karcinoma² |
Pastabos: 1. Mikroinvazija yra naviko ląstelių išplitimas už bazalinės membranos ribų į gretimus audinius, kai nėra židinių, kurių didžiausias matmuo viršytų 0,1 cm. Tais atvejais, kai yra daugybinių mikroinvazijos židinių, klasifikuojamas didžiausias iš jų. Daugybiniai mikroinvazijos židiniai turi būti aprašyti, kaip ir didesni invazyvios karcinomos židiniai.
2. Krūties uždegiminė karcinoma pasižymi difuzine rusva odos induracija, kurios ribos panašios į rožės; papildomų masių neaptinkama. Jei odos biopsija neigiama ir nėra lokalizuoto išmatuojamo naviko, T4d karcinoma patomorfologiškai klasifikuojama kaip pTX. Odos gruoblėtumas, spenelio įsitraukimas ir kiti odos pakitimai, išskyrus klasifikuojamus kaip T4b ir T4d, gali būti ir esant T1, T2 ar T3 navikams ir nedaro įtakos išplitimo įvertinimui.
| N |
Metastazės sritiniuose limfmazgiuose |
| Nx |
Metastazių sritiniuose limfmazgiuose neįmanoma įvertinti |
| N0 |
Metastazių sritiniuose limfmazgiuose nėra |
| N1 |
Yra paslankių metastazių tos pačios pusės pažasties limfmazgyje (-iuose) |
| N2 |
Yra metastazių tos pačios pusės pažasties limfmazgiuose, suaugusių tarpusavyje ir su kitomis struktūromis |
| N3 |
Yra metastazių tos pačios pusės vidiniuose krūties limfmazgiuose |
| M |
Tolimosios metastazės |
| MX |
Tolimųjų metastazių neįmanoma įvertinti |
| M0 |
Tolimųjų metastazių nėra |
| M1 |
Yra tolimųjų metastazių |
Kad būtų galima klasifikuoti naviką patomorfologiškai, pašalinus jį, pjūvio kraštuose neturi būti mikroskopinių naviko invazijos požymių.
Pastaba. Nustatant patomorfologinį naviko išplitimą pT, matuojamas invazyvusis naviko komponentas. Jei yra didelis in situ komponentas (pvz., 4 cm) ir mažas invazyvusis komponentas (pvz., 0,5 cm), naviko išplitimas įvertinamas kaip pT1a.
Kad būtų galima klasifikuoti metastazes sritiniuose limfmazgiuose patomorfologiškai, reikia ištirti apatinius pažasties limfmazgius (I lygis). Todėl reikia pašalinti ne mažiau kaip 6 limfmazgius
| pNX |
Metastazių sritiniuose limfmazgiuose neįmanoma įvertinti (limfmazgiai nepašalinti arba pašalinti anksčiau) |
| pN0 |
Metastazių sritiniuose limfmazgiuose nėra |
| pN1 |
Yra paslankių metastazių tos pačios pusės pažasties limfmazgiuose |
| pN1a |
Yra tik mikrometastazių (ne didesnių kaip 0,2 cm) |
| pN1b |
Yra metastazių limfmazgiuose, bet kuri didesnė nei 0,2 cm |
| pN1bi |
Yra metastazių 1–3 sritiniuose limfmazgiuose, bet kuri ne mažesnė kaip 0,2 cm, bet ne didesnė kaip 2,0 cm |
| pN1bii |
Yra metastazių 4 ar daugiau limfmazgių, bet kuri ne mažesnė kaip 0,2, bet ne didesnė kaip 2,0 cm |
| pN1biii |
Navikas išplitęs už limfmazgio kapsulės ribų, esant mažesnei kaip 2 cm dydžio metastazei |
| pN1biv |
Yra metastazė limfmazgyje, didesnė kaip 2 cm |
| pN2 |
Yra suaugusių tarpusavyje ir su kitomis struktūromis metastazių tos pačios pusės pažasties limfmazgiuose |
| pN3 |
Yra metastazių tos pačios pusės vidiniuose krūties limfmazgiuose (-yje) |
| pM |
Tolimosios metastazės: kategorijos pM atitinka M kategorijas |
| GX |
- naviko diferenciacijos laipsnio įvertinti neįmanoma |
| G1 |
- gerai diferencijuotas navikas |
| G2 |
- vidutiniškai diferencijuotas navikas |
| G3 |
- blogiau diferencijuotas |
| G4 |
- nediferencijuotas navikas |
| 0 stadija |
Tis |
N0 |
M0 |
| I stadija |
T11 |
N0 |
M0 |
| II A stadija |
T0 T11 T2 |
N1 N11 N0 |
M0 M0 M0 |
| II B stadija |
T2 T3 |
N1 N0 |
M0 M0 |
| III A stadija |
T0 T11 T2 T3 |
N2 N2 N2 N1, N2 |
M0 M0 M0 M0 |
| III B stadija |
T4
Bet kuris T |
Bet kuris N N3 |
M0
M0 |
| IV stadija |
Bet kuris T |
Bet kuris N |
M1 |
| 2 PRIEDAS
|
Histologinė klasifikacija
Nepatikslinto tipo karcinoma
Duktalinė karcinoma
Intraduktalinė (in situ)
Invazyvi su dominuojančiu intraduktaliniu komponentu
Nepatikslinto tipo invazyvi
Komedokarcinoma
Uždegiminė
Medulinė su limfocitine infiltracija
Mucininė (koloidinė)
Papilinė
Scirozinė
Tubulinė
Kitokia patikslinta
Lobulinė karcinoma
In situ
Invazyvi su dominuojančiu in situ komponentu
Invazyvi
Spenelio karcinoma
Nepatikslinta Pageto liga
Pageto liga su intraduktaline karcinoma
Pageto liga su invazyvia duktaline karcinoma
Kitokio tipo karcinoma
Nediferencijuota karcinoma
Anatominės sritys:
C 50.0 – spenelis ir apyspenis
C 50.1 – krūties centrinė dalis
C 50.2 – krūties viršutinis ir vidinis kvadratas
C 50.3 – krūties apatinis ir vidinis kvadratas
C 50.4 – krūties viršutinis ir išorinis kvadratas
C 50.5 – krūties apatinis ir išorinis kvadratas
C 50.6 – krūties pažastinis kraštas
C 50.8 – krūties išplitęs pažeidimas
C 50.9 – krūtis, nepatikslinta
______________
| 3 PRIEDAS |
Prognostiniai veiksniai
1. Navikiniai:
Ligos stadija
Limfmazgių būklė
Naviko dydis
Naviko diferenciacijos laipsnis /proliferacijos greitis
Invazija į kraujagysles ir limfagysles
Estrogeno / progesterono receptorių būklė (ER/PR)*
HER-2/neu lygis, p53 mutacija ir kt.*
Navikinių ląstelių radimas kaulų čiulpuose*
2. Organizmo:
Amžius
Menopauzė / menstruacinė būklė
Šeimos anamnezė
Funkcinė būklė
Pastaba: papildomi tyrimai atliekami esant galimybėms.
NEPALANKŪS PROGNOSTINIAI VEIKSNIAI
Ligos stadija >I
Metastazės regioniniuose limfmazgiuose
Naviko dydis ³ 2 cm
Naviko diferenciacija G ³2
Yra invazija į limfagysles ir kraujagysles
Neigiami estrogeno/progesterono receptoriai
Teigiamas HER-2/neu, yra p53 mutacija
Randamos navikinės ląstelės kaulų čiulpuose
Amžius <35 m.
Premenopauzė
______________
| 4 PRIEDAS |
Diagnostika
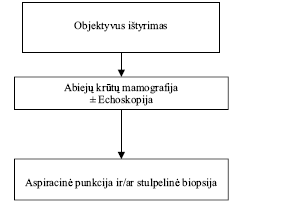
Mamografija:
Bazinė mamograma – 40–45m.
Kontrolinė mamografija nuo 50 m. atliekama kas 2 metus, įvertinus rizikos faktorius.
Rizikos grupėms: jei yra pirmos eilės giminaičių, sergančių krūties vėžiu, mamograma atliekama nuo 35 m.
Krūtų echoskopija
Esant neaiškiai diagnozei echoskopijos duomenys derinami su mamografijos duomenimis.
Kuomet vyrauja liaukinis audinys, echoskopija informatyvesnė už mamografiją.
Citologija/histologija (aspiracinė punkcija ir/ar stulpelinė biopsija)
Atliekama apčiuopus arba vizualizacijos metodais nustačius mazgą krūtyje.
Esant neaiškiems ar nepalpuojamiems pakitimams, aspiracinė punkcija ir/ar stulpelinė biopsija atliekama echoskopo ir/ar rentgeno kontrolėje.
Imunohistocheminė hormonų receptorių diagnostika (papildomas tyrimas, esant galimybėms)
| 5 PRIEDAS |
Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, krūties piktybinių navikų gydymo schema
ADJUVANTINĖ (4–6 kursai) IR NEOADJUVANTINĖ CHEMOTERAPIJA
(2–6 kursai)
Chemoterapijos schemos:
| AC |
Doxorubicini 60 mg/m2 1d. |
|
|
Cyclophosphamidi 600 mg/m2 1d. |
|
|
kas 3 sav. |
arba
| CMF* |
Metotrexati 40 mg/m2 1d. + 8d. |
|
|
Cyclophosphamidi 600 mg/m2 1+8d. |
|
|
Fluorouracili 600 mg/m2 1+8d. |
|
|
kas 4 sav. |
arba
| CMF*(klasikinis) |
Cyclophosphamidi 100 mg/m2 per os 1-14d. |
|
|
Metotrexati 40 mg/m2 1d. + 8d. |
|
|
Fluorouracili 600 mg/m2 1+8d. |
|
|
kas 4 sav. |
arba
| FAC** |
Fluorouracili 500 mg/m2 1+8d. |
|
|
Doxorubicini 50 mg/m2 1d. |
|
|
Cyclophosphamidi 500 mg/m2 |
|
|
kas 3 sav. |
arba
| CAF** |
Cyclophosphamidi 100 mg/m2 per os 1-14d. |
|
|
Doxorubicini 25 – 30 mg/m2 1+8d. |
|
|
Fluorouracili 500 mg/m2 1+8d. |
|
|
kas 4 sav. |
*Skiriama tik esant palankiems prognostiniams veiksniams (3 priedas)
* Kuomet nepageidautinas kardiotoksiškumas
**Skiriama didelės rizikos grupės pacientams pagal prognostinius veiksnius (3 priedas)
| 5 PRIEDAS |
Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, krūties piktybinių navikų gydymo schema
METASTAZAVUSIO KRŪTIES VĖŽIO CHEMOTERAPIJA
| AC |
Doxorubicini 60 mg/m2 1d. |
|
|
Cyclophosphamidi 600 mg/m2 1d. |
|
|
kas 3 sav. |
|
|
|
| CMF |
Metotrexati 40 mg/m2 1d. + 8d. |
|
|
Cyclophosphamidi 600 mg/m2 1+8d. |
|
|
Fluorouracili 600 mg/m2 1+8d. |
|
|
kas 4 sav. |
|
|
|
| FAC |
Fluorouracili 500 mg/m2 1+8d. |
|
|
Doxorubicini 50 mg/m2 1d. |
|
|
Cyclophosphamidi 500 mg/m2 |
|
|
kas 3 sav |
|
|
|
| CAF |
Cyclophosphamidi 100 mg/m2 per os 1-14d. |
|
|
Doxorubicini 25 – 30 mg/m2 1+8d. |
|
|
Fluorouracili 500 mg/m2 1+8d. |
|
|
kas 4 sav. |
Nustačius agresyvią ligos eigą ir nepalankius prognostinius faktorius (žr. 3 priedą), konsiliumo nutarimu skiriama:
PASTABOS:
Chemoterapijos schemos pasirenkamos atsižvelgiant į tai, pagal kokias schemas pacientė buvo gydyta anksčiau, kaip gydymą toleravo, kiek laiko truko remisija.
***Skiriama kaip I eilės gydymas, aptarus konsiliumu, rekomenduojant bei kontroliuojant universitetų ligoninėms.
Skiriama (·) pažymėta schema, kai nėra viršyta Doxorubicini suminė 550 mg/m2 dozė.
Vyresnėms nei 60 m. moterims galima dozių redukcija.
Kompensuojamų priešnavikinių vaistų skyrimas vykdomas kontroliuojant universitetų ligoninėms.
______________
| 5 PRIEDAS |
Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, krūties piktybinių navikų gydymo schema
I eilės hormonoterapija:
Jeigu navikas metastazavęs, skiriamas tamoksifenas arba selektyvūs aromatazės inhibitoriai:
Tamoksifenas 20 mg/d. iki ligos progresavimo
Aminogluthetimide 250 mg 2k/d (neselektyvus aromatazės inhibitorius) kartu su pakaitine gliukokortikoidų terapija
*Selektyvūs aromatazės inhibitoriai skiriami, jeigu pacientė netoleruoja Tamoxifeno.
II eilės hormonoterapija (po tamoksifeno skyrimo, progresuojant ligai):
Anastrozolis 1 mg/d. iki ligos progresavimo;
Letrozolis 2,5 mg/d. iki ligos progresavimo;
II ir III eilės hormonoterapija:
Megestrolio acetatas 160 mg/d.
LHRH agonistai – premenopauzėje nustačius teigiamus estrogenų receptorius (ar jų neištyrus) moterims, sergančioms pažengusiu krūties vėžiu:
Goserelinas 3,6 mg kas 4 sav. ne ilgiau 2,5 metų.
| 5 PRIEDAS |
Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, krūties piktybinių navikų gydymo schema
BIFOSFONATAI
Bifosfonatai skiriami:
Osteoklastinio–osteolizinio pobūdžio kaulų metastazėms gydyti, esant neefektyviai spindulinei terapijai.
Pamidronatas (Aredia) 90 mg į/v infuzija kas 4 sav. arba 60 mg į/v infuzija kas 3 sav. Vartojimo trukmė – 1 metai.
Klodronatas (Bonefos) 300 mg/d.1-5d. į/v, kol normalizuosis kalcio kiekis kraujyje, po to 1600 mg/p per os (dozė gali būti koreguojama priklausomai nuo inkstų funkcijos). Vartojimo trukmė – 1 metai.
Epoetinas alfa skiriamas kartu su chemoterapija, kai hemoglobino (Hb) koncentracija plazmoje maža (pradinis Hb£100 g/l).
CHEMOTERAPIJOS KURSŲ SKAIČIUS
Adjuvantinis gydymas:
6 CMF
ar
4 AC
ar
6 CAF
Neoadjuvantinis gydymas
2–6 AC
2–6 FAC
Metastazavęs krūties vėžys
Iki 6 kursų
GYDYMO EFEKTYVUMO VERTINIMO METODIKA
Adjuvantiniam gydymui – nėra.
Neoadjuvantiniam gydymui – 2 ar 4 kursai nusprendžiama, atlikus krūtų echoskopiją ir/ar mamografiją. Esant uždegiminei krūties vėžio formai (T4) – iki 6 kursų.
Metastazavusiam krūties vėžiui monitoruojamas taikinys (metastazė):
CHEMOTERAPIJOS SCHEMOS NEEFEKTYVUMO IR KEITIMO KITA KRITERIJAI
Monitoruojamos metastazės didėjimas
Ligos progresavimas
Diseminacija
Pavienės metastazės įtarimas, esant stabiliai ligos eigai, turi būti patvirtinamas citologiškai ir/ar histologiškai.
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
Plaučių piktybinių navikų (C34) diagnostikos ir ambulatorinio gydymo metodika
1. Gydytojas, įtaręs plaučių vėžio diagnozę ir atlikęs tyrimus savo kompetencijos ribose, siunčia pacientą plaučių vėžio diagnozės nustatymui pulmonologo arba onkologo chemoterapeuto, arba onkologo radioterapeuto konsultacijai į gydymo įstaigą, turinčią sąlygas pilnam plaučių vėžio ir jo išplitimo ištyrimui pagal diagnostikos metodiką (1, 2 priedas) bei kompleksiniam gydymui.
2. Gydytojas pulmonologas arba onkologas chemoterapeutas, arba onkologas radioterapeutas organizuoja paciento ištyrimą, nustato naviko išplitimą pagal TNM klasifikaciją ir stadijas.
4. Gydytojas pulmonologas arba gydytojas onkologas chemoterapeutas, arba gydytojas onkologas radioterapeutas organizuoja paciento gydymą.
6. Plaučių vėžys gali būti gydomas tik tose asmens sveikatos įstaigose, kuriose yra kompleksinio gydymo galimybės (įskaitant chemoterapiją, krūtinės ląstos chirurgiją ir spindulinę terapiją).
1 priedas
Plaučių piktybinių navikų diagnostikos metodika
Tikslai:
5. Transtorakalinė plaučių audinio biopsija (jei neinformatyvi ir/ar negalima transbronchinė biopsija).
6. Plaučių audinio biopsija (video) torakoskopijos ar torakotomijos metu (jei aukščiau minėtais tyrimo metodais nepavyksta nustatyti diagnozės).
II. Tyrimai plaučių vėžio išplitimui įvertinti:*
1. Intratorakalinis išplitimas:
1.3. Mediastinoskopija ar mediastinotomija ar transbronchinė tarpuplaučio limfmazgių adatinė aspiracinė biopsija (jei padidėję tarpuplaučio limfmazgiai).
2. Tolimųjų metastazių nustatymas:
1.7. Kaulų scintigrafija ir rentgenogramos (įtariant metastazes; smulkialąstelinio plaučių vėžio atveju – visiems).
IV. Tyrimai paciento būklei įvertinti:
2 priedas
Smulkialąstelinio plaučių vėžio atveju atliekamų tyrimų seka*
3 priedas
Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, nesmulkialąstelinio plaučių vėžio gydymo schema
Lokaliai išplitusio ar metastazavusio nesmulkialąstelinio plaučių vėžio chemoterapija
I eilės chemoterapija vykdoma pasirenkant vieną iš pateiktų schemų
Cisplatina 60-120 mg/m2 1d. (dozę galima išdalinti per 3 dienas)
Etopozidas 100-120 mg/m2 1-3d.
kas 3–4 sav. – iki 6 kursų
II eilės chemoterapija
*Cisplatina 75–100 mg/m2 1d.
Gemcitabinas 1250 mg/m2 1, 8 d. kas 3 sav. arba 1, 8, 15 d. kas 4 sav. – iki 6 kursų
ARBA
*Cisplatina 75 mg/m2 1d.
Docetakselis 75 mg/m2 1d.
kas 3 sav. – iki 6 kursų
ARBA
*Cisplatina 80 mg/m2 1d.
Paklitakselis 175 mg/m2 1d.
kas 3 sav. – iki 6 kursų
ARBA
*Docetakselis 75–100 mg/m2 1 d. kas 3 sav. – iki 6 kursų
ARBA
*Gemcitabinas 1000 mg/m2 1, 8, 15 d. kas 4 sav. – iki 6 kursų
* – Kaip I eilės gydymas gali būti skiriamas pagal universitetų ligoninių paskyrimus
(rekomendacijas).
Pastabos:
1. Kartu su chemoterapija cisplatinos pagrindu turi būti skiriami antiemetikai:
ondansetronas** 8–32 mg/p į veną ar per os
granisetronas** 1–3 mg/p į veną ar 1–2 mg/p per os
tropisetronas** 5 mg/p į veną ar per os
** dozės yra individualios, keičiamos priklausomai nuo to, kaip pacientas toleruoja chemoterapiją.
4 priedas
Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, smulkialąstelinio plaučių vėžio gydymo schema
Smulkialąstelinio plaučių vėžio chemoterapija
Cisplatina 60-100 mg/m2 1 d. (dozę galima išdalyti per tris dienas)
Etopozidas 100-120 mg/ m2 1–3 d.
kas 3 sav. – iki 6 kursų
ARBA
Ciklofosfamidas 1000 mg/m2 1d.
Doksorubicinas 40–50 mg/m2 1d.
Vinkristinas 2,0 mg 1d.
kas 3 sav. – iki 6 kursų
ARBA
Etopozidas 50 mg/m2 p/o iki 21 dienos
kas 4 sav. – iki 6 kursų
ARBA
Vinkristinas 1 mg/m2 1 d.*
Etopozidas 100-120 mg/m2 1–3 d.
kas 3 sav. – iki 6 kursų
* – kai paciento funkcinė būklė > 2 pagal PSO funkcinės būklės skalę
ARBA
Ciklofosfamidas 1000 mg/m2 1 d.
Doksorubicinas 45–50 mg/m2 1 d.
Etopozidas 80 mg/m2 1–3 d. arba 100 mg/m2 1, 3, 5 d.
kas 3 sav. – iki 6 kursų
Pastabos:
1. Kartu su chemoterapija cisplatinos pagrindu turi būti skiriami antiemetikai:
ondansetronas* 8–32 mg/p į veną ar per os
granisetronas* 1–3 mg/p į veną ar 1-2 mg/p per os
tropisetronas* 5 mg/p į veną ar per os
* dozės yra individualios, keičiamos priklausomai nuo to, kaip pacientas toleruoja chemoterapiją.
Chemoterapijos kursų skaičius
4–6 chemoterapijos kursai
2–4 chemoterapijos kursai prieš spindulinį gydymą ar operacinį gydymą lokaliai išplitusio nesmulkialąstelinio plaučių vėžio atveju
Gydymo efektyvumo vertinimo metodika
Kursų skaičius nustatomas įvertinus efektą po 2 chemoterapijos kursų
Jei yra regresija ar stabili liga ir gera tolerancija – 6 kursai
Jei yra regresija ar stabili liga, bet bloga tolerancija dėl toksiškumo – 4 kursai
Jei yra progresija, keičiama į antros eilės chemoterapiją arba chemoterapija nutraukiama
Gydant lokaliai išplitusį nesmulkialąstelinį plaučių vėžį, prieš spindulinį gydymą arba operacinį gydymą skiriami:
- 2 chemoterapijos kursai, jei progresija ar stabili liga ar bloga tolerancija dėl toksiškumo
- iki 4 chemoterapijos kursų, jei regresija ir gera tolerancija
Gydymo efektyvumo vertinimas:
- plaučių naviko dinamikos įvertinimui atliekama krūtinės ląstos kompiuterinė tomografija arba krūtinės ląstos rentgenograma
- metastazių dinamikos įvertinimui tyrimo metodai parenkami pagal metastazių lokalizaciją
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
Prostatos piktybinių navikų (C61) diagnostikos ir ambulatorinio gydymo metodika
1. Gydytojas, įtaręs priešinės liaukos vėžio diagnozę ir atlikęs tyrimus savo kompetencijos ribose, siunčia pacientą priešinės liaukos vėžio diagnozės nustatymui į gydymo įstaigą, teikiančią onkologinę pagalbą ir turinčią sąlygas pilnam priešinės liaukos vėžio ir jo išplitimo ištyrimui pagal diagnostikos metodiką (4 priedas).
2. Sveikatos priežiūros įstaigose, turinčiose reikalingas tarnybas ir specialistus, užtikrinamas pilnas paciento ištyrimas ir nustatoma gydymo taktika.
6. Priešinės liaukos vėžys gydomas tik tose asmens sveikatos priežiūros įstaigose, kuriose yra kompleksinio gydymo galimybės (įskaitant priešinės liaukos vėžio chirurgiją, spindulinę terapiją, chemoterapiją).
7. Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, prostatos piktybinių navikų gydymo schema (5 priedas).
______________
| 1 PRIEDAS |
TNM klasifikacija
Klasifikuojama tik adenokarcinoma. Sarkomos ar pereinamųjų ląstelių karcinomos neklasifikuojamos. Priešinės liaukos pereinamųjų ląstelių karcinoma klasifikuojama kaip šlaplės navikas.
Klinikinė TNM klasifikacija
| T |
Pirminis navikas |
| TX: |
Pirminio naviko neįmanoma įvertinti |
| T0: |
Nėra pirminio naviko požymių |
| T1: |
Kliniškai nepasireiškiantis, nepalpuojamas, vizualizacijos metodais nepastebimas navikas |
| T1a: |
Navikas atsitiktinai histologiškai rastas mažiau kaip 5 proc. rezekuoto audinio |
| T1b: |
Navikas atsitiktinai histologiškai rastas daugiau kaip 5 proc. rezekuoto audinio |
| T1c: |
Navikas aptiktas ištyrus punkcinės biopsijos medžiagą (atliktos dėl padidėjusio PSA) |
| T2: |
Navikas, apribotas priešinės liaukos* |
| T2a: |
Navikas apėmęs vieną skiltį |
| T2b: |
Navikas apėmęs abi skiltis |
| T3: |
Navikas infiltravęs priešinės liaukos kapsulę** |
| T3a: |
Ekstrakapsulinis išplitimas (vienpusis ar abipusis) |
| T3b: |
Navikas infiltravęs sėklines pūsleles, nefiksuotas |
| T4: |
Navikas nejudrus arba infiltravęs gretimas struktūras: sėklines pūsleles, šlapimo pūslės kaklelį, išorinį sfinkterį, tiesiąją žarną, keliamuosius išangės raumenis ir/arba mažojo dubens sieną |
*Navikas, aptinkamas tiriant punkcinės biopsijos medžiagą, bet nepalpuojamas ir nepastebimas vizualizacijos metodais, klasifikuojams kaip T1.
**Išplitimas į priešinės liaukos viršūnę ir į kapsulę (jos neperaugant) klasifikuojamas ne kaip T3, o kaip T2.
Priešinės liaukos sritiniai limfmazgiai (N) yra dubenyje, išsidėstę žemiau bendrųjų klubinių arterijų bifurkacijos. Laterališkumas neturi įtakos N klasifikacijai.
| N |
Sritiniai limfmazgiai |
| NX: |
Metastazių sritiniuose limfmazgiuose neįmanoma įvertinti |
| N0: |
Metastazių sritiniuose limfmazgiuose nėra |
| N1: |
Metastazės sritiniuose limfmazgiuose ar limfmazgyje |
|
|
|
| M |
Tolimosios metastazės*** |
| MX: |
Tolimųjų metastazių neįmanoma įvertinti |
| M0: |
Tolimųjų metastazių nėra |
| M1: |
Yra tolimųjų metastazių |
| M1a: |
Yra metastazių neregioniniuose limfmazgiuose |
| M1b: |
Yra metastazių kauluose |
| M1c: |
Yra kitokių tolimųjų metastazių |
Patologinė pTNM klasifikacija:
Kategorijos pT, pN ir pM atitinka kategorijas T, N, ir M.
Kategorijos pT1 nėra, kadangi šiuo atveju būna per mažai medžiagos įvertinti didžiausią pT kategoriją.
Grupavimas pagal stadijas
| I stadija |
T1a |
N0 |
M0 |
G1 |
| II stadija |
T1a T1b T1c T2 |
N0 N0 N0 N0 |
M0 M0 M0 M0 |
G2,3–4 bet koks G bet koks G bet koks G |
| III stadija |
T3 |
N0 |
M0 |
bet koks G |
| IV stadija |
T4 Bet koks T Bet koks T Bet koks T Bet koks T |
N0 N1 N2 N3 bet koks N |
M0 M0 M0 M0 M1 |
bet koks G bet koks G bet koks G bet koks G bet koks G |
Histologinė klasifikacija
Epiteliniai navikai:
Adenokarcinoma
-Nustatoma tik kanalėliuose
-Mucinozinė
Smulkių ląstelių karcinoma
Tarpinių ląstelių karcinoma
Karcinoma in situ (intraepitelinė neoplazija) ir neoplazijos pirmtakai
Karcinosarkoma
Neepiteliniai navikai
Mezenchiminė-gerybinė ir piktybinė
Limfoma
Germinaciniai navikai
Grupavimas pagal Gleason sumą:
| Gleason suma |
|
| 2–4 |
gerai diferencijuotas vėžys |
| 5–6 |
vidutiniškai diferencijuotas vėžys |
| 7 |
vidutiniškai blogai diferencijuotas vėžys |
| 8–10 |
blogai diferencijuotas vėžys |
Naviko diferenciacijos laipsnis:
| GX |
diferenciacijos laipsnio neįmanoma įvertinti |
| G1 |
gerai diferencijuotas vėžys |
| G2 |
vidutiniškai diferencijuotas vėžys |
| G3–4 |
blogai diferencijuotas/nediferencijuotas vėžys |
Prognostiniai veiksniai
Diagnostikos metodika
Diagnostikos pagrindai: priešinės liaukos vėžio diagnostikai būtini tyrimai yra PSA nustatymas, priešinės liaukos palpacija per tiesiąją žarną – rektalinis tyrimas, echoskopija (tiksliausia–transrektalinė) ir adatinė punkcinė biopsija (6 gabalėliai).
Kraują PSA nustatymui būtina paimti prieš minėtas manipuliacijas.
PSA nustatymas yra jautriausias ir specifiškiausias markeris ankstyvai diagnostikai ir ligos eigos kontrolei. Nustatytas lygis serume priklauso nuo paciento amžiaus, priešinės liaukos tūrio (organui specifinis markeris).
Tyrimai, atliekami T, N ir M kategorijų įvertinimui:
T kategorija Digitalinis rektalinis ištyrimas, vizualizacija atliekant transrektinę echoskopiją, kompiuterinę tomografiją, biopsinės medžiagos ištyrimas*
N kategorija Vizualizacijos metodai (echoskopija ir/ar kompiuterinė tomografija) ir/arba pooperacinis limfmazgių ištyrimas (abipusė klubinė limfadenektomija – atvira arba laparoskopinė)
Sritinis naviko išplitimas vertinamas planuojant radikalų priešinės liaukos vėžio gydymą. Jis svarbus, kai nustatomas aukštas PSA lygis (>20 ng/ml), blogos diferenciacijos, didelis pirminis navikas (>T2b) ir perineurinė naviko invazija
M kategorija Skeleto scintigrafija** ir/ar rentgenologinis tyrimas, krūtinės ląstos rentgenograma, pilvo echoskopija.
*Punkcinė biopsija ir histologinė naviko diagnostika:
Indikacija punkcinei biopsijai yra PSA lygis serume > 4 ng/ml ir/arba apčiuopiami induraciniai pokyčiai arba mazgas priešinėje liaukoje.
Jei paciento funkcinė būklė patenkinama (galimas radikalus gydymas), nustatomas PSA lygis 4–10 ng/ml, o digitaliai ir echoskopijos metu priešinė liauka atrodo nepakitusi, tikslinga atlikti sekstantinę (6 gabalėliai) liaukos biopsiją.
Jeigu, atlikus pirminę priešinės liaukos biopsiją, nustatoma intraepitelinė priešinės liaukos neoplazija, būtina kartoti biopsiją.
**Skeleto scintigrafija:
Skeleto scintigrafiją būtina atlikti, jei:
PSA lygis serume > 10 ng/ml
Pirminis navikas – T1, T2 su Gleason laipsniu ³ 8
Diagnozavus T3, T4 pirminį naviką ir nustačius klinikinius metastazinio proceso kauluose simptomus
Jei PSA lygis serume < 10 ng/ml, šis metodas nerekomenduojamas dėl mažos metastazių tikimybės
Kaulų destrukcijos lokalizacija gali būti patikslinama tiksline rentgenografija ar kompiuterine tomografija
Kompiuterinė tomografija:
Atliekama planuojant radikalią (³70 Gy) pritaikomąją spindulinę terapiją arba radikalią prostatektomiją. Šis metodas reikalingas priešinės liaukos ir dubens limfmazgių būklei įvertinti.
Magnetinio rezonanso tomografija:
Šis metodas klinikinėje praktikoje taikomas dubens ir pilvo limfmazgių bei stuburo slankstelių metastazių patikslinimui, jei nurodytais metodais nepavyksta to įvertinti.
Ambulatorinio, kompensuojamo iš Privalomojo sveikatos draudimo fondo biudžeto, prostatos piktybinių navikų gydymo schema
| Stadija |
Gydymas |
Komentarai |
|
T1a |
Stebėjimo ir laukimo taktika |
Standartinė taktika, esant gerai ar vidutiniškai diferencijuotam navikui ir laukiamam išgyvenamumui < 10 metų. Pacientams su laukiamu išgyvenamumu > 10 metų patariama kartoti prostatos biopsijas. |
| Radikali prostatektomija
Spindulinė terapija |
Renkamasi jaunesniems pacientams su laukiamu ilgu išgyvenamumu, nustačius blogai diferencijuotą naviką. Hormonoterapija neskiriama. |
|
|
T1b – T2b
|
Stebėjimo ir laukimo taktika |
Simptomų neturintiems pacientams, esant gerai ar vidutiniškai diferencijuotam navikui ir laukiamam išgyvenamumui < 10 metų. Pacientams, kurie nenori patirti su gydymu susijusių galimų komplikacijų. |
| Radikali prostatektomija |
Pacientai su laukiamu išgyvenamumu > 10 metų, ypač nustačius blogai diferencijuotą naviką. Skirti 2-3 mėnesių trukmės neoadjuvantinę hormonų terapiją. |
|
| Spindulinė terapija |
Pacientai su laukiamu išgyvenamumu > 10 metų. Pacientai, kuriems kontraindikuotina radikali prostatektomija. Netinkami operacijai pacientai su laukiamu išgyvenamumu 5 – 10 metų ir blogai diferencijuotu naviku. Dozė ³70 Gy. Skirti 2-3 mėnesių trukmės neoadjuvantinę hormonoterapiją, spindulinio gydymo metu ir po jo. Viso hormoninio gydymo trukmė neviršija 6 mėn. |
|
| Hormonoterapija (antiandrogenų monoterapi ja arba farmakologinė ar chirurginė kastracija) |
Simptomų turintys pacientai, netinkantys radikaliam gydymui. Jų netinkamumas radikaliam gydymui įvertinamas onkologo-radioterapeuto, urologo ir onkologo-chemoterapeuto konsiliumu. |
|
|
T3 – T4 N0 M0
|
Stebėjimo ir laukimo taktika |
Pasirinkimo galimybė pacientams su T3, esant gerai ir vidutiniškai diferencijuotiems navikams ir laukiamu išgyvenamumu < 10 metų. Hormonoterapija netaikoma. |
| Radikali prostatektomija |
Pasirinkimo galimybė, kai PSA < 20 ng/ml, T3, Gleason laipsnis < 8 ir laukiamu išgyvenamumu > 10 metų. |
|
| Spindulinė terapija |
T3 pacientai su laukiamu išgyvenamumu > 5 – 10 metų. Dozė ³ 70 Gy. |
|
| Hormonoterapija 1. farmakologinė ar chirurginė kastracija 2. antiandrogenų monoterapija |
Simptomus turintys pacientai su T3 – T4 išplitimu, PSA >25 ng/ml, netinkami kitam gydymui. Jų netinkamumas radikaliam gydymui įvertinamas onkologo–radioterapeuto, urologo ir onkologo-chemoterapeuto konsiliumu. |
|
| Kombinuotas gydymas
|
Spindulinė terapija + hormonų terapija (prieš spindulinę terapiją, laike jos ir po jos – iš viso 6 mėnesius). Radikali prostatektomija+ 2 mėnesių trukmės neoadjuvantinė hormonoterapija (kai PSA < 20 ng/ml, T3, Gleason laipsnis < 8 ir laukiamas išgyvenamumas >10 metų). |
|
|
N+, M0 |
Stebėjimo ir laukimo taktika |
Simptomų neturintys pacientai. Paciento pasirinkimas. |
| Radikali prostatektomija |
Paciento pasirinkimas. |
|
| Spindulinė terapija |
Paciento pasirinkimas. |
|
| Hormonoterapija |
Farmakologinė (iki 2 metų trukmės) ar chirurginė kastracija. Antiandrogenų monoterapija. Intermituojanti hormonoterapija. |
|
| Kombinuotas gydymas |
Paciento pasirinkimas: spindulinė terapija arba radikali prostektomija + 2 mėn. trukmės neoadjuvantinė hormonoterapija, kaip prie T3 stadijos gydymo. |
|
| M+ |
Hormonoterapija |
Farmakologinė (trukmė iki 2 metų) ar chirurginė kastracija. Antiandrogenų monoterapija. Atsiradus rezistentiškumui hormonoterapijai, rekomenduojama: kastracija estrogenai chemoterapija. Sekant PSA, nesant jo mažėjimo, hormoninis gydymas nutraukiamas. |
|
Bendros nuorodos
1. Farmakologinė kastracija: LHRH agonistai: Goserelinas 3,6mg kas 4 sav. arba 10,8mg kas 12 sav. Triptorelinas 3,75 mg kas 4 sav. Leuprorelinas 3,75mg kas 4 sav. 2 sav. prieš LHRH agonistų pirmą injekciją ir 2 savaites po jos skirti bikalutamido po 50mg arba cyproterono acetato 100 mg parai
2. Chirurginė kastracija: sėklidžių enukleacija arba sėklidžių pašalinimas (orchektomija)
3. Antiandrogenų monoterapija: bikalutamidas 150mg parai; cyproterono acetatas 200-300mg parai
4. Neoadjuvantinė hormonoterapija
Antiandrogenų monoterapijos variantas Farmakologinės kastracijos variantas
5. Bifosfonatai Skiriami tik osteoklastinėms-osteolizinėms kaulų metastazėms gydyti po neefektyvios spindulinės terapijos Naudojimo trukmė neviršija 1 metų Pamidronatas (Aredia) 90mg į/v kas 4 sav. arba 60mg į/v kas 3 sav. Klodronatas (Bonefos) 300mg/d į/v 1-5 d., kol normalizuosis kalcio kiekis kraujyje, po to 1600mg/p per os (dozė koreguojama priklausomai nuo inkstų funkcijos)
|
||
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2002 m. rugpjūčio 14 d.
įsakymu Nr. 422
ŠIRDIES VEIKLOS NEPAKANKAMUMO (TLK kodas I 50.)
AMBULATORINĖS DIAGNOSTIKOS IR GYDYMO METODIKA
(vadovaujantis kompensuojamų iš PSDF vaistų sąrašu,
SAM įsakymas Nr. 84 2002 02 14)
LĖTINIO ŠIRDIES NEPAKANKAMUMO (ŠN) AMBULATORINĖ DIAGNOSTIKA
Lėtinio ŠN paplitimas populiacijoje – 2%, virš 65 m. > 10%,
kairiojo skilvelio besimptomė disfunkcija – 2,9 %

ŪMI – ūmus miokardo infarktas,
EKG – elektrokardiografinis tyrimas,
CRB – C reaktyvinis baltymas,
TTH – tireotropinis hormonas

Širdies ir kraujagyslių Niujorko širdies asociacijos (NYHA) funkcinio pajėgumo klasės
| Funkcinė klasė |
Požymiai |
| I (kompensuotas ŠN) |
Ligoniai, kuriems yra minimalių širdies sutrikimų. Jie gerai toleruoja fizinį krūvį ir jo metu bei ramybėje jokio diskomforto nejaučia. Tiriant nustatoma širdies patologija. |
| II |
Ligoniai patiria nemalonių jutimų (širdies plakimą, dusulį, greitą nuovargį) tik sunkaus fizinio krūvio metu. Gerai jaučiasi ramybėje bei dirbdami vidutinio sunkumo fizinį darbą. Dėl kompensacinių-adaptacinių rezervų minutinis širdies tūris būna normalus, bet padidėja galinis diastolinis, sisteminis veninis spaudimas bei spaudimas plautiniame kamiene. |
| III |
Vidutinio fizinio krūvio metu ligoniai patiria diskomfortą – padažnėjusį širdies plakimą, dusulį, greitą nuovargį, bet gerai jaučiasi ramybės būsenoje bei nedidelio įprastinio fizinio krūvio metu. Hemodinamika būna ryškiai sutrikusi. |
| IV |
Ligoniai, kuriems bet koks fizinis aktyvumas sukelia nemalonius jutimus. Diskomforto reiškiniai – dusulys, tachikardija, krūtinės angina ir kt. yra ramybės būsenoje ir gali kartotis arba išlikti. |
ŠN vystymosi stadijos*:
(*Amerikos Kardiologų kolegijos ir Amerikos Širdies asociacijos Širdies nepakankamumo įvertinimo ir gydymo 2001 m. gairės)
A stadija: Yra didelė ŠN išsivystymo rizika, bet dar nėra nustatyta širdies liga
B stadija: Jau yra struktūrinė širdies liga, bet dar nėra klinikinių ŠN simptomų
C stadija: Yra ir širdies liga, ir ŠN simptomai bei požymiai
D stadija: Refrakterinis gydymui ŠN, kai reikalingos specialiosios intervencijos
Gydymo principai atsižvelgiant į ŠN stadijas:
A stadijoje – ŠN rizikos veiksnių korekcija ir AKFI* vartojimas, jei nustatyta kairiojo skilvelio disfunkcija, yra tokie IŠL rizikos veiksniai kaip arterinė hipertenzija ir diabetas.
B stadijoje – Gydymo priemonės kaip ir A stadijoje. AKFI, jei yra kairiojo skilvelio sistolinė disfunkcija.
BAB**, jei persirgo ŪMI, neatsižvelgiant į kairiojo skilvelio išstūmimo frakcijos dydį.
C stadijoje – Gydymo priemonės kaip ir A stadijoje ir kasdieninis valgomosios druskos apribojimas bei nuolatinis šių vaistų vartojimas: AKFI*, BAB**, diuretikų ir ŠVG***.
D stadijoje – Gydymo priemonės kaip ir A, B, C stadijose bei inotropinę širdies funkciją palaikančių vaistų nuolatinis vartojimas ir mechaninės gydymo priemonės (kairįjį skilvelį pavaduojantys prietaisai, širdies transplantacija), o jei prognozė bloga – pacientų nuolatinis gydymas slaugos ligoninėje.
*AKFI – angiotenziną konvertuojančio fermento inhibitoriai,
**BAB – beta-adrenoblokatoriai,
***ŠVG- širdį veikiantys glikozidai
AMBULATORINIS LĖTINIO ŠIRDIES NEPAKANKAMUMO GYDYMAS
Gydymo programą sudaro:
3. Savalaikis nukreipimas chirurginiam gydymui
Sveikatos priežiūrą užtikrina šie specialistai:
1. Kompensuotus ŠN sergančius pacientus gydo bendros praktikos gydytojai (BPG), konsultuojant kardiologui, kaip reglamentuota pagrindiniam širdies susirgimui.
2. Esant dekompensuotam ŠN (II – III – IV NYHA f. kl.), kardiologas konsultuoja kas 3 mėn, o IV NYHA f. kl. pacientus kardiologas/kardiochirurgas konsultuoja pagal poreikį.
3. Reabilitologas įsijungia į gydymo programą pagal poreikį.
Nemedikamentinės gydymo priemonės.
Bendros nuorodos gydant ŠN
|
|
Širdies pažeidimo rizikos mažinimas |
|
|
|
|
nutraukti rūkymą |
|
|
|
hipertenzijos, hiperlipidemijos, cukraligės gydymas ir kontrolė |
|
|
|
alkoholio vartojimo žymus apribojimas (nutraukimas dekompensacijos stadijoje) |
|
|
|
|
|
|
Skysčių balanso reguliavimas ir korekcija |
|
|
|
|
NaCl < 3g/d |
|
|
|
svorio stebėjimas 2 kartus per savaitę (svyravimai £ 1 kg) arba skysčių balanso reguliavimas tuomet, kai yra pabrinkimai |
|
|
|
|
|
|
Fizinio krūvio korekcija |
|
|
|
® |
Apribojimas paūmėjus ŠN. Reabilitologų paskirtos fizinio treniravimo programos priklausomai nuo funkcinės klasės |
|
|
|
|
|
|
Priemonės specialiems ligonių kontingentams |
|
|
|
|
Prieširdžių virpamoji aritmija/supraventrikulinė tachikardija ¯ kontroliuoti širdies susitraukimų dažnį ŠVG/BAB/Amiodaronas/Elektrinė širdies stimuliacija |
|
|
|
|
|
|
|
Prieširdžių virpamoji aritmija ir/ar yra didelė tromboembolijų rizika ir/ar buvusios tromboembolijos ¯ Netiesioginio veikimo antikoaguliantai |
|
|
|
|
|
|
|
Išemija, kai miokardas dar gyvybingas ¯ Ankstyvas nukreipimas miokardo revaskuliarizacijai |
|
|
|
|
| Sergant ŠN vengti šių medikamentų kitų susirgimų gydymui |
||
|
Antiaritmikų, jei aritmijos besimptomės |
¯ Kalcio kanalų blokatorių (išskyrus amlodipiną ir felodipiną, kurie sąlyginai saugūs) |
¯ Nesteroidinių vaistų Triciklinius nuo uždegimo antidepresantus (terfenadiną su astemizoliu)
|
|
|
|
|
1. Medikamentinis ambulatorinis lėtinio ŠN gydymas (TLK kodas I 50.)
(vadovaujantis sveikatos apsaugos ministro 2002 m. vasario 14 d. įsakymu Nr. 84 „Dėl ligų ir kompensuojamųjų vaistų joms gydyti sąrašas (A sąrašas)“
ŠN gydymui C stadijoje ir jo progresavimo pristabdymui nepertraukiamai ilgą laiką vartojami vaistai ir siekiama šių tikslų:
2. Pristabdyti ŠN progresavimą ir prailginti gyvenimą (angiotenziną konvertuojančio fermento inhibitoriai, beta-adrenoreceptorių blokatoriai, aldosterono antagonistai).
2.1. Angiotenziną konvertuojančio fermento inhibitoriai (AKFI)
Indikacijos:
Pradedami skirti ultragarsu nustačius KS sistolinę disfunkciją visiems persirgusiems MI ligoniams (pagal TLK kodą I 21-23).
AKFI skiriami kiekvienam pacientui nustačius ŠN nepriklausomai nuo NYHA funkcinės klasės.
Skiria kardiologas-specialistas arba bendrosios praktikos gydytojas
Dozavimo principai:
- pradedama nuo mažiausios dozės,
- dozė dvigubinama kas 2 savaitės iki maksimalios toleruojamos dozės, kurią pasiekus gydymas tęsiamas nepertraukiamai,
- stebimi biocheminiai tyrimai: kalio bei kreatinino koncentracija kraujyje tiriama praėjus 3 d. po kiekvienos dozės pakeitimo, o esant pastoviam vartojimui – 1 kartą per mėn.
NB: ambulatorinės palaikomosios dozės visada turi būti didesnės nei pradinės dozės stacionarinio gydymo etape.
AKFI pasirinkimo principai gydant ŠN ir siekiant pristabdyti jo progresavimą:
Pirmo pasirinkimo vaistas – ilgos veikimo trukmės ir veikiantys audinius (organoprotekcinis) AKFI: ramiprilis.
Pastaba: Lietuvoje ŠN gydymui į kompensuojamų vaistų sąrašą įtrauktas vienintelis organoprotekcinis AKFI – ramiprilis.
| 2.1. Kompensuojami AKF inhibitoriai |
Pradinė dozė |
|
Palaikomoji dozė, esant normaliai inkstų funkcijai, mg |
Optimali paros dozė, esant normaliai inkstų funkcijai, mg |
| 1.ramiprilis |
1,25–2,5 mg |
® |
5 mg x 2 |
10 |
|
|
|
|
|
|
|
|
|
|
|
|
Antro pasirinkimo vaistai:
• esant sutrikusiai inkstų funkcijai (IV NYHA f. kl., III NYHA f. kl. ir hipertenzinė ar išeminė nefropatija), pirmiausiai pasirenkamas tas vaistas, kuris išsiskiria ir per kepenis ir per inkstus: ramiprilis ir fozinoprilis (kai kreatininas padidėja 50% nuo pradinės vertės, bet neviršija
266 mmol/l) arba fosinoprilis (esant kreatininui >266 mmol/l) ir dozė pritaikoma pagal inkstų funkcijos rodiklius. AKFI skyrimas nutraukiamas, jeigu kreatininas > 350 mmol/l.
• jei gydomas ligonis nuolatos vartoja nitratus ir reikalingos didelės jų dozės, gydyti ŠN ir nitratų tolerancijai išvengti pasirenkamas cirkuliacinę renino-angiotenzino-aldosterono sistemą (RAAS) veikiantis trumpo veikimo kaptoprilis.
| 2.1. Kompensuojami AKF inhibitoriai |
Pradinė dozė |
|
Palaikomoji dozė, esant normaliai inkstų funkcijai, mg |
Optimali paros dozė, esant normaliai inkstų funkcijai, mg |
| 2.Kaptoprilis
|
6,25 mg x3 |
® |
25–50 mg x 3 |
150 |
| 3.Fosinoprilis
|
10 mg x 2 |
® |
20 mg x 2 |
40 |
| 4. Enalaprilis |
2,5 mg x 2 |
® |
10 mgx2 |
40 |
2.2. Beta-adrenoreceptorių blokatoriai (BAB)*
*Lietuvoje ŠN gydymui registruotas tik karvedilolis.
Indikacijos ir skyrimo principai:
ŠN B stadijoje karvedilolis skiriamas ŠN prevencijai, esant besimptomei kairiojo skilvelio disfunkcijai po persirgto MI. Indikacijas karvedilolio vartojimui nustato kardiologai.
Karvedilolis ŠN C stadijoje pradedamas skirti ŠN gydymui ir tęsiamas progresavimo pristabdymui visiems ligoniams nepriklausomai nuo NYHA f. kl.:
II NYHA. f. kl. pradeda skirti BP gydytojas,
III NYHA f. kl. pradeda skirti BP gydytojas tik po kardiologo konsultacijos,
IV NYHA. f. kl. skiriamas tik kardiologo priežiūroje (kardiologo konsultacija kas 2 sav. pirmaisiais 3 mėn., vėliau – kas 3 mėn.).
| 2.2. Kompensuojami beta-adrenoblokatoriai (BAB) |
Pradinė (mg) |
|
Optimali dozė (mg) |
| Karvedilolis |
3,125 x2
|
® |
25 x2 (<85 kg) 50 x2 (>85 kg) |
2.3. Diuretikai
Pradedami skirti C stadijoje, nustačius skysčių susilaikymą ir tęsiami, jei reikia, kai ŠN iš dalies kompensuotas.
Skiria BP gydytojas, o esant rezistentiškam gydymui ŠN – konsultuoja kardiologas.
Pirmo pasirinkimo diuretikai:
kilpinis diuretikas – furosemidas
tiazidinis diuretikas – hidrochlortiazidas
kalį tausojantis diuretikas – spironolaktonas
Antro pasirinkimo diuretikai:
kilpinis diuretikas – torasemidas, pasirenkamas vienas ar kombinacijose su kitais diuretikais, kai
ŠN III-IV f. kl., rezistentiškas gydymui ar lydimas skysčio kaupimosi ertmėse ir/ar hipoalbuminemijos (albuminas plazmoje < 36 g /l).
Pasirinkimas ir dozė priklauso nuo NYHA f. kl.:
Esant IV NYHA f. kl. ar rezistentiškam gydymui ŠN po stacionarinio gydymo etapo skiriami diuretikų deriniai, bet visada pasirenkamas kilpinis diuretikas. Ambulatoriniam gydymui daliai ligonių tęsti dideles palaikomąsias dozes torasemido 100–200 mg, furosemido 120–800 mg derinyje su hidrochlortiazidu – HCTZ (25–50 mg) ir mažomis spironolaktono dozėmis (25–50 mg).
Esant III NYHA f. kl., skiriami diuretikų deriniai ir visada pasirenkamas kilpinis diuretikas, skiriant jų dozę pagal skysčių balanso sutrikimą. Skiriamas furosemidas 40–400 mg arba torasemidas 10–100 mg derinyje su HCTZ (25–50 mg) ar/ir spironolaktonu 25–50 mg.
Gydymo metu pasiekus II NYHA f. kl., tęsiamas furosemidas arba torasemidas (dozė priklauso nuo skysčių balanso ir hemodinamikos įvertinimo rodiklių) be spironolaktono/HCTZ.
Pastabos:
1. Jei naujai nustatoma ŠN II NYHA f. kl. be skysčių susilaikymo klinikinių požymių, diuretikai neskiriami.
2. Monoterapijai diuretikai neskiriami.
| 2.3. Kompensuojami diuretikai |
Pradinė dozė mg |
|
Maksimali paros dozė mg |
| Kilpiniai diuretikai: |
|
|
|
| Furosemidas |
20–40 |
® |
1000 ir deriniai |
| Torasemidas |
5–10 |
® |
200 ir deriniai |
| Tiazidiniai diuretikai: |
|
|
|
| 1. Hidrochlortiazidas* |
25 |
® |
50–75 |
*Neskirti, jei glomerų filtracijos greitis £ 30 ml/min., išskyrus atvejus, kai jie skiriami kartu su kilpiniais diuretikais.
| Kalį tausojantys diuretikai/ aldosterono antagonistai: |
|
|
Kartu su AKFI |
Be AKFI |
| Spironolaktonas** |
12,5 |
® |
25 |
50 –150
|
** Ištirti kalio ir kreatinino koncentraciją iki paskyrimo; kontroliuoti kalio ir kreatinino koncentraciją praėjus 5–7 d. Po naujo paskyrimo ar dozės pakeitimo ir 1 kartą savaitėje, kai dozė pastovi.
2.4. Digoksinas
Skiriamas, kai yra simptominis ŠN ir tęsiamas tik tol, kol simptomai išlieka. Ištirti kalio, magnio koncentraciją ir inkstų funkciją (kreatinino koncentraciją) prieš pradedant gydymą.
Dozavimas:
0,25–0,375 mg dienai, jei yra sinusinis ritmas. Pradėjus standartinį gydymą digoksinu, dvi dienas galima skirti po 0,25 du kartus per dieną
0,0625–0,125 mg, jei vyresnis amžius, jei sutrikusi inkstų funkcija
0,5–0,75 mg, jei yra prieširdžių virpėjimo tachisistolinė forma, o kreatinino koncentracija yra normali.
Pastaba.
Rekomenduojama tirti digoksino koncentraciją nuolatos vartojant digoksiną vyresniame amžiuje, jei kartu vartojamas amiodaronas, verapamilis ar chinidinas ir esant intoksikacijos simptomams/požymiams. Terapinė digoksino koncentracija kraujo plazmoje – 1,03–2,6 nmol/l, (toksinė digoksino koncentracija kraujo plazmoje, kai > 3,2 nmol/l).
Antikoaguliantai (TLK I 50.)
Skiriami tik esant tromboembolinei komplikacijai arba didelei jos išsivystymo rizikai (kairiojo skilvelio išstūmimo frakcija <30%).
Pirmo pasirinkimo vaistas yra varfarinas.
Antro pasirinkimo vaistas yra acenokumarolis, jei netoleruojamas varfarinas.
Dozavimas pagal SPA ir IN rodiklius, kurie, titruojant antikoagulianto dozę arba keičiant širdies nepakankamumo gydymą, kontroliuojami ne rečiau negu1 kartą per savaitę, o likusį laiką – ne rečiau negu 1 kartą per mėnesį.
PATVIRTINTA
Lietuvos Respublikos
sveikatos apsaugos ministro
2002 rugpjūčio 22 d. įsakymu Nr. 422
ŠIZOFRENIJOS IR AFEKTINIŲ SUTRIKIMŲ GYDYMO METODIKA