LIETUVOS RESPUBLIKOS SVEIKATOS APSAUGOS MINISTRAS
ĮSAKYMAS
DĖL LIETUVOS RESPUBLIKOS SVEIKATOS APSAUGOS MINISTRO 2006 M. GEGUŽĖS 17 D. ĮSAKYMO NR. V-395 „DĖL DIAGNOSTIKOS IR GYDYMO METODIKŲ RENGIMO IR JŲ TAIKYMO PRIEŽIŪROS TVARKOS APRAŠO PATVIRTINIMO“ PAKEITIMO
2020 m. birželio 29 d. Nr. V-1567
Vilnius
Pakeičiu Lietuvos Respublikos sveikatos apsaugos ministro 2006 m. gegužės 17 d. įsakymą Nr. V-395 „Dėl Diagnostikos ir gydymo metodikų rengimo ir jų taikymo priežiūros tvarkos aprašo patvirtinimo“ ir jį išdėstau nauja redakcija:
„LIETUVOS RESPUBLIKOS SVEIKATOS APSAUGOS MINISTRAS
DĖL SVEIKATOS PRIEŽIŪROS PASLAUGŲ TEIKIMĄ REGLAMENTUOJANČIŲ METODINIŲ DOKUMENTŲ RENGIMO
Įgyvendindamas Lietuvos Respublikos valstybės kontrolės 2018 m. rugsėjo 28 d. valstybinio audito ataskaitoje Nr. VA-2018-P-9-3-9 „Asmens sveikatos priežiūros paslaugų kokybė: saugumas ir veiksmingumas“ Lietuvos Respublikos sveikatos apsaugos ministerijai pateiktą rekomendaciją „Tobulinti diagnostikos ir gydymo metodikų rengimo ir atnaujinimo mechanizmą, kad šalyje būtų parengtos trūkstamos ir atnaujinamos diagnostikos ir gydymo metodikos“:
1. T v i r t i n u Diagnostikos ir gydymo metodinio dokumento rengimo, taikymo ir atnaujinimo tvarkos aprašą (pridedama).
PATVIRTINTA
Lietuvos Respublikos sveikatos apsaugos
ministro 2006 m. gegužės 17 d.
įsakymu Nr. V-395
(Lietuvos Respublikos sveikatos apsaugos
ministro 2020 m. birželio 29 d.
įsakymo Nr. V-1567 redakcija)
DIAGNOSTIKOS IR GYDYMO METODINIO DOKUMENTO RENGIMO, TAIKYMO IR ATNAUJINIMO TVARKOS APRAŠAS
I SKYRIUS
BENDROSIOS NUOSTATOS
1. Diagnostikos ir gydymo metodinio dokumento rengimo, taikymo ir atnaujinimo tvarkos aprašas (toliau – Aprašas) nustato diagnostikos ir gydymo metodinio dokumento, reglamentuojančio sveikatos priežiūros specialistų veiklą nustatant ligos ar sveikatos sutrikimo rizikos veiksnius, įtariant, diagnozuojant, gydant ligas ar sveikatos sutrikimus ir vykdant paciento sveikatos būklės stebėseną, informacijos pacientui (pacientą prižiūrinčiam asmeniui) rengimą ir reikalavimus asmens sveikatos priežiūros įstaigoms (toliau – ASPĮ), kuriose ši veikla vykdoma, rengimo, taikymo ir atnaujinimo tvarką.
2. Apraše vartojamos sąvokos:
2.1. Algoritmas – dokumentas, kuriame schematiškai ir nuosekliai vaizduojami svarbiausi atitinkamos ligos diagnostikos ir gydymo metodiniame dokumente ar protokole aprašyti sveikatos sutrikimo diagnostikos ir gydymo veiksmai ir jų eiliškumas.
2.2. Diagnostikos ir gydymo metodinis dokumentas (toliau – metodinis dokumentas) – atitinkamos ligos ar sveikatos sutrikimo diagnostikos ir gydymo tvarkos aprašas arba atitikamos ligos ar sveikatos sutrikimo diagnostikos ir gydymo metodika.
2.3. Paciento kelias (ang. patient pathway) – detaliai ir nuosekliai išdėstyta tam tikra liga ar sveikatos sutrikimu sergančiam pacientui teikiamų sveikatos priežiūros paslaugų organizavimo ir teikimo seka.
2.4. Savikontrolės lapas – dokumentas, skirtas protokole nurodytus veiksmus atliekantiems sveikatos priežiūros specialistams įvertinti, ar jų naudojami ASPĮ ištekliai ir atliekami klinikiniai ar organizaciniai veiksmai atitinka protokole nustatytus reikalavimus.
II SKYRIUS
METODINIO DOKUMENTO RENGIMO TVARKA
4. Rengiant metodinį dokumentą vadovaujamasi sveikatos priežiūros paslaugų teikimą reglamentuojančiais teisės aktais, atitinkamos srities tarptautinėmis gairėmis, tarptautinių organizacijų patvirtintais protokolais, algoritmais, rekomendacijomis ir Aprašu.
5. Metodinio dokumento nuostatos grindžiamos mokslo įrodymais. Į metodinį dokumentą įtraukiami visi I ir II klasės medicinos mokslo įrodymus (I A, II A ir kt. (pagal Aprašo 1 priedą) turintys atitinkamos ligos ar sveikatos sutrikimo profilaktikos, diagnostikos, gydymo, slaugos, reabilitacijos ir kiti metodai, o jeigu nusprendžiama jų neįtraukti, nurodomi tokio sprendimo argumentai.
6. Metodinį dokumentą rengia darbo grupė, sudaryta iš ne daugiau kaip 10 narių (universitetų, mokslo tiriamųjų įstaigų, sveikatos priežiūros specialistų profesinių draugijų (toliau – draugijos) atstovai, gali būti pasitelkiami pacientų teisėms atstovaujančių organizacijų atstovai ir atitinkamų profesinių kvalifikacijų sveikatos priežiūros specialistai). Darbo grupės sudėtį tvirtina metodinio dokumento rengimą inicijavusios institucijos, įstaigos, organizacijos vadovas. Darbo grupės nariais gali būti skiriami tik asmenys, užpildę ir pasirašę Nešališkumo ir interesų deklaraciją (Aprašo 2 priedas). Jeigu darbo grupės sudėtis tvirtinama sveikatos apsaugos ministro įsakymu, į darbo grupės sudėtį, be nurodytų institucijų ir organizacijų, turi įeiti Lietuvos Respublikos sveikatos apsaugos ministerijos (toliau – SAM), Valstybinės ligonių kasos prie Sveikatos apsaugos ministerijos ir pagal poreikį kitų valstybės ir (ar) savivaldybės institucijų atstovai.
8. Darbo grupei vadovauja darbo grupės vadovas, kuris užtikrina, kad metodinis dokumentas būtų parengtas laiku, kokybiškai ir atitiktų Aprašo reikalavimus.
9. Metodinio dokumento dėstymo reikalavimai:
9.3. šalia metodiniame dokumente nurodyto ligos ar sveikatos sutrikimo prevencijos, profilaktikos, diagnostikos, gydymo, slaugos, reabilitacijos ir kitos paslaugos (metodo) nurodoma jos (jo) rekomendacijų klasė ir įrodymų lygmuo (jei nurodyta atitinkamos srities tarptautiniame dokumente) ir pateikiamos nuorodos į literatūros šaltinius, atrinktus Aprašo 3 priede nustatyta tvarka;
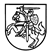
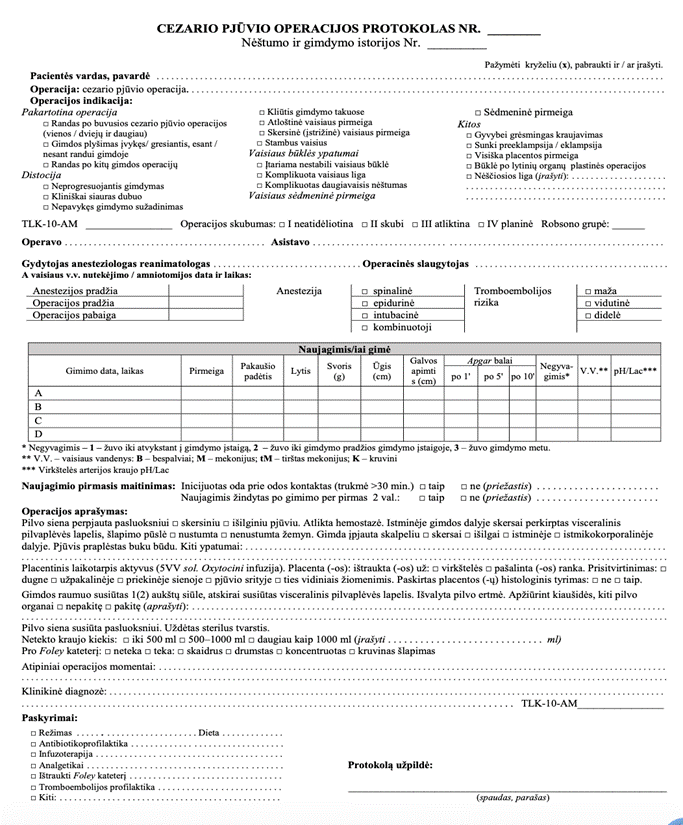
9.4. parengiami visų tam tikra liga ar sveikatos sutrikimu sergančiam pacientui teiktinų asmens sveikatos priežiūros paslaugų protokolai ir atskirai šių paslaugų organizavimo protokolai (aprašomojo pobūdžio protokolo pavyzdys pateikiamas Aprašo 4 priede, protokolo „Cezario pjūvio operacijos protokolas“ pavyzdys pateikiamas Aprašo 5 priede, (algoritmo „Išeminio insulto diagnostika ir pradinis gydymas“ pavyzdys pateikiamas Aprašo 6 priede);
9.5. parengiami protokoluose nurodytus veiksmus atliekantiems sveikatos priežiūros specialistams skirti savikontrolės lapai (savikontrolės lapo „Pogimdyminio kraujavimo pagalbos teikimo kontrolinis lapas“ pavyzdys pateikiamas Aprašo 7 priede);
9.6. kad būtų patogiau vadovautis metodiniame dokumente pateikta informacija, ši informacija pateikiama ir vaizdine forma (algoritmai, lentelės, schemos, diagramos);
10. Parengus metodinio dokumento projektą, užpildoma metodinio dokumento administracinės atitikties vertinimo lentelė (toliau – Vertinimo lentelė), pateikta Aprašo 8 priede. Vertinimo lentelę užpildo ar užpildymą organizuoja darbo grupės, rengiančios metodinį dokumentą, vadovas.
11. Jei metodinis dokumentas neatitinka Aprašo III skyriuje nurodyto turinio reikalavimų, darbo grupės vadovas inicijuoja parengto metodinio dokumento peržiūrą, kad būtų užtikrinta metodinio dokumento atitiktis nustatytiems reikalavimams.
12. Pagal Apraše nustatytus reikalavimus parengtas metodinis dokumentas siunčiamas vertinti Vilniaus universiteto Medicinos fakultetui, Lietuvos sveikatos mokslų universitetui, atitinkamoms sveikatos priežiūros specialistų draugijoms, pacientų teisėms atstovaujančioms organizacijoms, atitinkamas sveikatos priežiūros paslaugas teikiančioms ASPĮ. Gauti pasiūlymai įvertinami ir dėl kiekvieno priimamas vienas iš šių sprendimų: „atsižvelgti“, „neatsižvelgti“, „iš dalies atsižvelgti“. Pasiūlymai, į kuriuos nuspręsta „neatsižvelgti“ ir „iš dalies atsižvelgti“, išdėstomi Pasiūlymų diagnostikos ir gydymo metodinio dokumento projektui tobulinti lentelėje (Aprašo 9 priedas), pateikiant argumentus, kodėl į pasiūlymus neatsižvelgta ar atsižvelgta tik iš dalies.
III SKYRIUS
METODINIO DOKUMENTO SUDEDAMOSIOS DALYS
13. Metodinį dokumentą sudaro:
13.1. pavadinimas, kuriame turi atsispindėti:
13.1.3. metodinio dokumento taikymo tikslas (ligai diagnozuoti, gydyti, priežiūrai ir kt.) (metodinio dokumento pavadinimų pavyzdžiai: Vyresnio amžiaus žmonių plaučių uždegimas: diagnostika, gydymas ir priežiūra; Diabetinės pėdos problemos: prevencija ir priežiūra; Šlapimo nelaikymas ir dubens organų prolapsas moterims: gydymas ir priežiūra; Suaugusiųjų širdies nepakankamumas: diagnostika, gydymas ir priežiūra“);
13.3. metodiniam dokumentui pritarusių institucijų sąrašas (gali būti dedami šių institucijų logotipai);
13.5. turinys (dokumento temų sąrašas), kuriame nurodomos visos metodinio dokumento dalys ir jų puslapiai;
13.6. apibendrinimas (glausta apžvalga), kuriame:
13.6.1. nurodomas metodinio dokumento tikslas (pvz., metodinio dokumento tikslas – remiantis geriausiais medicinos įrodymais aptarti vaikų ir suaugusiųjų epilepsijos ir traukulių diagnostikos ir gydymo taktiką, siekiant pagerinti pacientų gydymo rezultatus, kad jie galėtų gyventi visavertį gyvenimą neribodami kasdienės veiklos);
13.6.2. pateikiama glausta metodinio dokumento apžvalga (santrauka), kurioje išdėstomos pagrindinės metodinio dokumento nuostatos;
13.6.3. nurodoma tikslinė grupė, kuriai skirtas metodinis dokumentas (pvz., sveikatos priežiūros specialistams (galima nurodyti konkrečiai pagal sveikatos priežiūros specialistų profesines kvalifikacijas); pacientams ir jų šeimos nariams bei globėjams; socialiniams darbuotojams ir pan.);
13.6.4. nurodomas vadovavimosi metodiniu dokumentu būtinumas ir atsakomybė (pvz., sveikatos priežiūros specialistai priimdami sprendimus turi vadovautis metodiniu dokumentu visa apimtimi arba atsižvelgti į individualius pacientų poreikius, pasirinkimus ir vertybes);
13.6.5. pateikiama informacija apie metodinio dokumento įdiegimą ir taikymą ASPĮ, jos padaliniuose, nurodant:
13.6.5.1. metodinio dokumento taikymo sritis (pacientų atranka, ligos ar sveikatos sutrikimo įtarimas, diagnozavimas, gydymas, medicininė reabilitacija, slauga, priežiūra, stebėsena);
13.6.6. pateikiamas koordinuojančių ir susijusių (dalyvaujančių įgyvendinant metodinį dokumentą) institucijų sąrašas;
13.6.7. pateikiama glausta informacija apie ankstesnius su metodiniu dokumentu susijusius dokumentus (Lietuvos medicinos normos, metodikos, tvarkos aprašai, protokolai, paslaugų teikimo reikalavimai, kiti teisės aktai ir kt.) ir jų atnaujinimą (t. y. kuo vadovaujantis ir į ką atsižvelgiant rengtas metodinis dokumentas);
13.6.8. pagrindžiamas metodinio dokumento šiuolaikiškumas ir taikymo efektyvumas (nurodant, kad metodinis dokumentas pagrįstas praktikoje įrodytais medicinos pasiekimais, išanalizavus užsienio šalių ir vidaus patirtį bei įvertinus tiesiogines ir netiesiogines sąnaudas kokybei užtikrinti);
13.7. metodinio dokumento autorių (ekspertai, sveikatos priežiūros specialistai, dalyvavę rengiant metodinį dokumentą, socialiniai partneriai) pristatymas, nurodant:
13.7.1. autoriaus vardą, pavardę, mokslinį laipsnį, pedagoginį vardą, atstovaujamą instituciją, pareigas, el. pašto adresą;
13.8. Sąvokos ir sutrumpinimai (išdėstant abėcėlės tvarka):
13.8.1. sąvokos ir jų sutrumpinimai rašomai paryškintu šriftu, pvz., ASPĮ, PET, daugiadalykė gydytojų specialistų komanda;
13.10. įvadas (apie ligą arba sveikatos sutrikimą), kuriame pateikiama:
13.10.1. glaustas ligos ar sveikatos sutrikimo (ar problemos) apibrėžimas;
(Pavyzdžiai: 1) šiame metodiniame dokumente reglamentuojama suaugusiųjų ūminio išeminio (koronarinio) sindromo (įskaitant miokardo infarktą) diagnostika ir gydymas. 2) plaučių uždegimas yra infekcinė plaučių audinio liga. Sergant plaučių uždegimu į plaučių alveoles patenka mikroorganizmų, jose pradeda kauptis skystis bei uždegiminės ląstelės, todėl sutrinka plaučių funkcija. Plaučių uždegimas skirstomas į įgytą visuomenėje ir įgytą ligoninėje, nes šiems dviem ligos tipams būdingi skirtingi ligos sukėlėjai bei klinikiniai veiksniai, todėl taikomi ir skirtingi gydymo protokolai);
13.11. metodinio dokumento įgyvendinimo prioritetų aprašymas, nurodant, kas ir kokia tvarka atliekama, atsižvelgiant į tai, kokiai sričiai metodinis dokumentas yra taikomas, į kompensuojamųjų vaistų, medicinos pagalbos priemonių ir kt. sąrašus, aprašant būtiniausius tyrimus arba gydymo prioritetus (taikomi algoritmai, laboratorinių tyrimų žymenys, diagnostikos kriterijai, skiriami pirmaeiliai vaistai arba kitos priemonės), ir į tai, ką privalu pasakyti pacientui ir (ar) jį prižiūrinčiam asmeniui apie ligos simptomus, jų kitimą skiriant gydymą, prognozę;
13.12. paciento kelio aprašymas:
13.12.1. ligos ar sveikatos sutrikimo prevencija (rizikos veiksniai, jų identifikavimas ir koregavimas), aprašant:
13.12.1.2. rizikos veiksnių išaiškinimo tvarką (kokius anamnezės duomenis reikia surinkti, tyrimus atlikti ir kaip juos interpretuoti) (parengiamas protokolas);
13.12.1.3. rizikos vertinimo ir klasifikavimo tvarką (adaptuojamos ir (ar) įtraukiamos tarptautinėse gairėse ar pripažintų tos srities pasaulio organizacijų rekomenduojamos rizikos vertinimo skalės) (parengiami protokolai ir algoritmai);
13.12.1.6. tolesnio pacientų (asmenų), turinčių rizikos veiksnių, sveikatos būklės stebėjimo tvarką (nurodomi konkretūs rizikos veiksniai, kokiu dažnumu jie vertinami, kokie rizikos veiksniai vertinami kiekvieno vizito pas gydytoją metu, sveikatos būklės stebėjimą atliekanti įstaiga ir specialistai, vertinimo skalės, kriterijai ir siektinos jų reikšmės) (parengiami protokolai ir algoritmai);
13.12.2. ligos ar sveikatos sutrikimo diagnostika, aprašant:
13.12.2.2. anamnezės duomenis (traumos, ligos, sveikatos sutrikimo aplinkybės ir laikas, žinomos ligos ir vartojami vaistai, žalingi įpročiai ir kt.). Jei pacientas turi pažinimo funkcijos sutrikimų, kalbos sutrikimų ir pan., informacija renkama iš kartu su pacientu atvykusių asmenų;
13.12.2.3. nuodugnios klinikinės diagnostikos tvarką (nusiskundimai, simptomai) (parengiamas protokolas);
13.12.2.4. diagnostikos metodus ir jų jautrumą ir specifiškumą, eiliškumą atsižvelgiant į rekomendacijų klasę ir įrodymų lygmenį, taip pat diagnostinių tyrimų rezultatus (vertes) (normalius ir rodančius patologiją) (parengiami protokolai ir algoritmai);
13.12.2.5. laboratorinės ir instrumentinės diagnostikos metodus, pateikiant tyrimų indikacijas ir kontraindikacijas, atlikimo sąlygas, prieinamumo terminus, eiliškumą ir etapiškumą, nuosekliai aprašant tyrimų atlikimo tvarką (pvz., tyrimas atliekamas prieš skiriant gydymą antibiotikais, priklausomai nuo paslaugų lygmens (pirminis, antrinis, tretinis) ir etapo (ikistacionarinis, stacionarinis) (parengiami protokolai ir algoritmai);
13.12.2.6. pagrindinius diagnostikos metodus, tyrimų privalomumą, papildomus tyrimus, tyrimų pakartojimo sąlygas (parengiamas protokolas);
13.12.2.7. individualaus paciento diagnostikos ir gydymo plano sudarymo tvarką (parengiamas protokolas);
13.12.2.9. gydytojų specialistų konsultantacijų organizavimo tvarką, indikacijas, sąlygas, aplinkybes (parengiams protokolas);
13.12.2.10. diferencinę diagnostiką ir veiksmus esant abejonių dėl diagnozės (parengiamas protokolas);
13.12.2.11. diagnozę patvirtinančius tyrimus, kokie specialistai ir per kiek laiko įvertina atliktus tyrimus (parengiami protokolai ir algoritmai);
13.12.3. ligos ar sveikatos sutrikimo gydymas, aprašant:
13.12.3.1. paciento gydymo vietą, atsižvelgiant į paciento sveikatos būklę, izoliavimo poreikį (pvz., esant infekcijų);
13.12.3.3. gydymo vaistiniais preparatais tvarką (gydymo vaistiniai preparatais terapinės indikacijos, skiriamų vaistų grupės, rekomenduojamų vaistų ir vaistų derinių bendriniai pavadinimai (lietuvių kalba), jų dozavimas (priimant sprendimą dėl vaistinio preparato skyrimo ir jo dozės konkrečiam pacientui, vadovaujamasi atitinkamo vaistinio preparato charakteristikų santraukoje nurodyta informacija), rekomenduojama vidutinė gydymo trukmė, gydymo tikslai (pvz., palaikyti AKS < 130/70 mm Hg), gydymo atsako vertinimas, gydymo koregavimo sąlygos, gydymo vaistais rekomendacijų klasė ir įrodymų lygmuo). Jei rekomenduojamas etapinis gydymas, nurodomi kriterijai, kuriais vadovaujantis pereinama nuo vieno prie kito etapo (parengiami protokolai ir algoritmai);
13.12.3.4. nemedikamentinio gydymo tvarką (pvz., supraventrikulinės tachikardijos gydymas Valsalvės mėginiu – nurodomos pagrindinės indikacijos ir kontraindikacijos, gydymo tikslas, gydymo atsako vertinimas, gydymo koregavimo sąlygos, rekomendacijų klasė ir įrodymų lygmuo (parengiami protokolai ir algoritmai);
13.12.3.5. invazinius ir (ar) intervencinius gydymo metodus (pvz., pleuros drenažas, adatinė dekompresija, apendektomija) (nurodomos pagrindinės indikacijos ir kontraindikacijos, gydymo tikslas, gydymo atsako vertinimas, gydymo koregavimo sąlygos, rekomendacijų klasė ir įrodymų lygmuo) (parengiami protokolai ir algoritmai);
13.12.3.6. sudėtinį gydymą (jei taikomas) (nurodomos pagrindinės indikacijos ir kontraindikacijos, gydymo tikslas, gydymo atsako vertinimas, gydymo koregavimo sąlygos, rekomendacijų klasė ir įrodymų lygmuo) (parengiamas protokolas ir algoritmas);
13.12.3.7. gydymo metodų eiliškumą ir etapiškumą, pasirinkimo kriterijus, atlikimo terminus (pateikiamas protokolas ir algoritmas);
13.12.3.9. gydytojų specialistų konsultacijų organizavimo tvarką, indikacijas, sąlygas, aplinkybes (parengiamas protokolas);
13.12.3.10. komplikacijas (dažniausias, dažnas, retas ir labai retas), jų prevenciją, diagnostiką, gydymą (parengiamas protokolas);
13.12.3.11. vaikų, vyresnio amžiaus pacientų gydymo ypatumus, esant gretutinių ligų (parengiamas protokolas);
13.12.3.12. daugiadalykės gydytojų specialistų komandos sudėtį ir jos sprendimų priėmimo ir įgyvendinimo tvarką (parengiamas protokolas);
13.12.3.13. paciento savikontrolės principus, rodiklius ir jų siektinas reikšmes, reikalingas priemones (pvz., sergant cukriniu diabetu);
13.12.4. slauga, aprašant slaugytojo veiksmus, atsižvelgiant į daugiadalykės gydytojų specialistų komandos sudėtį, slaugytojui priskirtas kompetencijas, paciento slaugai naudojamas medicinos priemones (prietaisus) (pvz., paciento paruošimas tyrimui, invazinei procedūrai, komplikacijų prevencija, sveikatos būklės stebėjimas, paciento savipriežiūros, savikontrolės mokymas, stebėsena ir pan.) (parengiami protokolai ir algoritmai);
13.12.5. medicininė reabilitacija, aprašant:
13.12.5.1. medicininės reabilitacijos ir kitų paslaugų organizavimą etapais (parengiamas protokolas ir algoritmas);
13.12.5.3. medicininės reabilitacijos programas ir būdus (nurodant laiką, kada pradedama taikyti, eiliškumą ir etapiškumą, procedūrų nomenklatūrą ir kiekį) (parengiamas protokolas);
13.12.5.4. gydymą vaistiniais preparatais, reikalingus gyvenimo būdo pokyčius, sveikatos mokymą ir informacijos poreikį, psichologinę ir socialinę paramą, atsižvelgiant į medicininės reabilitacijos etapą (parengiami protokolai);
13.12.6. ligos prognozė ir pasveikimo ir (ar) ligos remisijos kriterijai, aprašant:
13.12.6.2. prognozės nustatymo tvarką (kriterijai, jų reikšmės, vertinimą atliekantys specialistai);
13.12.7. ligos ar sveikatos sutrikimo eigos vertinimas ir stebėsena, aprašant:
13.12.7.1. vertinamuosius rodiklius, atsižvelgiant į ligos stadiją ir periodo ūmumą, nurodant vertinimo intervalus ir tvarką (parengiamas protokolas);
13.12.7.2. pakartotinių vizitų, konsultacijų, atliekamų tyrimų laiką ir intervalus (parengiamas protokolas ir algoritmas);
13.12.7.5. stebėseną atliekančius specialsitus (pvz., slaugytojai, gydytojai specialistai, daugiadalykė gydytojų specialsitų komanda);
13.13. paciento kelio organizavimo aprašymas:
13.13.2. sveikatos priežiūros paslaugų dėl konkrečios ligos ar sveikatos sutrikimo teikimo lygiai, lygmenys (pvz., nėščiųjų, gimdyvių ir naujagimių sveikatos priežiūra, vykdoma trimis sveikatos priežiūros lygmenimis) ir sveikatos priežiūros paslaugas teikiančios įstaigos;
13.13.3. visų tam tikra liga ar sveikatos sutrikimu sergančiam pacientui teiktinų asmens sveikatos priežiūros prevencijos, diagnostikos, gydymo ir priežiūros paslaugų teikimo organizavimo etapai (parengiamas algoritmas);
13.13.4. reikalavimai kiekvieno lygio ir lygmens sveikatos priežiūros paslaugas teikiančiai įstaigai, aprašant:
13.13.4.3. privalomų teikti sveikatos priežiūros paslaugų ar procedūrų sąrašą (visą parą, ne visą parą, turi teikti pati įstaiga, gali sudaryti sutartį su kita įstaiga ir pan.);
13.13.4.4. sveikatos priežiūros paslaugų teikimo organizavimo kokybės rodiklius, siektinas jų reikšmes (pvz., per kiek laiko pacientas turi būti apžiūrėtas, nustatyta diagnozė, pradėtas gydymas ir kt.) (parengiamas protokolas ir algoritmas);
13.13.4.5. sveikatos priežiūros paslaugų teikimo organizavimo proceso eiliškumą (parengiamas protokolas ir algoritmas);
13.13.4.6. sveikatos priežiūros paslaugų teikimo organizavimo lygmenys (pirminis, antrinis, tretinis) ir kokios paslaugos teikiamos kiekvieno lygmens ASPĮ; siuntimo gauti aukštesnio lygmens paslaugas indikacijas (rizikos veiksniai, sveikatos sutrikimai, ligos), kaip organizuojamos paslaugos, esant aukštesnio lygmens paslaugų poreikiui (pvz., jeigu pacientui reikalingos aukštesnio lygmens paslaugos, žemesnio lygmens paslaugas teikianti įstaiga turi apie tai informuoti pacientą (jo atstovą) ir užtikrinti, kad pacientas būtų pervežtas į aukštesnio lygmens paslaugas teikiančią įstaigą), aukštesnio lygmens paslaugas teikiančios įstaigos gydytojo specialisto konsultacijos organizavimo tvarką (parengiami protokolai ir algoritmai);
13.13.5. sveikatos priežiūros paslaugų teikimo reikalavimai pagal paslaugų teikimo pobūdį ir lygmenis, nurodant:
13.13.5.1. teisės aktus, reglamentuojančius reikalingas medicinos priemones (prietaisus), įrangą ir ambulatorinių ir stacionarinių asmens sveikatos priežiūros paslaugų teikimo tvarką;
13.13.5.3. reikalingų turėti medicinos priemonių (prietaisų), įrangos sąrašą (įskaitant jų būtinąsias technines charakteristikas);
13.13.6. sveikatos priežiūros paslaugų teikimo ir organizavimo procese naudojamos informacinės ir ryšio technologijos, nurodant, kaip metodiniame dokumente nustatyti reikalavimai, rodikliai bus susieti su ESPBI IS, įstaigos informacine sistema, pateikiami pagrindinių naudojamų dokumentų formų, būtinų tvarkyti informacinėje sistemoje, pavyzdžiai ir aprašyta jų pildymo tvarka. Aprašoma, kaip paciento sveikatos duomenys (iš formų) pildomi ESPBI IS ir įstaigos informacinėje sistemoje;
13.13.7. reikalavimai personalui, nurodant:
13.13.7.2. specialistų, kurie privalo dalyvauti teikiant sveikatos priežiūros paslaugas, kvalifikaciją ir papildomas kompetencijas ir įgūdžius (turi atlikti arba asistuoti tam tikrą skaičių procedūrų arba operacijų per metus ir pan.) (pvz., paslaugas teikia gydytojai akušeriai ginekologai, vaikų ligų gydytojai, gydytojai neonatologai, gydytojai anesteziologai reanimatologai, akušeriai, bendrosios praktikos slaugytojai (įskaitant anestezijos ir intensyviosios terapijos slaugytojus), turintys licenciją verstis atitinkama medicinos praktika);
13.13.7.3. daugiadalykės gydytojų specialistų komandos sudėtį ir reikalavimus jai (reikalavimai vadovui, narių kvalifikacija, kompetencija, atsakomybė bei atskaitomybė, komandos mokymų ir pratybų organizavimo tvarka ir kt.);
13.13.7.4. personalo kvalifikacijos kėlimo, mokymų naujiems įgūdžiams ir kompetencijoms ugdyti reikalavimus, mokymų organizavimo tvarką, periodiškumą ir kvalifikacijos atnaujinimo tvarką (pvz., 1) Įstaigos vadovas užtikrina, kad asmenys, teikiantys paslaugas, privalomojo kvalifikacijos tobulinimo metu ne rečiau kaip vieną kartą per penkerius metus baigtų Privalomojo kvalifikacijos tobulinimo kursus, atitinkančius nustatytus reikalavimus; 2) Stacionarines paslaugas teikiančioje asmens sveikatos priežiūros įstaigoje personalas ne rečiau kaip kartą per metus asmens sveikatos priežiūros įstaigos vadovo patvirtintu grafiku atnaujina žinias ir įgūdžius pagal nurodytas klinikines situacijas, naudodamas manekenus ir kitas mokymuisi reikalingas priemones);
13.14. Metodinio dokumento diegimo konkretaus lygio paslaugas teikiančioje ASPĮ tvarkos aprašymas:
13.14.1. metodinio dokumento pristatymas, kuriame pateikta glausta informacija (rekomenduojama pateikti Power Point forma iki 10 skaidrių);
13.14.2. būtini ištekliai metodiniam dokumentui diegti (reikalinga įranga, žmogiškieji, finansiniai ištekliai ir kt.);
13.14.3. dokumentų šablonai (įstaigos vadovo įsakymai, tvarkų aprašai), reikalingi įstaigoje metodiniam dokumentui įdiegti;
13.14.5. mokymai, reikalingi diegiant ir palaikant metodinį dokumentą, sąrašą, jų finansavimo šaltinius, kokiai tikslinei grupei jie skirti;
13.14.6. informacijos apie naują metodinį dokumentą (arba jo atnaujinimą) pristatymo ir viešinimo tvarkos aprašymas (parengiama informacija suinteresuotoms institucijoms, grupėms, viešinama sveikatos apsaugos ministerijos interneto svetainėje, jei problema aktuali visuomenei – organizuojamos spaudos konferencijos, viešinama socialiniuose tinkluose);
13.14.7. metodinio dokumento įdiegimo įstaigoje kokybės vertinimo rodiklių, jų siektinų reikšmių ir vertinimo tvarkos aprašymas:
13.14.7.1. rodikliai turi būti susiję su teikiama paslauga (prieinamumu, kokybe, efektyvumu, rezultatyvumu), objektyvūs (verčių skaičiavimui neturi daryti įtakos paslaugos teikėjas), pamatuojami, patikimi, registruojami sistemoje (nurodant duomenų šaltinį, pvz., HIS, ESPBĮ), nuolat stebimi ir prireikus atnaujinami;
13.14.7.2. renkantis rodiklius vadovaujamasi gerąja pasauline medicinos praktika – adaptuojami Europos šalyse, Jungtinėse Amerikos Valstijose toje srityje naudojami rodikliai, jei yra įrodymų, kad šių rodiklių įdiegimas gerina pacientų gydymo rezultatus ir optimizuoja sveikatos apsaugos sistemos išteklių naudojimą;
13.15. pacientų pasitenkinimo suteiktomis sveikatos priežiūros paslaugomis vertinimo aprašymas:
13.15.1. parengiama paciento pasitenkinimo suteiktomis sveikatos priežiūros paslaugomis vertinimo anketa ir išsamiai aprašoma jos pildymo tvarka;
13.15.2. nustatomi paciento pasitenkinimo suteiktomis sveikatos priežiūros paslaugomis vertinimo rodikliai ir siektinos jų reikšmės;
13.15.3. aprašoma pacientų pasitenkinimo suteiktomis sveikatos priežiūros paslaugomis vertinimo organizavimo ir anketose pateiktos informacijos vertinimo tvarka (kas, kada pateikia pacientui anketą, kokia tvarka ji surenkama, kaip anketų duomenys analizuojami, kas juos vertina, kam ir kokiu periodiškumu pateikiami vertinimo rezultatai ir jų analizė ir kt.);
13.16. metodinio dokumento atnaujinimo tvarkos aprašymas, kuriame nurodoma:
13.16.3. ankstesnės metodinio dokumento versijos ir metodinio dokumento atnaujinimo (jei metodinis dokumentas atnaujintas) turinys (t. y. kas atnaujinta, palyginti su anksčiau patvirtinta metodinio dokumento versija);
13.17. audito aprašymas:
13.17.1. aprašoma įstaigoje įdiegto metodinio dokumento auditavimo tvarka, nurodant:
13.17.1.1. ar audito atlikimo tvarkos aprašas yra rekomendacinio, ar privalomojo pobūdžio (jei rekomendacinio, įstaiga pati nustato metodinio dokumento auditavimo dažnį, kriterijus bei priemones);
13.17.1.2. auditavimo dažnį (pvz., vieną kartą per 12 mėn. ASPĮ atliekamas įdiegto metodinio dokumento efekto auditas. Jei reikia, auditas gali būti atliekamas ir dažniau);
13.17.1.3. audito uždavinius (pvz., sepsio po gimdymo atpažinimo, diagnostikos ir gydymo įvertinimas; delyro po operacijos atpažinimo ir priežiūros įvertinimas; pragulų rizikos įvertinimas);
13.17.1.4. audito metu naudojamus informacijos šaltinius (pvz., ligos istorija, kiti dokumentai, pokalbiai su darbuotojais);
13.17.1.5. audito metu naudojamus veiklos vertinimo kriterijus (pvz., tam tikrų sveikatos sutrikimų ar situacijų atvejų skaičius ir procentai);
13.17.1.6. nuasmenintų audito duomenų ir rezultatų aptarimo su įstaigos administracija tvarką, pateikiant siūlymus nustatytoms problemoms spręsti;
13.17.2. auditą vykdančių asmenų kompetencijos ir funkcijų aprašymas:
13.17.2.2. audito apimtys (pvz., 1) patikrinama 10 proc. atsitiktinai parinktų gydymo stacionare ligos istorijų (F003/a) ar ambulatorinių asmens sveikatos istorijų (F025/a); 2) patikrinami visi tam tikro sveikatos sutrikimo arba nepalankių baigčių atvejai);
13.17.2.3. skaidri auditorių parinkimo tvarka ir objektyvų ir nešališką audito proceso užtikrinimą lemiantys veiksniai;
13.18. svarbiausių kriterijų, kuriuos įvedus į informacinę sistemą, būtų galima analizuoti įdiegto metodinio dokumento ar konkretaus protokolo efektyvumą nacionaliniu mastu, sąrašas (pvz., tam tikra liga (sveikatos sutrikimas); veiksmai, kurie atliekami tam tikrose situacijose, baigtys ir pan.);
13.19. informacija apie kontaktinį asmenį (institucija), į kurį galima kreiptis dėl metodinio dokumento (pateikiamas telefono numeris, el. pašto adresas);
13.20. metodiniam dokumentui rengti naudotos literatūros aprašymas pagal Aprašo 3 priede nurodytus reikalavimus;
13.21. rekomendacijos dėl mokslinių tyrimų, įvertinant, kokių šios temos mokslinių įrodymų dar stinga (pvz., 1) nurodomi tebevykdomi svarbiausi tyrimai (pvz., atsitiktinių imčių klinikiniai tyrimai), kurių rezultatai gali būti kliniškai reikšmingi ir galėtų keisti praktiką; 2) nurodomos temos bei sritys, kuriose reikalingi papildomi moksliniai tyrimai);
13.22. informacija visuomenei ir pacientams (juos prižiūrintiems asmenims):
13.22.1. kiekvienam visuomenės nariui suprantama kalba parengta susistemintos informacijos santrauka apie metodiniame dokumente aptariamą ligą ar sveikatos sutrikimą (prevencija, priežastys, rizikos veiksniai, diagnostika, gydymas, praktiniai patarimai, tolesnė priežiūra ir stebėsena). Pacientams skirtą informaciją (lankstinukus ar kitą vaizdinę medžiagą) gali platinti šeimos gydytojas, gydytojai specialistai ir pacientų teisėms atstovaujančios organizacijos;
13.22.2. paramos fondų ir pacientų organizacijų, savitarpio pagalbos grupių sąrašas, kuriame pateikiami jų kontaktai, nuoroda į papildomus informacijos šaltinius;
13.22.3. trumpa rašytinė informacija su rekomendacijomis visuomenei, ką reikia žinoti apie metodiniame dokumente aprašytą ligą ar būklę (pvz., ūminio išeminio insulto gydymo standarte galėtų būti išvardyti rizikos patirti insultą veiksniai, pradiniai insulto požymiai ir pirmoji pagalba jiems atsiradus, pabrėžiant kuo trumpesnio laiko iki galutinio gydymo svarbą). Bendro pobūdžio informacija visuomenei gali būti platinama per masines informavimo priemones, viešinama pacientų organizacijų internetiniuose puslapiuose, ja rekomenduojama remtis bendraujant su žurnalistais;
13.22.4. kiekvienam pacientui suprantama kalba parengta susistemintos informacijos apie veiksmus, kuriuos pacientui reikia atlikti stebint savo sveikatos būklę namuose, ir (prireikus) jos valdymą santrauka;
IV SKYRIUS
METODINIO DOKUMENTO PROJEKTO DERINIMO TVARKA
14. Parengtas metodinio dokumento projektas, suderintas su Aprašo 12 punkte nurodytomis organizacijomis, teikiamas vertinti:
14.3. Valstybinei akreditavimo sveikatos priežiūros veiklai tarnybai prie Sveikatos apsaugos ministerijos;
14.4. Valstybinei vaistų kontrolės tarnybai prie Sveikatos apsaugos ministerijos (jeigu reglamentuojamas gydymas vaistiniais preparatais);
15. Siūlymai dėl metodinio dokumento projekto tobulinimo siunčiami metodinį dokumentą rengusios darbo grupės vadovui.
16. Patobulintas metodinio dokumento projektas pakartotinai teikiamas vertinti Aprašo 14 punkte nurodytoms insitucijoms.
V SKYRIUS
BAIGIAMOSIOS NUOSTATOS
18. Metodinis dokumentas persvarstomas ir prireikus atnaujinamas ne rečiau kaip vieną kartą per penkerius metus.
19. Dažniau nei Aprašo 18 punkte nurodytas terminas metodinis dokumentas gali būti peržiūrėtas ir atnaujintas:
Diagnostikos ir gydymo
metodinio dokumento rengimo,
taikymo ir atnaujinimo tvarkos
aprašo
1 priedas
ĮRODYMŲ LYGIAI IR REKOMENDACIJŲ KLASĖS
Įrodymų A lygis – duomenys, pagrįsti daugybiniais atsitiktinių imčių klinikiniais tyrimais ar metaanalizėmis.
Įrodymų B lygis – duomenys, pagrįsti vienu atsitiktinių imčių klinikiniu tyrimu ar neatsitiktinių imčių tyrimu.
Įrodymų C lygis – ekspertų sutarimas ir (ar) nedideli tyrimai.
Rekomendacijų I klasė – įrodymais pagrįsta ir (ar) bendru ekspertų sutarimu priimta, kad procedūra / gydymas yra naudingas ir veiksmingas.
Rekomendacijų II klasė – įrodymai ir (ar) nuomonės apie procedūros / gydymo naudą / veiksmingumą prieštaringi.
Rekomendacijų II a klasė – daugiau įrodymų / nuomonių, kad procedūra / gydymas yra naudingas / veiksmingas.
Rekomendacijų II b klasė – daugiau įrodymų / nuomonių, kad procedūra / gydymas yra nenaudingas / neveiksmingas.
Rekomendacijų III klasė – įrodymais pagrįsta ir (ar) bendru ekspertų sutarimu priimta, kad gydymas nenaudingas / neveiksmingas ir tam tikrais atvejais gali būti žalingas. Diagnostikos ar gydymo rekomendacijų, priskiriamų šiai klasei, SAM siūlo neįtraukti į metodikų projektus.
Diagnostikos ir gydymo
metodinio dokumento rengimo,
taikymo ir atnaujinimo tvarkos
aprašo
2 priedas
DIAGNOSTIKOS IR GYDYMO METODINIO DOKUMENTO RENGIMO DARBO GRUPĖS NARIO / POSĖDYJE DALYVAUJANČIO ASMENS
NEŠALIŠKUMO IR INTERESŲ DEKLARACIJA
____________________________________________________________
(Vardas, pavardė)
Nešališkumo ir interesų deklaracija
20 m. d. Nr.
Vilnius
1. Ar Jūs, Jūsų šeimos nariai (tėvai, vaikai, broliai, seserys, sutuoktiniai ir kt.) turi tiesioginių ar netiesioginių interesų (ryšių), susijusių su vaistų, medicinos priemonių gamintojų ar jų įgaliotųjų atstovų veikla, t. y. dirba kurioje nors Lietuvos ar užsienio vaistus, medicinos priemones gaminančioje įmonėje ar jos įgaliotoje atstovybėje Lietuvoje ar kitaip atstovauja vaistų, medicinos priemonių gamintojui (toliau – vaistų gamintojas) – turi akcijų, bendradarbiauja ir kt.?
TAIP £
NE £
Jei TAIP, pateikite išsamesnę informaciją, nurodydami interesų pobūdį, vaistų, medicinos priemonių gamintojo pavadinimą ir kt.: .........................................................................................................................
......................................................................................................................................................
2. Ar per pastaruosius 5 metus Jūs, Jūsų šeimos nariai turėjo finansinių santykių su vaistų, medicinos priemonių gamintoju (vaistų, medicinos priemonių gamintojas sumokėjo už Jūsų ar šeimos nario dalyvavimą konferencijoje, kongrese, pasitarime, simpoziume ar kt., sumokėjo honorarą už pranešimą, raštą, konsultacijas, studijas, dalyvavote vaistų, medicinos priemonių gamintojo atliekamuose klinikiniuose tyrimuose, gavote dovanų, kurių vertė viršija l MGL, ir kt.).
TAIP £
NE £
Jei TAIP, pateikite išsamesnę informaciją, nurodydami interesų pobūdį, vaistų, medicinos priemonių gamintojo pavadinimą ir kt. ..........................................................................................................................
......................................................................................................................................................
3. Ar per pastaruosius 5 metus buvote susiję darbo santykiais su kuriuo nors vaistų, medicinos priemonių gamintoju?
TAIP £
NE £
Jei TAIP, pateikite išsamesnę informaciją, nurodydami interesų pobūdį ir kt. ............................
......................................................................................................................................................
4. Ar yra kitų aplinkybių, galinčių turėti įtakos Jūsų, kaip Diagnostikos ir gydymo metodinio dokumento rengimo darbo grupės nario ar dalyvaujančio posėdyje asmens, objektyvumui ir nešališkumui priimant sprendimus dėl diagnostikos ir gydymo metodinio dokumento rengimo, turinio, derinimo ar kt.?
5. Jeigu nors į vieną iš pateiktų klausimų atsakėte TAIP, dėl galimo interesų konflikto darbo grupės pirmininkas pasiūlys Jums nedalyvauti svarstant klausimus, dėl kurių Jūs galėtumėte būti šališkas, arba dėl šių klausimų balsuojant.
Patvirtinu, kad nurodyti duomenys yra teisingi ir išsamūs.
Pasikeitus šioje deklaracijoje nurodytiems duomenims, pažadu per 10 dienų juos pateikti užpildydamas naują deklaraciją.
Sutinku, kad mano deklaracija būtų viešai skelbiama.
___________________________________________________________________________
(Užpildžiusio deklaraciją asmens parašas, vardas, pavardė)
Deklaracija užpildoma ir pateikiama darbo grupės sudėtį tvirtinančios organizacijos vadovui.
Pasikeitus deklaracijoje nurodytiems duomenims, nauja deklaracija pateikiama sudarytos darbo grupės vadovui.
___________________________________________________________________________
(Priėmusio deklaraciją asmens parašas, vardas, pavardė)
Diagnostikos ir gydymo metodinio
dokumento rengimo, taikymo ir
atnaujinimo tvarkos aprašo
3 priedas
DIAGNOSTIKOS IR GYDYMO METODINIAM DOKUMENTUI RENGTI NAUDOJAMOS LITERATŪROS PAIEŠKOS IR APRAŠYMO REIKALAVIMAI
1. Diagnostikos ir gydymo metodiniam dokumentui rengti naudojami įvairūs šaltiniai iš įvairių bibliografinių duomenų bazių, interneto svetainių ir kitų išteklių, priklausomai nuo tiriamo klausimo ir mokslinių įrodymų tipo.
2. Rekomenduojamos duomenų bazės:
2.7. kiti duomenų šaltiniai specifiniams klausimams spręsti – PsycINFO (psichologijai ir psichiatrijai); ASSIA (Applied Social Sciences Index and Abstracts); Social Policy and Practice, Social Care Online; Sociological Abstracts; HMIC (Health Management Information Consortium); HealthTalk;
3. Naudojama literatūros paieškos strategija priklauso nuo sprendžiamo klausimo:
3.1. naudojamos tarptautinės PICO (populiacija, intervencija, kontrolinė grupė (angl. comparator) ir rezultatas (angl. outcome) arba SPICE (aplinka (angl. setting), perspektyva, intervencija, kontrolinė grupė (angl. comparison), ištyrimas (angl. evaluation) klausimo struktūras kuriančios paieškos strategijos;
3.2. sprendžiant specifinius ir sudėtingesnius klausimus, galima sujungti kelias strategijas arba naudoti žingsnių metodą, kai informacijos paieška atliekama keliais etapais. Šiuo būdu atrenkama labiausiai su klausimu susijusi informacija, literatūros paieškos proceso eigoje reguliuojamas šaltinių kiekis;
3.3. specifikuota nežinomos temos paieška vykdoma, jeigu randama temų, kurios nėra aprašomos atliktuose moksliniuose darbuose;
3.4. pagal poreikį ieškomos kokybinės ar kiekybinės (įskaitant metaanalizes) studijos ir atrenkami mokslu grįsti įrodymai, atitinkantys sprendžiamo klausimo tiriamųjų populiacijos, amžiaus ir kitus veiksnius;
3.5. atliekant paiešką internetinėse duomenų bazėse, naudojami sinonimai, akronimai, santrumpos, skirtingi rašybos variantai (pvz., Jungtinėje Karalystėje ir Jungtinėse Amerikos Valstijose vartojami terminai), senoji ir naujoji terminologija, patentuotų ir generinių vaistų bendriniai pavadinimai, medicinos mokslo terminai. Paieškos filtrai parenkami pagal nagrinėjamą temą;
3.6. naudojamų straipsnių išleidimo datos ribos priklauso nuo nagrinėjamos temos, atsižvelgiant į paskutinio straipsnio ta tema išleidimo datą arba paskutinės sisteminės apžvalgos (angl. systematic reviews) išleidimo datą;
3.7. papildomos paieškos technologijos (forward and backward citation, neautomatizuota straipsnių paieška žurnale (angl. hand-searches) ir tiesioginis kreipimasis į ekspertus) taikomos tada, kai nežinoma, ar reikiami straipsniai ir mokslu grįsti įrodymai indeksuojami bibliografinėse duomenų bazėse;
4. Rekomenduojama naudoti informacijos šaltinių kaupimo programas, tokias kaip EndNote, Mendeley ir pan.
5. Vertinant naudojamų literatūros šaltinių kokybę rekomenduojama vadovautis GRADE (angl. Grading of Recommendation, Assessment, Development, Evaluations) strategija, kuri leidžia įvertinti šiuos veiksnius: studijos trūkumus, šališkumą; nepastovumą – heterogeniškus arba įvairius diagnostikos ir gydymo būdus; nevienodumą – skirtumus vertinant skirtingas populiacijas, intervencijas, kontrolines grupes; kita – publikavimo šališkumą, tyrimų atranką, ir leidžia duomenų šaltinio kokybę įvertinti pagal keturis lygius: labai žemas (tikrasis efektas labai skiriasi nuo apskaičiuotojo), žemas (tikrasis efektas gali skirtis nuo apskaičiuotojo), vidutinis (autorių nuomone, tikrasis efektas yra panašus į apskaičiuotąjį), aukštas (autoriai yra įsitikinę, kad tikrasis efektas yra panašus į apskaičiuotąjį).
6. Aprašant diagnostikos ir gydymo metodiniam dokumentui rengti naudotą literatūrą, nurodoma:
6.1. literatūros paieškos protokolai (tai pirmasis literatūros paieškos žingsnis, nusakantis mokslinio tyrimo vertinimą ir paieškos strategijas) pagal paieškos protokolo sudedamąsias dalis:
6.1.1. paieškos strategija (pagal nurodytas šių reikalavimų 3 punkte), pritaikyta sprendžiamam klausimui ir (ar) nagrinėjamai ligai ar sveikatos sutrikimui, paaiškinant, kodėl pasirinkta naudoti būtent tą;
6.1.3. naudotos duomenų bazės, kuriomis remtasi rengiant diagnostikos ir gydymo metodinį dokumentą (pagal nurodytas šių reikalavimų 2 punkte);
Diagnostikos ir gydymo metodinio
dokumento rengimo, taikymo ir
atnaujinimo aprašo
4 priedas
(Aprašomojo pobūdžio protokolo pavyzdys)
![]()
Įrašykite instituciją, adresą, pvz.:
X asmens sveikatos priežiūros įstaiga
![]()
Įrašykite protokolo pavadinimą didžiosiomis raidėmis ir nurodykite numerį, pvz.:
CEZARIO PJŪVIO OPERACIJA
Nr. DGI-P-52669-V/8
![]()
Įrašykite protokolo patvirtinimo (arba paskutinio peržiūrėjimo) institucijoje datą, pvz.:
2020 m. spalio 10 d.
![]()
Įrašykite protokolo galiojimo terminą, pvz.:
Galioja iki 2025 m. spalio 10 d.
![]()
Įrašykite protokolo rengėjus, pvz.:
Parengė Vardas, pavardė
Kiekvieno protokolo puslapio viršuje rašomas protokolo pavadinimas ir numeris (pvz., Cezario pjūvio operacija. Indikacijos, Nr. DGI-P-52669-V/8).
I SKYRIUS
PROTOKOLO PASKIRTIS IR TAIKYMO SRITIS
Šioje dalyje nurodomas diagnostikos ir (ar) gydymo procesas, kurio veiksmų eigą siekiama tinkamai reglamentuoti, nurodomi ASPĮ ir (ar) jų padaliniai, kuriuose protokolas bus taikomas, išvardijami sveikatos priežiūros specialistai, kuriems protokolas skirtas.
Pvz., Protokolas „Cezario pjūvio operacija“, Nr. DGI-P-52669-V/8), skirtas X ligoninės X skyriaus sveikatos priežiūros specialistams, teikiantiems sveikatos priežiūros paslaugas nėščiosioms ir gimdyvėms.
II SKYRIUS
SĄVOKOS IR SUTRUMPINIMAI
Šioje dalyje pateikiamos dokumente vartojamos sąvokos, jų apibrėžtys ir sutrumpinimai bei jų paaiškinimai.
Pvz.:
Sąvokos ir jų apibrėžtys:
Cezario pjūvio operacija – nėštumo užbaigimo operacija, kai vaisius ištraukiamas perpjovus priekinę pilvo sieną (laparotomija) ir gimdą (histerotomija).
III SKYRIUS
DIAGNOSTIKOS IR (AR) GYDYMO PROCESO APRAŠYMAS
3.1. Paciento informavimas ir parengimas procedūrai / operacijai.
Aprašykite, kaip ir kokia informacija pateikiama pacientui, pateikite rašytinį informuoto paciento sutikimo pavyzdį (jei toks reikalingas procedūrai / operacijai atlikti).
3.2. Pasiruošimo procedūrai / operacijai eiga.
Aprašykite veiksmus prieš procedūrą / operaciją (pvz., procedūros indikacijas, skubumo nustatymą (per kiek laiko reikia atlikti procedūrą); tyrimus, kuriuos reikia atlikti prieš procedūrą, specialistų konsultacijas (pvz., anesteziologo, jei numatoma procedūra su anestezija) ir kt.
3.3. Procedūros / operacijos atlikimas.
Detaliai aprašykite, kaip turi būti atliekama procedūra / operacija, detaliai aprašydami rekomenduojamą techniką, anestezijos būdą (jei taikoma); paciento būklės stebėjimą procedūros / operacijos metu; galimas komplikacijas ir kt.
3.4. Procedūros užbaigimas.
Aprašykite veiksmus atlikus procedūrą / operaciją (įskaitant paciento būklės, klinikinių rodiklių stebėjimą po procedūros), numatomą tolesnės priežiūros planą (kur pacientas bus prižiūrimas po procedūros / operacijos; kaip bus užtikrinta analgezija, stresinių opų, tromboembolijų profilaktika, operacinės žaizdos priežiūra (jei taikoma) ir kt.
3.5. Procedūros dokumentavimas.
Aprašykite, kokie dokumentai pildomi prieš ir po procedūros; nurodykite, kas juos pildo, per kokį laikotarpį turi būti užpildyti, kaip saugomi ir kt.
3.6. Procedūros / operacijos atlikimo vieta, reikalingos priemonės.
Išvardykite procedūrai / operacijai atlikti reikalingas medicinos priemones (prietaisus), vaistinius preparatus, dokumentus, specialisto kvalifikaciją įrodančius dokumentus (jei tokie reikalingi procedūrai atlikti), nurodykite vietą, kur procedūra / operacija gali būti atliekama.
IV SKYRIUS
PRIEDAI
Šioje dalyje nurodykite priedus, pateikite nuorodas, pvz.:
1 priedas. PACIENTO INFORMUOTO SUTIKIMO DĖL PROCEDŪROS / OPERACIJOS FORMA
2 priedas. PROCEDŪROS / OPERACIJOS KONTROLINIS LAPAS
V SKYRIUS
LITERATŪROS SĄRAŠAS
Pateikite nuorodas į pagrindinius teisės aktus, nacionalinius ir (ar) tarptautinius dokumentus ir mokslinės literatūros šaltinius, kuriais vadovaujantis parengtas protokolas (pavyzdžiui, nuorodos į metodikas, teisės aktus, ASPĮ vadovo įsakymus veiklos klausimais, interneto tinklalapius ir kt.), pvz.:
Weinstein RA, Boyer KM. Antibiotic Prophylaxis for Cesarean Delivery - When Broader Is Better. N Engl J Med 2016; 375:1284.
Diagnostikos ir gydymo metodinio dokumento
rengimo, taikymo ir atnaujinimo tvarkos aprašo
5 priedas
(Protokolo pavyzdys)
Diagnostikos ir gydymo metodinio dokumento
rengimo, taikymo ir atnaujinimo tvarkos aprašo
6 priedas
(Algoritmo pavyzdys)
Diagnostikos ir gydymo metodinio dokumento
rengimo, taikymo ir atnaujinimo tvarkos aprašo
7 priedas
(Savikontrolės lapo pavyzdys)
POGIMDYMINIO KRAUJAVIMO PAGALBOS TEIKIMO KONTROLINIS LAPAS
Pildydami šį lapą būtinai įrašykite, pabraukite arba pažymėkite tinkamą variantą.
|
|
|
|
|
|
|
|
|
|
|
Pacientės ligos istorijos Nr. Data
TAIP NE
1.2. Pakviesta pagalba
| 1.2.1. sanitaras |
|
|
|
| 1.2.2. akušeris |
|
|
|
| 1.2.3. gydytojas akušeris ginekologas |
|
|
|
| 1.2.4. anesteziologų komanda |
|
|
|
|
|
|
|
|
| 1.3. Įvertinta moters būklė nustačius kraujavimą (toliau turi būti vertinama kas 5 min.!) |
|
|
|
2. Atlikti veiksmai:
2.1. Nustatoma pogimdyminio kraujavimo priežastis (4T taisyklė)
| 2.2. Atliktas išorinis gimdos masažas |
|
|
|
| 2.3. Kateterizuota šlapimo pūslė (įkištas Foley kateteris) |
|
|
|
| 2.4. Skirta O2 inhaliacija (≥ 10 l/min.) |
|
|
|
| 2.5. Punktuota viena periferinė vena (kateteris Nr. 16 arba 18) |
|
|
|
| 2.6. Skirta oksitocino (10 VV oxytocini su 500 ml fiziologinio tirpalo infuzija į veną) |
|
|
|
| 2.6.1. Pirma dozė – pradėta lašinti srove. Maks. saugi oksitocino dozė – 80 VV |
|
|
|
| 2.7. Punktuota antra periferinė vena (kateteris Nr. 16 arba 18) |
|
|
|
| 2.7.1. Paimta kraujo lab. tyrimams |
|
|
|
| 2.7.1.1. bendram kraujo tyrimui (BKT) |
|
|
|
| 2.7.1.2. krešumo rodikliams nustatyti |
|
|
|
| 2.7.1.3. kraujo grupės ir Rh faktoriui nustatyti |
|
|
|
| 2.7.1.4. sutapatinta ir rezervuota eritrocitų masė (2–4 vnt.) |
|
|
|
| 2.8. Skirta infuzoterapija kristaloidais (pirmaeilis – Ringerio laktato tirpalas) per antrą punktuotą veną |
|
|
|
Val. Min.
| 2.9. Įrašykite laiką, kada atvyko anesteziologų komanda |
|
|
|
|
| 2.10. Įrašykite laiką, kada atvyko visa kviesta komanda |
|
|
|
|
Gydymas pagal kraujavimo priežastį (4T taisyklė)
TAIP NE
| 3. Kraujavimas dėl gimdos atonijos (1T) |
|
|
|
| 3.1. Tęsiamas oksitocino skyrimas (10 VV sol. oxytocini su 500 ml fiziologinio tirpalo) infuzija į veną: |
|
|
|
| 3.1.1. I dozė – sulašinta srove |
|
|
|
| 3.1.2. II dozė – pradėta 250 ml/val. greičiu |
|
|
|
| 3.2. Sužinoti kraujo lab. tyrimų rezultatai |
|
|
|
| 3.3. Tęsiama infuzoterapija kristaloidais per antrą punktuotą veną (santykiu 3:1) |
|
|
|
| 3.4. Skirta tab. Misoprostoli (Cytotec) 600; 800; 1000 µg (pabraukti) |
|
|
|
| 3.4.1. per rectum |
|
|
|
| 3.4.2. per os |
|
|
|
| 3.5. Skirta Methilergometrini 0,2 mg į raumenis 3.6. Atlikta gimdos tamponada (Bakri balionu arba kita tuo pačiu principu veikiančia priemone) |
|
|
|
|
|
|
||
| 3.7. Kraujavimas sustabdytas |
|
|
|
| 4. Kraujavimas dėl gimdymo takų traumos (2T) |
|
|
|
| 4.1. Atlikta gimdymo takų apžiūra skėtikliais |
|
|
|
| 4.2. Kraujuoja iš gimdos ertmės |
|
|
|
| 4.3. Rastas ir susiūtas gimdos kaklelio plyšimas |
|
|
|
| 4.4. Rastas ir susiūtas makšties plyšimas |
|
|
|
| 4.5. Rasta makšties hematoma (> 3 cm), atverta, drenuota, susiūta |
|
|
|
| 4.6. Rastas gimdos išsivertimas |
|
|
|
| 4.6.1. grąžinta į vietą gimdymo palatoje |
|
|
|
| 4.6.2. grąžinta į vietą operacinėje |
|
|
|
| 4.7. Rastas ir susiūtas tarpvietės plyšimas: |
|
|
|
| 4.7.1. I laipsnio plyšimas |
|
|
|
| 4.7.2. II laipsnio plyšimas |
|
|
|
| 4.7.3. III laipsnio plyšimas |
|
|
|
| 4.7.4. IV laipsnio plyšimas |
|
|
|
| 4.8. Rasti ir susiūti išorinių lytinių organų plyšimai |
|
|
|
| 4.9. Kraujavimas sustabdytas |
|
|
|
| 5. Kraujavimas dėl placentos likučių (3T) |
|
|
|
| 5.1. Atliktas gimdos ertmės patikrinimas ranka: 5.1.1. rasti ir pašalinti placentinio audinio likučiai 5.1.2. nustatytas gimdos plyšimas |
|
|
|
|
|
|
||
|
|
|
||
| 5.1.3. nustatyta įaugusi / priaugusi placentos dalis |
|
|
|
| 5.2. Kraujavimas sustabdytas |
|
|
|
| 6. Kraujavimas dėl kraujo krešumo sutrikimo (4T) |
|
|
|
| 6.1. Nustatyta kraujo krešumo sutrikimo priežastis (įrašyti diagnozę) |
|
|
|
| 6.2. Žinomi kraujo lab. tyrimų rezultatai |
|
|
|
| 6.3. Pakviesta transfuziologų komanda |
|
|
|
| 6.4. Krešumo sutrikimų koregavimas: |
|
|
|
| 6.4.1. eritrocitų masė |
|
|
|
| 6.4.2. trombocitų masė |
|
|
|
| 6.4.3. šviežiai šaldyta plazma |
|
|
|
| 6.4.4. krioprecipitatas |
|
|
|
| 6.4.5. kiti |
|
|
|
| 7. Išlieka gausus kraujavimas |
|||
| 7.1. Atliktas pilvinės aortos dalies užspaudimas |
|
|
|
| 7.2. Atliktas bimanualinis gimdos suspaudimas 7.3. Pacientė išvežama į operacinę |
|
|
|
|
|
|
||
TAIP NE
| 9. Uždėta B-Lynch siūlė cezario pjūvio operacijos metu |
|
|
|
| 10. Uždėta modifikuota gimdą spaudžianti siūlė |
|
|
|
| 11. Kraujuojančios vietos gimdoje apsiūtos „Z“ formos siūlėmis |
|
|
|
| 12. Susiūtas gimdos plyšimas |
|
|
|
| 13. Atlikta laipsniška gimdos devaskuliarizacija |
|
|
|
| 13.1. Perrištos a. uterina kylančiosios šakos (kairė ir (arba) dešinė) 13.2. Perrištas a. uterina kamienas (kairė ir (arba) dešinė) 13.3. Perrišta a. ovarica (kairė ir (arba) dešinė) |
|
|
|
|
|
|
||
|
|
|
||
| 13.4. Perrišta abipus a. illiaca interna (atlieka angiochirurgas) |
|
|
|
| 14. Atlikta kraujagyslių embolizacija (atlieka intervencinės radiologijos procedūras atliekantis gydytojas) |
|
|
|
| 15. Atliktas dalinis gimdos pašalinimas |
|
|
|
| 16. Atliktas visiškas gimdos pašalinimas |
|
|
|
| 17. Drenuota pilvo ertmė |
|
|
|
| 18. Kraujavimas sustabdytas (įrašykite laiką) |
|
|
|
Val. Min.
| 19. Pacientė pervežta į intensyviosios terapijos skyrių (įrašykite laiką) |
|
|
|
|
| 20. Visas netekto kraujo kiekis mililitrais (įrašykite): |
|
|
|
|
| 21. Sulašintas kristaloidinių tirpalų kiekis (mililitrais) |
|
|
|
|
| 22. Perpilta eritrocitų masės (vienetų skaičius) |
|
|
|
|
| 23. Sulašintas šviežiai šaldytos plazmos kiekis (mililitrais) |
|
|
|
|
| 24. Sulašinta krioprecipitato dozių |
|
|
|
|
| 25. Sulašintas koloidinių tirpalų kiekis (mililitrais) |
|
|
|
|
| 26. Įrašykite visą skirtą oksitocino kiekį veikimo vienetais (VV) |
|
|
|
|
| 27. Įrašykite visą skirtą misoprostolio kiekį mikrogramais |
|
|
|
|
| 28. Įrašykite visą skirtą methilergometrino kiekį miligramais |
|
|
|
|
| 29. Kiti vaistai (įrašykite)
|
|
|
|
|
32. Teikiant pagalbą, komandai vadovavo (pareigos, vardas ir pavardė):
............................................................................................................................................................................
33. Teikiant pagalbą, komandoje dalyvavo (pareigos, vardas ir pavardė):
33.1. ............................................................................................................................................................................
33.2. ............................................................................................................................................................................
33.3. ............................................................................................................................................................................
33.4. ............................................................................................................................................................................
33.5. ............................................................................................................................................................................
Užpildė: ___________________________________________________
(vardas, pavardė ir parašas)
Data: ________ - ____ - ____ ; laikas: ______ val. ______ min.
Diagnostikos ir gydymo metodinio
dokumento rengimo, taikymo ir
atnaujinimo tvarkos aprašo
8 priedas
DIAGNOSTIKOS IR GYDYMO METODINIO DOKUMENTO ADMINISTRACINĖS ATITIKTIES VERTINIMO LENTELĖ
| Diagnostikos ir gydymo metodinio dokumento pavadinimas:
______________________________________________________________
(įrašykite diagnostikos ir gydymo metodinio dokumento pavadinimą) |
||||
|
Vertinimo data (metai, mėnuo, diena):
Darbo grupės vadovo: ___________________
Pirminio vertinimo: _____________________
Po patikslinimo: ________________________
|
||||
| Eil. Nr. |
Administracinės atitikties vertinimo reikalavimai |
Darbo grupės vadovo vertinimas
(Taip /Ne / Netaikoma)* |
Pirminis vertinimas
(Taip / Ne / Netaikoma)* |
Po patikslinimo
(Taip / Ne / Netaikoma)* |
|
DG metodinio dokumento sudedamosios dalys: |
||||
| 1. |
Parengtas diagnostikos ir gydymo metodinis dokumentas |
|
|
|
| 2. |
Parengtas protokolo aprašas (jei taikoma) |
|
|
|
| 3. |
Parengtas algoritmas (jei taikoma) |
|
|
|
| 4. |
Parengtas diagnostikos ir gydymo metodinio dokumento įdiegimo aprašas |
|
|
|
| 5. |
Parengtas diagnostikos ir gydymo metodinio dokumento auditavimo aprašas |
|
|
|
| 6. |
Parengta informacija visuomenei |
|
|
|
|
|
||||
| 7. |
Diagnostikos ir gydymo metodinis dokumentas parengtas lietuvių kalba, spausdinta Times New Roman 12 šriftu |
|
|
|
| 8. |
Pateikta standarto el. versija |
|
|
|
| 9. |
Visi diagnostikos ir gydymo metodinio dokumento ir pridedamų dokumentų lapai sunumeruoti iš eilės |
|
|
|
| * Kokios informacijos ar dokumentų trūksta?
Darbo grupės vadovas
Vardas, pavardė |
||||
Diagnostikos ir gydymo metodinio dokumento
rengimo, taikymo ir atnaujinimo aprašo
9 priedas
PASIŪLYMŲ DIAGNOSTIKOS IR GYDYMO METODINIO DOKUMENTO PROJEKTUI TOBULINTI LENTELĖ
| Diagnostikos ir gydymo metodinio dokumento „ __________________________________“ projektas (toliau – Projektas) |
||||
| Pasiūly-mo eilės Nr. |
Pasiūlymo autorius, rašto data, numeris, pavadinimas |
Projekto skyriaus ar punkto, kuriam teikiamas pasiūlymas, numeris ir redakcija |
Siūloma Projekto skyriaus ar punkto redakcija |
Darbo grupės, parengusios Projektą, sprendimo neatsižvelgti argumentai / sprendimo iš dalies atsižvelgti argumentai |
|
|
|
|
|
|
Diagnostikos ir gydymo metodinio dokumento
rengimo, taikymo ir atnaujinimo tvarkos aprašo
10 priedas
(Audito formos pavyzdys)
PARTOGRAMŲ PILDYMO KOKYBĖS VERTINIMO AUDITAS
Tema. Partogramos pildymo fakto ir kokybės įvertinimas Nėštumo ir gimdymo istorijoje.
Tikslas. Iki 20…..m. ……………...mėn. …...d. įvertinti gimdymų dokumentavimą partogramose.
Instrukcijos. Per 6 mėnesius patikrinti 20 atsitiktinai parinktų Nėštumo ir gimdymo istorijų partogramų.
Vertinama:
3. Intervencijų, jei buvo, pagrįstumas, atsižvelgiant į partogramą.
| Eil. Nr. |
Tiriamas rodiklis |
Rasta |
Rasta |
Rasta |
Rasta |
Rasta |
| 1. |
Partograma yra |
|||||
| 2. |
Gimdymą prižiūrėjo tik akušeris |
|||||
| 3. |
Gimdymą prižiūrėjo gydytojas akušeris ginekologas ir akušeris |
|||||
| 4. |
Akušeris gimdymo priežiūrą perdavė gydytojui akušeriui ginekologui |
|||||
| 5. |
Arterinis kraujo spaudimas matuotas ne rečiau kaip kas 4 valandas |
|||||
| 6. |
Temperatūra matuota ne rečiau kaip kas 4 valandas |
|||||
| 7. |
Gimdos kaklelis vertintas tinkamai (I laikotarpiu – ne rečiau kaip kas 8 valandas latentinėje, ne rečiau kaip kas 4 valandas aktyvioje fazėje, II laikotarpiu – kas 1–2 valandas) |
|||||
| 8. |
Dokumentuota gimdymo veikla |
|||||
| 9. |
(sąrėmių skaičius per 10 minučių ir trukmė) |
|
|
|
|
|
| 10. |
Intervencijų, jei buvo, pagrįstumas |
|
|
|
|
|
| 11. |
Gimdymas buvo fiziologinis |
|
|
|
|
|
Bendras audituotų nėštumo ir gimdymo istorijų skaičius
Skaitiklis 1 – užpildytų partogramų skaičius
Skaitiklis 2 – teisingai užpildytų partogramų skaičius
Skaitiklis 3 – intervencijų, jei buvo, pagrįstumas, atsižvelgiant į partogramą
Vardiklis – bendras audituotų Nėštumo ir gimdymo istorijų skaičius
____________